Introduction
Le pied humain est une structure complexe qui joue un rôle crucial dans la mobilité et la qualité de vie globale. Au premier plan de cette structure se trouve le gros orteil, ou hallux, qui est essentiel à l’équilibre et à la bonne marche. L’hallux limitus et l’hallux rigidus sont deux pathologies qui peuvent avoir un impact grave sur la fonction de l’articulation du gros orteil. Bien qu’elles partagent un lien dans leur nature progressive, il est essentiel de comprendre les différences, les causes et les impacts de ces pathologies pour gérer les symptômes et prévenir les complications à long terme.
Aperçu de l’Hallux Limitus et de l’Hallux Rigidus
L’hallux limitus et l’hallux rigidus représentent deux stades d’un processus dégénératif affectant l’articulation métatarsophalangienne (MTP) du gros orteil. L’hallux limitus fait référence à une amplitude de mouvement réduite du gros orteil, en particulier lorsqu’on essaie de plier l’orteil vers le haut. Ce mouvement limité peut être douloureux et restreindre les activités quotidiennes telles que la marche, la course ou même la station debout pendant des périodes prolongées. La maladie commence souvent de manière subtile, avec une raideur ou un léger inconfort, et peut progressivement s’aggraver si elle n’est pas traitée.
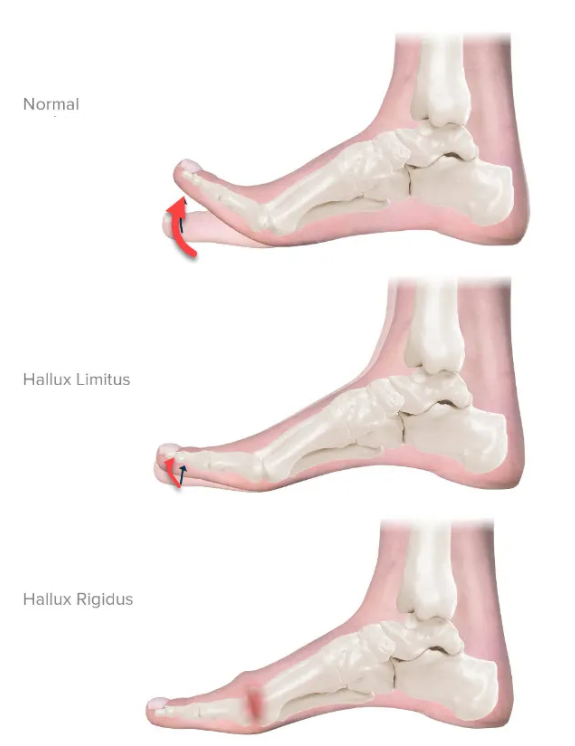
Normal : Dans un pied sain, l’articulation métatarsophalangienne (MPJ) du gros orteil bouge librement, permettant à l’orteil de se plier et de s’étendre complètement. Cette flexibilité est cruciale pour un bon appui lors de la marche et de la course, car la MPJ assure un mouvement fluide et efficace.
Hallux Limitus : À ce stade, le mouvement du gros orteil est considérablement réduit. L’articulation MPJ commence à montrer une limitation de mouvement, et l’articulation interphalangienne proximale (PIP) présente une flexibilité limitée ou presque inexistante. Cela provoque des douleurs et des raideurs lors d’activités nécessitant l’extension de l’orteil, rendant des tâches simples comme marcher ou monter des escaliers de plus en plus inconfortables.
Hallux Rigidus : Au stade le plus avancé, l’articulation du gros orteil devient presque complètement immobile. La MPJ perd presque toute sa mobilité, et l’articulation PIP reste rigide, rendant l’orteil entier fixe. Cette dégénérescence sévère entraîne des douleurs chroniques et des difficultés extrêmes à effectuer des activités nécessitant de porter du poids, nécessitant souvent une intervention médicale pour soulager les symptômes et améliorer la fonction.
L’hallux rigidus, en revanche, est le stade le plus avancé de cette maladie dégénérative, où l’articulation MTP devient presque entièrement immobile. Le terme « rigidus » souligne la gravité de la raideur de l’articulation et, à ce stade, les personnes ressentent souvent des douleurs chroniques, un gonflement et une difficulté importante à se déplacer. L’hallux rigidus peut être invalidant, affectant la capacité d’une personne à effectuer des tâches quotidiennes et à profiter d’un mode de vie actif. Bien que les deux affections partagent une nature progressive, une reconnaissance et une intervention précoces peuvent faire une différence significative dans la gestion des symptômes et le ralentissement de la détérioration des articulations.
La cause profonde de ces affections est souvent liée à l’arthrose, un type d’arthrite d’usure qui entraîne une dégradation du cartilage. Cependant, d’autres facteurs contribuent à ces affections, comme des anomalies de la structure du pied, des blessures antérieures au gros orteil, des maladies inflammatoires et même des prédispositions génétiques. L’hallux limitus et l’hallux rigidus peuvent tous deux toucher n’importe qui, mais ils sont plus fréquemment observés chez les adultes d’âge moyen et les personnes âgées. Le vieillissement de la population et les facteurs liés au mode de vie contribuant au stress articulaire rendent la compréhension de ces affections de plus en plus importante.
Importance du diagnostic et de la prise en charge précoces
L’importance d’un diagnostic précoce dans les cas d’hallux limitus et d’hallux rigidus ne peut être surestimée. Lorsque les symptômes apparaissent pour la première fois, ils sont souvent légers et peuvent être confondus avec une gêne temporaire ou attribués à des chaussures mal ajustées. Cependant, le problème sous-jacent est progressif et retarder l’intervention ne fait que l’aggraver. L’identification précoce de l’hallux limitus donne aux professionnels de la santé la possibilité de mettre en œuvre des stratégies de traitement conservatrices qui peuvent gérer efficacement la douleur, améliorer la mobilité et empêcher la maladie d’évoluer vers l’hallux rigidus.
Le diagnostic précoce implique une évaluation clinique approfondie et des examens d’imagerie, comme des radiographies ou des IRM, pour évaluer l’étendue des lésions articulaires. Reconnaître le problème à ses débuts ouvre la porte à une gamme de traitements non chirurgicaux. Ceux-ci peuvent inclure des exercices pour améliorer la fonction articulaire, des orthèses sur mesure pour redistribuer la pression et des changements de style de vie qui favorisent la santé des articulations. De plus, des médicaments anti-inflammatoires ou des injections de stéroïdes peuvent aider à gérer la douleur et l’inflammation. En prenant des mesures proactives, les patients peuvent maintenir une qualité de vie raisonnable et minimiser les perturbations causées par la maladie.
Lorsque l’hallux limitus évolue vers l’hallux rigidus, les options de traitement deviennent plus limitées, nécessitant souvent une intervention chirurgicale. Des procédures comme la chéilectomie (ablation des éperons osseux) ou l’arthrodèse (fusion articulaire) peuvent être nécessaires pour soulager la douleur et restaurer un certain niveau de fonctionnalité. La chirurgie peut être efficace, mais elle s’accompagne de difficultés de récupération et de complications potentielles. Par conséquent, il est idéal d’éviter ou de retarder le recours à des solutions chirurgicales en privilégiant une intervention précoce.
De plus, la prise en charge précoce de ces pathologies peut avoir des conséquences plus larges sur la santé. Lorsque la mécanique du pied est compromise, cela peut entraîner des problèmes secondaires, tels que des douleurs au genou, à la hanche ou au bas du dos. Ces complications découlent de la tendance naturelle du corps à ajuster sa posture et sa démarche pour compenser les douleurs articulaires et l’immobilité. L’effet domino d’un hallux limitus ou d’un hallux rigidus non traité peut finalement affecter l’ensemble du système musculo-squelettique d’une personne, entraînant une spirale descendante de problèmes de mobilité et d’inconfort chronique.
Un autre aspect essentiel du diagnostic précoce est l’impact psychologique des douleurs aux pieds et des mouvements limités. Les maladies chroniques entraînent souvent de la frustration, de l’anxiété et une réduction de l’activité physique, ce qui peut nuire au bien-être général. Traiter ces problèmes à un stade précoce permet de préserver non seulement la fonction physique, mais aussi la santé mentale et émotionnelle.
Anatomie de l’articulation du gros orteil
Structure et fonction
L’articulation du gros orteil, connue scientifiquement sous le nom d’articulation métatarsophalangienne (MTP), est un élément essentiel de l’anatomie du pied. Elle relie le premier os métatarsien du pied à la phalange proximale, qui est le premier os du gros orteil. Cette articulation joue un rôle essentiel en assurant la stabilité et en facilitant les mouvements. Structurellement, l’articulation MTP est une articulation synoviale, ce qui signifie qu’elle est encapsulée dans une couche protectrice de liquide synovial qui lubrifie et nourrit le cartilage. Ce liquide assure un mouvement fluide et réduit la friction entre les os, permettant ainsi à l’articulation de fonctionner efficacement.
L’articulation MTP est composée de plusieurs éléments clés, chacun contribuant à son bon fonctionnement. Les os de l’articulation sont recouverts d’une couche de cartilage articulaire, un tissu lisse et résilient qui amortit les extrémités des os et absorbe les chocs. Ce cartilage est essentiel pour absorber les chocs, en particulier lors d’activités à fort impact comme la course ou le saut. L’articulation est stabilisée par un réseau de ligaments, qui sont des bandes de tissu solides qui maintiennent les os ensemble et empêchent les mouvements excessifs. De plus, des tendons entourent l’articulation, reliant les muscles de la partie inférieure de la jambe et du pied aux os, permettant au gros orteil de fléchir et de s’étendre.
Sous l’articulation se trouve une paire d’os sésamoïdes, qui sont de petits os en forme de pois intégrés dans les tendons qui passent sous le gros orteil. Ces os sésamoïdes agissent comme des poulies, augmentant l’effet de levier des tendons et contribuant au mouvement efficace des orteils. Ils aident également à répartir le poids et la pression exercés sur la plante du pied. Ensemble, ces structures créent une articulation stable mais flexible qui est essentielle pour une mécanique efficace du pied et pour le fonctionnement général des membres inférieurs.
L’articulation du gros orteil est soumise à des contraintes importantes lors des activités quotidiennes. Chaque fois que le pied décolle du sol, l’articulation MTP doit supporter le poids du corps et fournir la puissance nécessaire au mouvement vers l’avant. L’utilisation continue de cette articulation et l’impact qu’elle subit au fil du temps la rendent sujette à la dégénérescence, aux blessures et à des affections telles que l’hallux limitus et l’hallux rigidus.
Rôle du gros orteil dans le mouvement
Le gros orteil joue un rôle essentiel dans la facilitation du mouvement et le maintien de l’équilibre. Lorsque l’être humain marche ou court, une séquence d’actions se déroule, le gros orteil étant au cœur de ce processus complexe. Pendant le cycle de marche, qui correspond au schéma de mouvement pendant la marche, le gros orteil participe à la phase de poussée finale appelée « décollage des orteils ». Cette phase est essentielle pour propulser le corps vers l’avant. Lorsque le pied se soulève du sol, le gros orteil supporte une partie importante du poids du corps, travaillant en tandem avec les muscles du mollet pour fournir la poussée et la vitesse nécessaires.
Le gros orteil agit également comme un stabilisateur. Pendant la marche, il fournit une base stable lorsque le corps transfère son poids d’une jambe à l’autre. Cette stabilisation empêche les oscillations latérales et assure une foulée fluide et coordonnée. L’alignement et la santé de l’articulation du gros orteil sont donc essentiels pour une répartition efficace du poids et un bon équilibre, affectant non seulement le pied mais aussi l’ensemble du membre inférieur. Toute altération de la fonction du gros orteil, comme une raideur ou une immobilité causée par un hallux limitus ou un hallux rigidus, peut perturber ces mouvements, entraînant des changements compensatoires dans la démarche. Ces changements peuvent avoir un effet domino, en exerçant une pression supplémentaire sur d’autres articulations, notamment les chevilles, les genoux, les hanches et le bas du dos.
De plus, le gros orteil contribue à la posture et à l’équilibre. En position debout, l’orteil aide le pied à s’accrocher au sol et à maintenir l’équilibre. Ce rôle devient encore plus crucial lors d’activités qui nécessitent de déplacer le poids ou de changer de direction, comme la danse ou la pratique d’un sport. La force et la souplesse du gros orteil sont essentielles pour les athlètes, car elles permettent une accélération, une décélération et un mouvement latéral rapides. En substance, le gros orteil est une structure petite mais puissante qui joue un rôle démesuré dans la mobilité humaine et la performance physique globale. Tout dysfonctionnement dans cette zone peut avoir des effets de grande portée, soulignant l’importance de maintenir sa santé et sa souplesse.
Qu’est-ce que l’Hallux Limitus ?
Définition et caractéristiques
L’hallux rigidus représente le stade le plus avancé du processus dégénératif qui débute avec l’hallux limitus. Il s’agit d’une forme d’arthrose dans laquelle l’articulation métatarsophalangienne (MTP) du gros orteil devient presque entièrement immobile et rigide. Le terme « rigidus » souligne la gravité de la raideur, où l’amplitude de mouvement de l’articulation est considérablement réduite, entraînant une déficience fonctionnelle importante. À ce stade, le gros orteil ne peut pas du tout se plier vers le haut, ou ne peut le faire qu’avec une douleur extrême. Cette rigidité affecte gravement la capacité d’une personne à marcher, à courir ou à effectuer toute activité qui nécessite un mouvement des orteils.
La progression de l’hallux limitus vers l’hallux rigidus se caractérise par une aggravation progressive des symptômes. Le cartilage protecteur qui amortit l’articulation MTP continue de s’user et les éperons osseux, ou ostéophytes, deviennent plus prononcés. Ces éperons peuvent provoquer une douleur et une inflammation supplémentaires, ce qui donne à l’articulation une sensation de gonflement, de chaleur et de sensibilité. L’articulation peut également paraître visiblement élargie ou déformée. Cette déformation crée non seulement des problèmes esthétiques, mais pose également des défis pour trouver des chaussures confortables. Les patients atteints d’hallux rigidus ont souvent du mal à porter des chaussures ordinaires, car la pression exercée par la chaussure exacerbe la douleur et l’inconfort.
Progression de l’hallux limitus
La progression de l’hallux limitus vers l’hallux rigidus se produit généralement au fil du temps, surtout si des interventions précoces ne sont pas mises en œuvre. À mesure que le cartilage de l’articulation se détériore davantage, le corps tente de stabiliser l’articulation en formant de l’os supplémentaire. Cette réaction entraîne le développement d’éperons osseux, qui restreignent les mouvements et aggravent la maladie. Le cycle continu de perte de cartilage, de formation d’éperons osseux et d’inflammation conduit à la raideur caractéristique de l’hallux rigidus. Une fois l’articulation immobile, il est presque impossible de retrouver le mouvement sans intervention chirurgicale.
Normal : Dans un pied sain, l’articulation métatarsophalangienne (MPJ) du gros orteil bouge librement, permettant à l’orteil de se plier et de s’étendre complètement. Cette flexibilité est cruciale pour un bon appui lors de la marche et de la course, car la MPJ assure un mouvement fluide et efficace.
Hallux Limitus : À ce stade, le mouvement du gros orteil est considérablement réduit. L’articulation MPJ commence à montrer une limitation de mouvement, et l’articulation interphalangienne proximale (PIP) présente une flexibilité limitée ou presque inexistante. Cela provoque des douleurs et des raideurs lors d’activités nécessitant l’extension de l’orteil, rendant des tâches simples comme marcher ou monter des escaliers de plus en plus inconfortables.
Hallux Rigidus : Au stade le plus avancé, l’articulation du gros orteil devient presque complètement immobile. La MPJ perd presque toute sa mobilité, et l’articulation PIP reste rigide, rendant l’orteil entier fixe. Cette dégénérescence sévère entraîne des douleurs chroniques et des difficultés extrêmes à effectuer des activités nécessitant de porter du poids, nécessitant souvent une intervention médicale pour soulager les symptômes et améliorer la fonction.
La progression de l’hallux rigidus varie d’une personne à l’autre, en fonction de facteurs tels que l’âge, le niveau d’activité, la génétique et les problèmes de santé sous-jacents. Certaines personnes peuvent connaître une détérioration rapide, tandis que d’autres peuvent connaître un déclin plus lent et plus progressif de la fonction articulaire. Néanmoins, une fois que l’hallux rigidus se développe, la qualité de vie peut être considérablement compromise. La marche devient pénible et même des activités mineures, comme se tenir debout ou porter certains types de chaussures, peuvent déclencher une douleur intense. Il est courant que les patients ressentent une gêne sourde et douloureuse dans l’articulation au repos, qui peut s’aggraver avec l’activité physique.
Symptômes et impact sur les activités quotidiennes
Les symptômes de l’hallux rigidus sont plus graves et invalidants que ceux de l’hallux limitus. Le symptôme le plus notable est l’incapacité à plier le gros orteil vers le haut, ce qui affecte la phase de décollement des orteils du cycle de la marche. Cette immobilité entraîne un schéma de marche anormal, car les individus ajustent inconsciemment leur foulée pour minimiser la douleur. En conséquence, la démarche altérée peut entraîner des problèmes secondaires, tels que des tensions ou des douleurs aux chevilles, aux genoux, aux hanches ou au bas du dos. Les mécanismes de compensation du corps pour faire face à la perte de mobilité des orteils peuvent avoir un effet en cascade, perturbant la fonction et l’équilibre des autres articulations.
Un autre symptôme important est la douleur persistante et souvent invalidante. Cette douleur peut être présente même pendant les périodes de repos et peut s’intensifier avec l’activité. Chez certains, elle se manifeste par une douleur aiguë et lancinante dans l’articulation, tandis que chez d’autres, il s’agit d’une douleur sourde et constante qui irradie vers les zones environnantes. Le gonflement et l’inflammation autour de l’articulation sont fréquents et les patients peuvent remarquer que la zone est sensible au toucher. L’articulation peut sembler particulièrement raide et inflexible, surtout le matin ou après de longues périodes d’inactivité. Ces symptômes peuvent rendre insurmontables même les tâches les plus simples, comme marcher jusqu’au magasin ou monter les escaliers.
Les chaussures deviennent un problème important pour les personnes atteintes d’hallux rigidus. Les chaussures standard peuvent exercer une pression sur l’articulation élargie, entraînant une douleur atroce. Les talons hauts et les chaussures serrées et étroites sont souvent hors de question. De nombreux patients doivent passer à des chaussures à bout large et à semelles rigides pour offrir plus de confort et réduire la tension articulaire. La recherche de chaussures appropriées peut être frustrante et coûteuse, ajoutant un niveau supplémentaire d’inconvénients à la vie avec cette condition. À mesure que l’articulation se déforme et que les excroissances osseuses deviennent plus prononcées, il devient de plus en plus difficile de trouver des chaussures qui s’adaptent aux changements articulaires.
De plus, l’hallux rigidus peut affecter le bien-être psychologique d’une personne. La douleur chronique et la mobilité limitée entraînent souvent des sentiments de frustration, d’anxiété et même de dépression. L’incapacité à participer à des activités qui étaient autrefois agréables, comme la randonnée, la course à pied ou la pratique d’un sport, peut avoir des conséquences émotionnelles. Les interactions sociales peuvent également être affectées, car la douleur et l’inconfort découragent les personnes de participer à des activités physiques ou de plein air avec leurs amis et leur famille. Cette condition peut donner l’impression d’être isolante et la lutte quotidienne contre la douleur peut éclipser même les plaisirs les plus simples.
Les personnes ayant un travail physiquement exigeant peuvent être confrontées à des défis encore plus grands. Rester debout, marcher ou porter de lourdes charges devient beaucoup plus difficile avec l’hallux rigidus. Dans certains cas, les personnes peuvent être obligées de changer de profession ou de réduire leurs heures de travail pour faire face aux exigences physiques. Cette perte de capacité de travail peut avoir des répercussions financières, aggravant encore le stress et l’impact de la maladie.
La combinaison des défis physiques, émotionnels et sociaux met en évidence l’impact sérieux que l’hallux rigidus peut avoir sur la qualité de vie d’une personne. Cela souligne la nécessité de stratégies de gestion efficaces et, dans les cas graves, d’envisager des options chirurgicales pour soulager la douleur et améliorer la mobilité.
Causes et facteurs de risque
Prédisposition génétique
L’un des principaux facteurs influençant le développement de l’hallux limitus et de l’hallux rigidus est la prédisposition génétique. Si une personne a des antécédents familiaux d’arthrite ou d’anomalies structurelles du pied, elle est plus susceptible de développer ces maladies. Les facteurs génétiques peuvent dicter la forme et l’alignement des os du pied, ce qui, à son tour, affecte la répartition de la pression sur les articulations. Certaines formes de pied, comme une voûte plantaire plate ou trop haute, peuvent prédisposer les individus au stress articulaire et à l’usure précoce du cartilage. La façon dont les os se forment et dont ils interagissent dans l’articulation joue également un rôle dans la santé à long terme de l’articulation.
Certaines familles ont des antécédents de troubles musculo-squelettiques, comme des oignons ou de l’arthrose, qui peuvent contribuer aux problèmes articulaires. Les maladies héréditaires qui affectent le collagène, la protéine responsable de la résistance et de la souplesse du cartilage, peuvent également rendre les individus plus vulnérables. La compréhension des prédispositions génétiques peut aider à les identifier précocement et à prendre des mesures préventives, comme le choix de chaussures adaptées et la pratique d’activités physiques respectueuses des articulations.
Mode de vie et facteurs environnementaux
La façon dont une personne utilise et sollicite ses pieds au fil des ans est un autre facteur important qui contribue à l’hallux limitus et à l’hallux rigidus. Le mode de vie et les exigences professionnelles peuvent accélérer la détérioration des articulations, en particulier chez les personnes dont le travail nécessite une station debout prolongée, le levage de charges lourdes ou des mouvements répétitifs qui sollicitent le gros orteil. Les athlètes, en particulier les coureurs, les danseurs et les joueurs de football, courent un risque accru en raison des activités à fort impact qu’ils pratiquent. Le stress répétitif exercé sur l’articulation MTP pendant la course, le saut ou les changements de direction soudains peut entraîner des microtraumatismes et une dégradation éventuelle du cartilage.
Le choix de chaussures inadaptées joue également un rôle majeur. Le port de chaussures trop serrées, à bout étroit ou exerçant une pression excessive sur l’articulation du gros orteil, comme les talons hauts, peut aggraver les problèmes articulaires. Les talons hauts poussent le poids du corps vers l’avant, comprimant l’articulation MTP et accélérant l’usure. Même les chaussures de sport, si elles ne sont pas correctement ajustées ou manquent de soutien adéquat, peuvent contribuer à une mauvaise répartition du poids sur le pied, entraînant des lésions articulaires. Les chaussures qui n’absorbent pas correctement les chocs peuvent aggraver les contraintes subies par l’articulation du gros orteil, en particulier chez les personnes actives.
Les modes de vie sédentaires peuvent être tout aussi néfastes. Le manque d’exercice entraîne un affaiblissement des muscles et une mauvaise souplesse des articulations, ce qui rend l’articulation MTP plus vulnérable aux blessures et à la dégénérescence. De plus, la prise de poids ou l’obésité peuvent exercer une pression excessive sur le pied, amplifiant le stress articulaire et accélérant le processus arthritique. Maintenir un poids santé et un mode de vie actif est essentiel pour gérer la pression exercée sur les pieds et assurer le bon fonctionnement des articulations au fil du temps.
Conditions sous-jacentes contribuant à la dégénérescence articulaire
Certaines pathologies peuvent prédisposer les individus à développer un hallux limitus ou un hallux rigidus. L’arthrose, la cause la plus fréquente, est une maladie dégénérative des articulations caractérisée par la dégradation progressive du cartilage articulaire. L’usure de l’arthrose rend l’articulation du gros orteil particulièrement vulnérable, compte tenu du rôle de l’articulation dans les activités quotidiennes. À mesure que le cartilage s’use, l’articulation perd son effet amortisseur, ce qui entraîne une augmentation de la friction entre les os et le développement d’éperons osseux, qui limitent encore davantage les mouvements.
La polyarthrite rhumatoïde, une maladie auto-immune, peut également jouer un rôle crucial. Cette maladie inflammatoire pousse le système immunitaire à attaquer la membrane synoviale des articulations, ce qui entraîne un gonflement, des douleurs et une destruction éventuelle du cartilage. Contrairement à l’arthrose, qui touche généralement les personnes âgées, la polyarthrite rhumatoïde peut survenir à un plus jeune âge, accélérant les lésions articulaires et la progression de l’hallux limitus vers l’hallux rigidus. La goutte, une autre forme d’arthrite causée par l’accumulation de cristaux d’acide urique dans l’articulation, peut entraîner une inflammation et des lésions aiguës, accélérant la raideur articulaire.
Les blessures antérieures au pied, telles que les fractures, les entorses ou les luxations du gros orteil, sont également des facteurs contributifs. Même si ces blessures semblent avoir guéri, elles peuvent laisser des séquelles durables, comme un mauvais alignement ou un affaiblissement des structures articulaires, rendant l’articulation MTP plus vulnérable aux changements arthritiques. Un traumatisme de l’articulation peut entraîner des microfractures ou des cicatrices dans le cartilage, diminuant sa capacité à absorber les chocs et à protéger les os.
De plus, des maladies systémiques comme le diabète et les troubles circulatoires peuvent avoir un impact sur la santé des articulations. Une mauvaise circulation peut entraîner un apport insuffisant de nutriments et d’oxygène aux tissus articulaires, ce qui entrave leur capacité à guérir et à rester résilients. Les déséquilibres hormonaux, en particulier chez les femmes ménopausées, peuvent également contribuer à la détérioration des articulations en raison d’une diminution de la densité osseuse et de la production de collagène. Les maladies inflammatoires, comme le lupus ou l’arthrite psoriasique, peuvent déclencher des problèmes articulaires généralisés, y compris ceux affectant le gros orteil.
Le rôle de la mécanique du pied
Les anomalies mécaniques du pied sont une cause majeure d’hallux limitus et d’hallux rigidus. Des pathologies comme la surpronation (le pied se déroule excessivement vers l’intérieur) ou la supination (le pied se déroule vers l’extérieur) peuvent altérer l’alignement et la fonction de l’articulation du gros orteil. La surpronation, par exemple, augmente le mouvement de roulement vers l’intérieur, forçant le gros orteil à absorber plus d’impact et de pression qu’il n’est conçu pour supporter. Ce stress répété accélère l’usure du cartilage et aggrave l’inflammation des articulations. La mécanique du pied est également influencée par des déséquilibres musculaires, comme la faiblesse des muscles de la voûte plantaire, qui peuvent compromettre l’intégrité structurelle du pied.
Des anomalies structurelles, comme un premier métatarsien long ou des oignons, peuvent modifier la répartition des forces sur l’articulation du gros orteil. Les oignons, qui sont des bosses osseuses qui se forment à la base du gros orteil, poussent l’orteil vers l’extérieur et désalignent l’articulation MTP, ce qui exerce une pression excessive sur le cartilage et accélère les changements dégénératifs. Ces variations anatomiques peuvent créer un désavantage biomécanique, entraînant une progression plus rapide des problèmes articulaires.
Diagnostic et évaluation
Examens et tests cliniques
Le diagnostic précis de l’hallux limitus ou de l’hallux rigidus commence par un examen clinique complet. Lorsque les patients consultent pour la première fois un professionnel de la santé pour une douleur articulaire des orteils, le médecin pose généralement des questions détaillées sur les symptômes, le mode de vie et les éventuels antécédents de blessures au pied ou d’arthrite dans la famille. Cette première conversation ouvre la voie à une enquête plus ciblée. Le médecin évaluera ensuite l’amplitude des mouvements du gros orteil, en observant jusqu’où il peut se plier vers le haut sans douleur. Il s’agit d’un test simple mais révélateur : si l’articulation présente des signes de raideur ou une sensation de grincement (connue sous le nom de crépitation), cela peut indiquer des changements dégénératifs précoces.
Mais il ne s’agit pas seulement de tester la souplesse du pied. Le médecin inspectera également le pied pour déceler des signes visibles de troubles, comme un gonflement, une rougeur ou des déformations osseuses. Parfois, il exercera une pression sur l’articulation pour vérifier la sensibilité ou localiser les zones où des excroissances osseuses peuvent se former. Une analyse minutieuse de la démarche peut suivre, au cours de laquelle le médecin observe le patient marcher pour identifier toute boiterie ou tout mouvement compensatoire suggérant que le corps essaie de contourner une articulation douloureuse. Cette partie du diagnostic est fascinante car elle met en évidence à quel point le corps humain est interconnecté : ce qui arrive au gros orteil peut se répercuter jusqu’aux genoux, aux hanches ou même à la colonne vertébrale.
Techniques d’imagerie (rayons X, IRM)
Pour obtenir une compréhension plus précise de l’état de l’articulation, les techniques d’imagerie constituent l’étape suivante. Les radiographies sont les plus courantes et révèlent beaucoup de choses sur la structure osseuse, notamment le rétrécissement de l’espace articulaire, la présence d’éperons osseux ou tout changement dans l’alignement des os des orteils. Une radiographie peut montrer l’usure du cartilage et l’évolution de la maladie. Cette imagerie peut souvent être une révélation pour les patients : voir les lésions articulaires de première main les aide à comprendre l’importance d’une intervention précoce et de soins continus.
Pour les cas plus nuancés, où les rayons X ne peuvent pas fournir une image complète, les médecins peuvent recommander une IRM (imagerie par résonance magnétique). Contrairement aux rayons X, l’IRM peut capturer des images détaillées des tissus mous, comme le cartilage, les ligaments et la muqueuse synoviale. Ce niveau de détail est crucial, en particulier aux premiers stades de l’hallux limitus, lorsque les dommages au cartilage peuvent ne pas être aussi évidents sur une radiographie. Une IRM peut également détecter toute inflammation ou accumulation de liquide dans l’articulation, offrant ainsi un aperçu complet de ce qui se passe à l’intérieur. Cette méthode d’imagerie avancée permet de créer un plan de traitement personnalisé, adapté à la santé articulaire unique du patient.
L’échographie, un autre outil d’imagerie, est parfois utilisée pour observer les tissus mous en temps réel, en particulier en cas de suspicion de lésions des tendons entourant l’articulation MTP. Bien qu’elle ne soit pas aussi couramment utilisée que les rayons X ou l’IRM, l’échographie présente l’avantage d’être non invasive et sans radiation, ce qui en fait un complément diagnostique utile.
Évaluation de la gravité des lésions articulaires
Une fois les résultats de l’imagerie obtenus, les médecins évaluent la gravité des lésions articulaires. L’hallux limitus et l’hallux rigidus sont souvent classés en stades en fonction de l’avancement de la maladie. Cette classification permet au professionnel de la santé et au patient de comprendre à quoi s’attendre et comment procéder au traitement.
Au stade 1 de l’hallux limitus, le cartilage commence à montrer des signes d’usure et l’espace articulaire n’est que légèrement rétréci. La douleur est intermittente et l’amplitude des mouvements, bien que réduite, est encore en grande partie intacte. Au stade 2, la maladie devient plus prononcée et des éperons osseux commencent à se former autour de l’articulation. À ce stade, l’espace articulaire se rétrécit davantage et les activités quotidiennes comme marcher en montée ou s’accroupir peuvent devenir douloureuses. Le stade 3 est marqué par une perte importante de cartilage et une limitation des mouvements, souvent accompagnée d’un gonflement plus visible et d’un inconfort constant. Au stade 4, nous avons atteint le territoire de l’hallux rigidus, où l’articulation est presque ou complètement fusionnée et le mouvement est presque impossible sans douleur intense. Les éperons osseux sont généralement étendus et même marcher sur des surfaces planes peut être un défi monumental.
Il est intéressant de noter que la stadification ne se limite pas à l’attribution d’une étiquette : c’est un outil essentiel qui permet d’adapter le traitement. Par exemple, une personne au stade 1 ou 2 peut bénéficier de thérapies conservatrices comme les orthèses ou les médicaments anti-inflammatoires. En revanche, les patients aux stades 3 ou 4 peuvent avoir besoin d’envisager des interventions plus agressives, notamment la chirurgie. L’objectif est de prévenir autant que possible la progression, mais une fois l’hallux rigidus installé, l’accent est mis sur la gestion de la douleur et la préservation de la mobilité.
L’expérience du patient
Ce qui est fascinant, et peut-être même humiliant, c’est à quel point un diagnostic peut avoir un impact sur la vie d’un patient au-delà des symptômes physiques. Pour beaucoup, apprendre qu’ils sont atteints d’un hallux limitus ou d’un hallux rigidus peut être une expérience émotionnelle. Le pied est le fondement du mouvement et de la liberté, et une maladie qui menace cela peut être profondément déstabilisante. Certains patients décrivent le diagnostic comme un signal d’alarme, les incitant à réévaluer leurs habitudes physiques et leur mode de vie en général. Cela peut également servir de moment pour apprécier la résilience du corps humain et les progrès de la médecine qui offrent espoir et soulagement.
Le processus de diagnostic, bien que minutieux et parfois écrasant, joue un rôle crucial dans l’élaboration d’une voie claire et réalisable. Il s’agit d’un mélange de science et d’empathie, où les connaissances médicales rencontrent une compréhension des difficultés quotidiennes du patient. En fin de compte, plus le patient est informé sur sa maladie et ses conséquences, mieux il est équipé pour prendre des décisions qui correspondent à ses objectifs et à son mode de vie. Le parcours du diagnostic et de l’évaluation ne consiste pas seulement à identifier un problème, mais à ouvrir la voie à des solutions et à une feuille de route pour bien vivre malgré les défis posés par l’hallux limitus ou l’hallux rigidus.
Options de traitement ostéopathique pour l’hallux limitus
Comprendre l’approche ostéopathique
L’ostéopathie est une forme holistique de thérapie manuelle qui met l’accent sur l’interdépendance de la structure et de la fonction du corps. Dans le traitement de l’hallux limitus, les ostéopathes se concentrent non seulement sur l’articulation affectée, mais sur l’ensemble du système corporel qui peut contribuer au dysfonctionnement ou le compenser. L’objectif est d’améliorer la mobilité articulaire, de réduire la douleur et d’optimiser la fonction globale du pied en alignant et en équilibrant le système musculo-squelettique. Les ostéopathes pensent qu’en traitant le corps dans son ensemble, ils peuvent faciliter les processus de guérison naturels et prévenir une nouvelle dégénérescence articulaire.
L’ostéopathie offre une perspective unique sur la prise en charge de l’hallux limitus. Contrairement à la médecine conventionnelle, qui peut rapidement se tourner vers des médicaments ou des procédures invasives, le traitement ostéopathique vise à rétablir l’équilibre et à améliorer la fonction du pied et de la jambe grâce à des techniques douces et pratiques. Ces techniques visent à améliorer la circulation sanguine, à favoriser le drainage lymphatique et à renforcer la fonction nerveuse, autant d’éléments essentiels pour réduire l’inflammation et la douleur dans l’articulation du gros orteil.
Techniques de thérapie manuelle
L’une des principales méthodes utilisées en ostéopathie pour traiter l’hallux limitus est la thérapie manuelle . Elle implique une série de techniques manuelles conçues pour mobiliser l’articulation et les tissus environnants. Les ostéopathes utilisent des mouvements doux et rythmés pour encourager l’articulation MTP à se relâcher et à gagner une meilleure amplitude de mouvement. Cela peut inclure des techniques articulatoires, où l’ostéopathe déplace l’articulation dans son amplitude de mouvement naturelle pour aider à briser la raideur et améliorer la flexibilité. Ces séances sont souvent relaxantes et sont adaptées au niveau de confort du patient.
La manipulation des tissus mous est un autre outil essentiel du plan de traitement ostéopathique. En travaillant sur les muscles et les tissus conjonctifs autour du gros orteil et du pied, les ostéopathes peuvent relâcher les tensions et améliorer la circulation. Les techniques de manipulation des tissus mous peuvent impliquer un massage des tissus profonds, une libération myofasciale ou des étirements doux pour soulager les tensions musculaires qui peuvent contribuer à la restriction des mouvements de l’articulation de l’orteil. En relâchant ces tissus, les ostéopathes visent à réduire la tension sur l’articulation MTP et à améliorer la mécanique globale du pied.
De plus, des manipulations ostéopathiques de la partie inférieure de la jambe et du bassin peuvent être incluses dans le traitement. Le corps étant interconnecté, un dysfonctionnement du gros orteil peut entraîner des problèmes compensatoires plus haut dans la chaîne cinétique, comme les chevilles, les genoux, les hanches et même le bas du dos. Les ostéopathes évaluent l’ensemble du membre inférieur et du bassin pour assurer un alignement et un équilibre appropriés, ce qui peut soulager la pression sur le pied et améliorer la démarche. Cette approche holistique permet de corriger les déséquilibres biomécaniques qui pourraient autrement aggraver les symptômes de l’hallux limitus.
Exercices ostéopathiques et soins personnels
Le traitement ostéopathique ne s’arrête pas lorsque le patient quitte la clinique. Un aspect important de l’ostéopathie est l’éducation du patient et les soins personnels. Les ostéopathes prescrivent souvent des exercices à domicile adaptés aux besoins de chaque individu. Ces exercices visent à améliorer l’amplitude des mouvements du gros orteil, à renforcer les muscles qui soutiennent le pied et à favoriser une meilleure posture et un meilleur alignement dans tout le bas du corps. Les exercices courants peuvent inclure des étirements des orteils, des mouvements de renforcement des pieds et des étirements des mollets pour soulager la tension du tendon d’Achille et du fascia plantaire.
Par exemple, un ostéopathe peut recommander des exercices d’extension des orteils , au cours desquels le patient tire doucement le gros orteil vers le haut, en le maintenant pendant plusieurs secondes pour augmenter sa souplesse. Un autre exercice efficace pourrait être le ramassage de billes , où le patient utilise ses orteils pour ramasser de petits objets sur le sol, renforçant ainsi les muscles du pied. Ces exercices sont simples mais efficaces, et lorsqu’ils sont effectués régulièrement, ils peuvent contribuer de manière significative à la gestion des symptômes et au ralentissement de la dégénérescence articulaire.
Les ostéopathes peuvent également fournir des conseils sur les chaussures et l’ergonomie . Le port de chaussures de soutien bien ajustées avec une large zone d’orteils et un rembourrage peut atténuer la tension sur l’articulation MTP. Ils peuvent recommander d’éviter les talons hauts et les chaussures serrées qui aggravent la raideur et la douleur articulaires. De plus, les ostéopathes peuvent offrir des conseils sur la façon de modifier les activités quotidiennes pour réduire la tension articulaire, comme l’utilisation d’un repose-pieds en position assise ou l’évitement de la station debout prolongée.
Équilibrer le corps entier
L’un des principaux avantages de l’ostéopathie est l’importance qu’elle accorde à l’équilibre et à l’alignement de l’ensemble du corps. Cette approche holistique peut avoir des répercussions au-delà de l’articulation du gros orteil. En s’attaquant aux tensions et aux dysfonctionnements de l’ensemble du système musculo-squelettique, les ostéopathes visent à améliorer le fonctionnement global du corps et à faciliter le processus naturel de guérison. Par exemple, un muscle fléchisseur de la hanche tendu ou un bassin mal aligné peuvent contribuer à une mauvaise mécanique du pied, aggravant ainsi les symptômes de l’hallux limitus. Grâce à des ajustements ciblés et à des techniques de relâchement, les ostéopathes s’efforcent de rétablir l’équilibre et le fonctionnement de l’ensemble du corps.
Dans les cas où l’inflammation articulaire est grave, les ostéopathes peuvent recourir à l’ostéopathie crânienne pour réduire l’inflammation systémique et favoriser la relaxation. Cette technique douce se concentre sur les mouvements subtils des tissus du corps, en particulier autour de la tête et du sacrum, pour encourager le corps à se guérir lui-même. Bien que l’ostéopathie crânienne ne semble pas directement liée à la douleur au pied, elle peut avoir un effet calmant sur le système nerveux, aidant à gérer la douleur et l’inflammation de manière holistique.
Avantages et considérations
Le traitement ostéopathique de l’hallux limitus présente de nombreux avantages, en particulier pour les personnes souhaitant éviter les médicaments ou la chirurgie. Il s’agit d’une approche naturelle et non invasive qui peut être particulièrement efficace aux premiers stades de la maladie. En améliorant la mobilité des articulations, en améliorant la circulation sanguine et en favorisant l’équilibre général, les patients ressentent souvent un soulagement de la douleur et une plus grande capacité à effectuer leurs activités quotidiennes. De plus, l’approche holistique de l’ostéopathie aide les patients à comprendre comment la mécanique globale de leur corps peut affecter la santé de leurs pieds, leur permettant ainsi de jouer un rôle actif dans leur bien-être.
Il est toutefois important de noter que le traitement ostéopathique ne constitue pas nécessairement un remède complet contre l’hallux limitus, en particulier dans les stades avancés où l’articulation a subi des changements dégénératifs importants. Dans de tels cas, l’ostéopathie peut être utilisée comme thérapie complémentaire aux autres traitements médicaux pour gérer la douleur et améliorer la qualité de vie. Les ostéopathes travaillent souvent en collaboration avec des podologues et des spécialistes orthopédiques pour créer un plan de soins complet adapté aux besoins du patient.
Mesures préventives et auto-soins
Recommandations en matière de chaussures
La prévention ou la gestion des symptômes de l’hallux limitus et de l’hallux rigidus commence par un choix simple mais efficace de chaussures adaptées. L’une des étapes les plus cruciales des soins personnels consiste à choisir des chaussures qui minimisent la tension sur l’articulation du gros orteil et offrent un soutien adéquat. Les chaussures à bout large permettent aux orteils de s’écarter naturellement, réduisant ainsi la compression sur l’articulation MTP et évitant toute irritation supplémentaire. Les chaussures serrées ou étroites peuvent aggraver les symptômes, exacerbant la raideur et la douleur des articulations. Il est donc essentiel de veiller à ce que l’avant de la chaussure offre suffisamment d’espace.
Les chaussures à semelles compensées sont particulièrement bénéfiques pour les personnes souffrant d’hallux limitus ou d’hallux rigidus. Ces chaussures sont dotées d’une semelle incurvée qui réduit la nécessité pour le gros orteil de se plier pendant la phase de décollement des orteils de la marche. En déplaçant la pression loin de l’articulation MTP, les chaussures à semelles compensées peuvent aider à rendre la marche plus confortable et moins douloureuse. De plus, les chaussures à semelles rigides offrent un soutien et réduisent la quantité de mouvement du gros orteil, ce qui réduit encore davantage la tension sur l’articulation.
Les talons hauts sont généralement à éviter pour les personnes souffrant de ces problèmes. Les talons poussent le poids du corps vers l’avant, ce qui exerce une pression supplémentaire sur l’avant-pied et aggrave la douleur dans l’articulation du gros orteil. Optez plutôt pour des chaussures à talon bas ou sans talon du tout. Si les chaussures de soutien ne sont pas une option dans toutes les situations, des semelles orthopédiques personnalisées peuvent être utilisées pour fournir un soutien supplémentaire de la voûte plantaire et corriger les déséquilibres biomécaniques du pied. Ces semelles aident à redistribuer le poids de manière plus uniforme et à réduire la pression sur l’articulation MTP.
Exercices et étirements pour la mobilité des orteils
Bien que l’hallux limitus et l’hallux rigidus puissent limiter l’amplitude des mouvements du gros orteil, des exercices doux peuvent aider à maintenir la souplesse et la force. Les étirements des orteils sont un moyen simple mais efficace de garder l’articulation aussi mobile que possible. Un étirement courant consiste à tirer manuellement le gros orteil vers le haut, en le maintenant dans un étirement doux pendant plusieurs secondes avant de le relâcher. Cet exercice peut être répété plusieurs fois par jour pour améliorer progressivement la souplesse.
Un autre exercice bénéfique est le froissement de la serviette , qui consiste à placer une serviette sur le sol et à utiliser vos orteils pour la froisser. Cela permet de renforcer les muscles du pied, offrant un meilleur soutien à l’articulation MTP. Ramasser de petits objets, comme des billes ou des cailloux, avec les orteils est un autre moyen efficace de solliciter les muscles du pied et de les maintenir forts. Ces exercices sont faciles à intégrer dans une routine quotidienne et peuvent être effectués dans le confort de la maison.
Les étirements des mollets peuvent également bénéficier indirectement à l’articulation du gros orteil en soulageant la tension dans le tendon d’Achille et l’aponévrose plantaire. La tension dans ces zones peut aggraver la douleur au pied et limiter la mobilité. Des étirements réguliers des mollets, par exemple en se tenant debout sur une marche et en abaissant doucement les talons, peuvent réduire la tension sur l’ensemble du pied et améliorer la mécanique générale du pied. Des exercices d’étirement et de renforcement réguliers peuvent aider à ralentir la progression de la raideur articulaire et à maintenir le fonctionnement du pied aussi optimal que possible.
Gérer l’arthrite et prévenir d’autres dommages
Pour les personnes sujettes ou déjà atteintes d’arthrite au niveau de l’articulation du gros orteil, la gestion de l’inflammation et le ralentissement de la dégénérescence articulaire sont des stratégies préventives essentielles. Les choix alimentaires jouent un rôle important dans la gestion de l’arthrite. Un régime anti-inflammatoire riche en acides gras oméga-3, en antioxydants et en aliments complets peut aider à réduire l’inflammation systémique. Les aliments comme le saumon, les noix, les légumes à feuilles vertes et les baies sont d’excellentes options pour favoriser la santé des articulations. Réduire la consommation d’aliments transformés, de sucres raffinés et de gras trans peut également atténuer l’inflammation et favoriser le bien-être général.
La gestion du poids est un autre facteur crucial. Le surpoids exerce une pression supplémentaire sur les articulations des pieds, accélérant l’usure du cartilage et aggravant les symptômes. En maintenant un poids santé grâce à une alimentation équilibrée et à des exercices réguliers à faible impact, les individus peuvent réduire la pression sur l’articulation du gros orteil et améliorer la santé générale de leurs pieds. La natation, le vélo et le yoga sont d’excellentes formes d’exercice qui minimisent l’impact sur les articulations tout en favorisant la santé cardiovasculaire et la souplesse.
En plus des changements de style de vie, l’intégration de pratiques d’autosoins telles que des massages réguliers des pieds peut améliorer la circulation et soulager les tensions musculaires. Masser la plante du pied et la zone autour de l’articulation du gros orteil aide à stimuler la circulation sanguine, réduisant l’inflammation et favorisant la guérison. Les bains de pieds chauds avec des sels d’Epsom peuvent également procurer un soulagement temporaire de la douleur et de la raideur. On pense que le magnésium contenu dans les sels d’Epsom aide à détendre les muscles et à réduire l’inflammation, ce qui en fait un remède maison simple mais efficace.
L’application de la cryothérapie sur l’articulation peut aider à gérer la douleur aiguë et le gonflement. L’utilisation d’une poche de glace enveloppée dans un tissu et placée sur la zone affectée pendant 10 à 15 minutes peut réduire l’inflammation et engourdir la douleur. À l’inverse, la thermothérapie , comme l’utilisation d’une serviette chaude ou d’un coussin chauffant, peut être bénéfique pour détendre les muscles raides et améliorer la souplesse des articulations. L’alternance entre la thérapie par la chaleur et la cryothérapie est une stratégie que beaucoup trouvent utile pour gérer les symptômes.
Éviter les activités aggravantes
Certaines activités peuvent aggraver l’hallux limitus ou l’hallux rigidus. Il est donc essentiel de les modifier ou de les éviter pour prévenir et gérer l’hallux. Les activités qui exercent une pression excessive sur l’articulation du gros orteil, comme la course, le saut ou le port de chaussures à talons hauts, doivent être évitées ou réduites au minimum. Privilégiez plutôt les exercices à faible impact qui favorisent la forme physique générale sans stresser les pieds. Il est préférable de marcher sur des surfaces souples et régulières plutôt que sur un sol dur et irrégulier, qui peut secouer les articulations et aggraver les symptômes.
Si vous ne pouvez pas éviter de rester debout pendant de longues périodes, pensez à utiliser un tapis rembourré pour réduire la pression sur les pieds et fournir un soutien supplémentaire. Prendre des pauses fréquentes pour vous asseoir et surélever les pieds peut aider à minimiser l’enflure et l’inconfort. Il est essentiel de connaître la mécanique du corps et de petits ajustements, comme la répartition uniforme du poids sur les deux pieds ou l’utilisation d’un tabouret pour reposer un pied en position debout, peuvent faire une différence significative.
Suivi et recherche de conseils professionnels
Enfin, un suivi régulier des symptômes et des évaluations professionnelles sont essentiels pour prévenir d’autres lésions articulaires. Si la douleur ou la raideur s’aggrave malgré les changements de mode de vie et les mesures préventives, il est essentiel de consulter un ostéopathe ou un podologue. Une intervention précoce peut empêcher la maladie de progresser et donner accès à un plus large éventail d’options de traitement. Les ostéopathes peuvent offrir des recommandations personnalisées en fonction de l’état spécifique du patient et aider à élaborer un plan à long terme pour gérer efficacement les symptômes.
En intégrant ces stratégies préventives dans leur vie quotidienne, les personnes atteintes d’hallux limitus ou d’hallux rigidus peuvent prendre des mesures proactives pour protéger leurs articulations, gérer la douleur et maintenir un mode de vie actif. La prévention et les soins personnels permettent aux patients de garder le contrôle de leur état et d’améliorer leur qualité de vie globale.
Vivre avec l’Hallux Limitus et l’Hallux Rigidus
Stratégies d’adaptation et soutien
Vivre avec un hallux limitus ou un hallux rigidus peut être difficile, car ces pathologies affectent la mobilité quotidienne et la qualité de vie. Cependant, l’adoption de stratégies d’adaptation efficaces peut aider à gérer les symptômes et à maintenir un certain niveau d’indépendance. L’une des principales approches consiste à établir une routine quotidienne qui donne la priorité aux soins des articulations et minimise la douleur. Pour beaucoup, cela consiste à commencer la journée par des étirements doux des pieds pour réchauffer les muscles et favoriser la souplesse, préparant ainsi les articulations aux activités de la journée.
S’adapter à la vie avec une mobilité réduite du gros orteil nécessite souvent de modifier les activités quotidiennes. Par exemple, l’utilisation d’une canne ou d’un bâton de marche robuste peut offrir une stabilité supplémentaire, en particulier sur un terrain accidenté ou pendant de longues périodes de marche. Ces aides à la mobilité réduisent la charge sur le pied affecté et rendent les mouvements plus sûrs et plus confortables. Une autre modification utile consiste à utiliser des semelles intérieures ou des chaussures rembourrées qui réduisent l’impact et favorisent un bon alignement du pied. Cela peut rendre la station debout ou la marche pendant des périodes prolongées moins éprouvantes pour l’articulation.
Il peut également être utile d’adapter son environnement domestique . Pour les personnes qui ressentent des douleurs ou des raideurs dès le matin, placer un petit tabouret ou un banc dans la douche peut rendre le bain plus confortable et plus sûr. L’installation de barres d’appui près des toilettes et dans la salle de bains peut également fournir un soutien supplémentaire et prévenir les chutes. Dans la cuisine, disposer les objets fréquemment utilisés à une hauteur pratique réduit la nécessité de se mettre sur la pointe des pieds ou de se baisser, deux mouvements qui peuvent exercer une pression sur l’articulation du gros orteil.
Impact émotionnel et psychologique
L’impact émotionnel et psychologique de l’hallux limitus et de l’hallux rigidus est souvent négligé, mais il s’agit d’un aspect crucial de la vie avec ces maladies. La douleur chronique et la mobilité réduite peuvent entraîner des sentiments de frustration, d’anxiété et même de dépression. L’incapacité à s’adonner à des activités autrefois appréciées, comme la course à pied, la randonnée ou la pratique d’un sport, peut nuire au bien-être mental. La peur d’une aggravation des symptômes ou d’une éventuelle intervention chirurgicale peut également contribuer au stress émotionnel.
Pour faire face à ces défis, de nombreuses personnes trouvent utile de chercher un soutien émotionnel auprès de leurs amis, de leur famille ou de groupes de soutien. Le fait de communiquer avec d’autres personnes qui comprennent l’expérience de la vie avec des maladies articulaires chroniques peut procurer un sentiment de communauté et de réconfort. Les groupes de soutien, en personne ou en ligne, offrent une plateforme pour partager des expériences, échanger des stratégies d’adaptation et apprendre de ceux qui ont fait face à des défis similaires.
Les pratiques de pleine conscience , comme la méditation et les exercices de respiration profonde, peuvent également être des outils puissants pour gérer l’impact psychologique de la douleur chronique. Les techniques de pleine conscience apprennent aux individus à se concentrer sur le moment présent et à accepter leur douleur sans jugement, réduisant ainsi le stress et améliorant le bien-être général. Les méditations guidées axées sur la relaxation et la gestion de la douleur peuvent être particulièrement efficaces pour soulager l’inconfort et favoriser un sentiment de calme.
La thérapie cognitivo-comportementale (TCC) est une autre option pour les personnes aux prises avec les aspects émotionnels de la vie avec l’hallux limitus ou l’hallux rigidus. La TCC est une forme de thérapie structurée et axée sur les objectifs qui aide les personnes à identifier et à modifier les schémas de pensée négatifs liés à la douleur et au handicap. En changeant d’état d’esprit et en apprenant à gérer la douleur plus efficacement, les personnes peuvent améliorer leur vision mentale et développer une approche plus positive de la gestion de leur maladie.
Gestion et perspectives à long terme
La prise en charge à long terme de l’hallux limitus et de l’hallux rigidus implique une combinaison de traitements médicaux, de pratiques d’auto-soins et d’ajustements du mode de vie. Il est important de reconnaître que même si ces conditions sont progressives, une gestion proactive peut ralentir considérablement la dégénérescence articulaire et améliorer la qualité de vie globale. Des rendez-vous de suivi réguliers avec des professionnels de la santé, tels que des ostéopathes ou des podologues, sont essentiels pour surveiller la maladie et apporter des ajustements au plan de traitement si nécessaire.
L’une des clés du succès à long terme est de rester actif tout en respectant les limites de son corps . Les exercices à faible impact, comme la natation ou le vélo, sont d’excellentes options pour maintenir la forme physique sans exercer de pression excessive sur l’articulation du gros orteil. Le yoga et le Pilates peuvent également être bénéfiques, car ils favorisent la souplesse, la force et l’équilibre. La pratique régulière de ces activités peut aider à maintenir la mobilité des articulations et à favoriser le bien-être général. Cependant, il est essentiel d’écouter son corps et d’éviter les exercices qui provoquent des douleurs ou aggravent les symptômes.
L’alimentation et la nutrition jouent un rôle essentiel dans la gestion de ces maladies à long terme. Maintenir un poids santé est essentiel pour réduire le stress articulaire, et consommer une alimentation riche en aliments anti-inflammatoires peut favoriser la santé des articulations. Des suppléments, tels que la glucosamine et la chondroïtine, sont parfois envisagés pour soutenir les articulations, mais il est essentiel de consulter un professionnel de la santé avant de les ajouter à votre régime. Rester bien hydraté et se concentrer sur les aliments riches en nutriments peut faire une différence significative dans la façon dont le corps gère l’inflammation et la douleur.
Un autre aspect de la gestion à long terme est le soin et l’hygiène des pieds . Garder les pieds propres, hydratés et bien entretenus permet d’éviter les problèmes secondaires, tels que les cors, les callosités ou les infections fongiques, qui peuvent aggraver l’inconfort. Il est également important d’inspecter régulièrement les pieds pour détecter tout signe d’usure ou de changement anormal, car cela peut fournir des avertissements précoces d’une aggravation de la situation.
Développer un réseau de soutien
Il est plus facile de vivre avec des problèmes articulaires chroniques comme l’hallux limitus et l’hallux rigidus lorsqu’on dispose d’un solide réseau de soutien. Il comprend des prestataires de soins de santé, comme des ostéopathes, des podologues et des omnipraticiens, qui peuvent collaborer pour élaborer le meilleur plan de traitement. Cela signifie également avoir des amis et des membres de la famille qui comprennent les défis physiques et émotionnels de la maladie. Une communication ouverte sur les niveaux de douleur, les limites et les besoins peut faire une différence significative dans le degré de soutien et de compréhension d’une personne.
En éduquant les membres de la famille et les amis proches sur la maladie, on peut également favoriser l’empathie et la coopération. Lorsque les proches comprennent que des tâches comme monter des escaliers ou rester debout pendant de longues périodes sont douloureuses, ils sont plus susceptibles de fournir le soutien et l’aide nécessaires. Qu’il s’agisse d’aider aux tâches ménagères, d’accompagner quelqu’un à des rendez-vous médicaux ou simplement d’être là pour l’écouter lors des journées difficiles, un réseau de soutien compatissant peut grandement améliorer la capacité d’une personne à faire face à la maladie.
En plus des réseaux de soutien personnels, il peut être utile d’explorer les ressources communautaires . Certaines communautés proposent des cours d’exercices adaptés aux personnes souffrant de problèmes articulaires ou des ateliers sur les techniques de gestion de la douleur. Les fondations locales pour l’arthrite ou les organismes de santé peuvent fournir des ressources précieuses et des liens avec des professionnels spécialisés dans la gestion des problèmes articulaires.
En combinant des ajustements physiques, un soutien émotionnel et une approche proactive de la gestion des symptômes, les personnes atteintes d’Hallux Limitus et d’Hallux Rigidus peuvent maintenir une vie épanouissante et active malgré les défis que ces conditions entraînent.
Questions fréquemment posées
Préoccupations et idées fausses courantes
- Quelle est exactement la différence entre l’Hallux Limitus et l’Hallux Rigidus ?
- L’hallux limitus est un stade précoce de dégénérescence articulaire du gros orteil où l’amplitude des mouvements, en particulier les mouvements vers le haut (dorsiflexion), est limitée mais pas complètement restreinte. À mesure que la maladie progresse, elle peut conduire à un hallux rigidus , caractérisé par une raideur sévère et une quasi-immobilité de l’articulation. L’hallux rigidus est essentiellement une forme avancée d’arthrose, où le gros orteil devient rigide, ce qui a un impact significatif sur les activités quotidiennes.
- Hallux Limitus ou Hallux Stiff peuvent-ils être inversés ?
- Malheureusement, ces pathologies ne peuvent pas être complètement inversées, car il s’agit de formes d’arthrite dégénérative. Cependant, grâce à une intervention précoce et à des stratégies de gestion adaptées, la progression peut être ralentie et les symptômes peuvent être gérés efficacement. Les soins ostéopathiques, les changements de mode de vie et des chaussures adaptées peuvent faire une différence significative dans le maintien de la fonction articulaire et la réduction de la douleur.
- La chirurgie est-elle toujours nécessaire en cas d’hallux rigidus ?
- La chirurgie n’est pas toujours nécessaire et est généralement considérée comme un dernier recours. De nombreuses personnes atteintes d’hallux rigidus peuvent gérer efficacement leurs symptômes grâce à des méthodes non chirurgicales, telles que des traitements ostéopathiques, des modifications du mode de vie, des orthèses et des techniques de gestion de la douleur. La chirurgie n’est généralement recommandée que lorsque les mesures conservatrices n’ont pas réussi à apporter un soulagement ou lorsque la maladie a de graves répercussions sur la vie quotidienne.
- Est-ce que changer de chaussures m’aidera vraiment beaucoup ?
- Oui, des chaussures adaptées peuvent avoir un impact significatif sur la gestion de l’hallux limitus et de l’hallux rigidus. Des chaussures avec une large zone d’orteil, des semelles rigides et un soutien adéquat de la voûte plantaire peuvent réduire la pression sur l’articulation du gros orteil et soulager la douleur. Les chaussures à semelles compensées sont particulièrement utiles pour réduire la nécessité pour l’orteil de se plier lors de la marche, offrant ainsi plus de confort et de mobilité.
- Comment savoir si j’ai besoin d’orthèses sur mesure?
- Des orthèses sur mesure peuvent être nécessaires si vous ressentez une douleur importante, si votre pied présente des anomalies mécaniques ou si les semelles orthopédiques standard ne vous procurent pas un soulagement suffisant. Un professionnel de la santé, comme un ostéopathe ou un podologue, peut évaluer la mécanique de votre pied et vous recommander si des orthèses sur mesure sont adaptées à votre état. Ces dispositifs personnalisés sont conçus pour corriger des déséquilibres spécifiques du pied et peuvent changer la donne dans la gestion des symptômes.
- Puis-je continuer à faire de l’exercice avec un Hallux Limitus ou un Hallux Rigidus ?
- Il est certes essentiel de rester actif, mais il est important de choisir des activités à faible impact qui n’aggravent pas la maladie. La natation, le vélo et le yoga doux sont d’excellentes options pour rester en forme tout en minimisant la tension sur l’articulation du gros orteil. Évitez les activités à fort impact comme la course, le saut ou les exercices qui exercent une pression excessive sur les orteils. Consultez toujours un professionnel de la santé pour élaborer une routine d’exercice sûre et efficace.
- L’ostéopathie est-elle un traitement légitime pour ces pathologies ?
- Oui, l’ostéopathie est une approche holistique reconnue qui peut être efficace dans la prise en charge de l’hallux limitus et de l’hallux rigidus. Les ostéopathes utilisent des techniques douces et pratiques pour améliorer la mobilité des articulations, réduire l’inflammation et traiter les problèmes compensatoires dans tout le corps. De nombreux patients trouvent un soulagement grâce au traitement ostéopathique, en particulier lorsqu’il est utilisé dans le cadre d’un plan de gestion complet qui comprend des ajustements du mode de vie et des chaussures adaptées.
- L’Hallux Limitus ou l’Hallux Rigidus peuvent-ils affecter d’autres parties de mon corps ?
- Absolument. Ces pathologies entraînent souvent des mouvements compensatoires, qui peuvent exercer une pression supplémentaire sur d’autres articulations, comme les chevilles, les genoux, les hanches et même le bas du dos. Au fil du temps, cela peut entraîner des douleurs et des dysfonctionnements dans ces zones. Traiter la pathologie tôt et se concentrer sur l’alignement de tout le corps peut aider à minimiser ces problèmes secondaires.
- Comment éviter que mon Hallux Limitus ne se transforme en Hallux Rigidus ?
- Une intervention précoce est essentielle. Cela comprend le port de chaussures adaptées, la réalisation d’exercices réguliers pour maintenir la mobilité des articulations et le recours à un traitement ostéopathique pour remédier aux déséquilibres structurels. La gestion de l’inflammation par l’alimentation, la gestion du poids et la réduction du stress peut également jouer un rôle dans le ralentissement de la progression de la dégénérescence articulaire. Des examens réguliers auprès d’un professionnel de la santé peuvent aider à surveiller l’état de santé et à ajuster votre plan de traitement si nécessaire.
- Quels changements de style de vie peuvent faire une grande différence ?
- De simples changements dans le mode de vie peuvent avoir un impact profond sur la gestion des symptômes et le ralentissement de la progression de ces maladies. Il s’agit notamment de maintenir un poids santé, de porter des chaussures adaptées, d’éviter les activités à fort impact et d’intégrer des aliments anti-inflammatoires à votre régime alimentaire. Réduire le stress général et pratiquer des techniques de pleine conscience peuvent également aider, car la douleur chronique a souvent une composante émotionnelle.
- Puis-je utiliser des analgésiques en vente libre à long terme ?
- Les analgésiques en vente libre, comme les AINS (anti-inflammatoires non stéroïdiens), peuvent être utiles pour gérer la douleur et l’inflammation à court terme. Cependant, leur utilisation à long terme doit être discutée avec un professionnel de la santé, car ces médicaments peuvent avoir des effets secondaires, comme des problèmes gastro-intestinaux ou un risque accru de problèmes cardiovasculaires. D’autres stratégies de gestion de la douleur, notamment un traitement ostéopathique et des modifications du mode de vie, sont souvent recommandées pour un soulagement à long terme.
Conclusion
Principaux points à retenir
L’hallux limitus et l’hallux rigidus sont des affections articulaires progressives qui affectent considérablement la mobilité et la qualité de vie. Il est essentiel de comprendre les différences entre les deux, de la limitation des mouvements aux premiers stades à la raideur articulaire sévère dans les cas avancés, pour une gestion efficace. Ces deux affections peuvent être invalidantes si elles ne sont pas traitées tôt, mais avec des mesures proactives, de nombreuses personnes peuvent maintenir un bon niveau de mobilité et de confort.
L’un des aspects les plus importants de la prise en charge de ces pathologies est le diagnostic et l’intervention précoces. Lorsque les premiers symptômes apparaissent, comme une raideur ou une douleur au gros orteil, une intervention rapide peut contribuer à ralentir le processus dégénératif. Le traitement ostéopathique offre une approche unique et non invasive qui s’adresse au corps dans son ensemble, contribuant ainsi à soulager les symptômes et à améliorer la fonction articulaire globale. Cette approche, combinée à des ajustements du mode de vie, peut faire une différence significative dans la progression de la maladie.
Des chaussures adaptées et un support orthopédique sont essentiels pour réduire la tension sur l’articulation MTP et prévenir d’autres dommages. L’importance d’une chaussure de soutien et bien structurée ne peut être surestimée, car c’est l’un des outils les plus simples mais les plus efficaces pour la gestion de la douleur et la protection des articulations. De plus, des exercices et des étirements visant à maintenir la mobilité des articulations, ainsi que des ajustements conscients des activités quotidiennes, peuvent favoriser la santé des articulations à long terme.
Encouragement à la recherche d’un avis médical
Bien que la gestion de l’hallux limitus ou de l’hallux rigidus puisse être difficile, il est essentiel de se rappeler qu’il existe de nombreuses ressources et options de traitement. Que ce soit par le biais de soins ostéopathiques, de chaussures adaptées ou de changements de style de vie, de petites mesures peuvent conduire à des améliorations significatives du confort et de la fonctionnalité au quotidien. N’hésitez pas à demander l’avis d’un professionnel si vous remarquez une douleur ou une raideur persistante dans l’articulation de votre gros orteil. La consultation d’un ostéopathe ou d’un podologue peut vous permettre d’accéder à une gamme de stratégies de traitement personnalisées qui correspondent à votre style de vie et à vos objectifs à long terme.
La gestion de ces pathologies ne consiste pas seulement à réduire la douleur, mais aussi à vous donner les moyens de vivre une vie active et épanouissante malgré les difficultés. Rester informé, être proactif et bâtir un solide réseau de soutien sont des éléments clés pour gérer la vie avec l’hallux limitus ou l’hallux rigidus. N’oubliez pas que le parcours de chaque personne est unique et que ce qui fonctionne pour une personne peut ne pas fonctionner pour une autre. Soyez patient, soyez cohérent dans vos soins et n’ayez pas peur d’explorer différentes approches jusqu’à ce que vous trouviez celle qui vous convient.
Réflexions finales
L’intégration de soins ostéopathiques dans votre plan de traitement peut vous apporter un soulagement et une compréhension plus complète de la mécanique de votre corps. En se concentrant sur l’ensemble du corps plutôt que sur l’articulation affectée, l’ostéopathie offre une manière holistique et intégrative de gérer les symptômes. Des modifications du mode de vie, des techniques de pleine conscience et une attention particulière portée aux soins personnels peuvent encore améliorer votre qualité de vie.
Bien que l’hallux limitus et l’hallux rigidus soient des pathologies avec lesquelles vous devez vivre, elles ne doivent pas définir ou limiter votre vie. Avec les bonnes stratégies, une équipe médicale de soutien et un engagement envers les soins personnels, vous pouvez prendre le contrôle de votre maladie et continuer à profiter de nombreuses activités que vous aimez. Écoutez toujours votre corps et n’hésitez pas à ajuster votre approche en fonction de l’évolution de vos besoins.
Références
- « Treatment of Hallux Rigidus: Comparison of Hemiarthroplasty with Cartiva Implant, Allograft Interpositional Arthroplasty, and Arthrodesis »
- This study compares different surgical methods for treating Hallux Rigidus, analyzing outcomes such as pain reduction and joint function.
Read More
- This study compares different surgical methods for treating Hallux Rigidus, analyzing outcomes such as pain reduction and joint function.
- « Physical Function and Pain Interference Levels of Hallux Rigidus Patients Before and After Synthetic Cartilage Implant vs Arthrodesis Surgery »
- This research examines pre- and postoperative physical function and pain levels in patients undergoing different surgical treatments for Hallux Rigidus.
Read More
- This research examines pre- and postoperative physical function and pain levels in patients undergoing different surgical treatments for Hallux Rigidus.
- « Non-Operative Management of Symptomatic Hallux Limitus: A Novel Approach of Foot Core Stabilization and Extracorporeal Shockwave Therapy »
- The paper discusses a non-surgical approach combining foot strengthening and shockwave therapy to manage Hallux Limitus.
Read More
- The paper discusses a non-surgical approach combining foot strengthening and shockwave therapy to manage Hallux Limitus.
- « A Retrospective Study Assessing the Clinical Outcomes After Cheilectomy and Subchondroplasty for Hallux Rigidus »
- The study evaluates the outcomes of cheilectomy and subchondroplasty as surgical treatments for Hallux Rigidus.
Read More
- The study evaluates the outcomes of cheilectomy and subchondroplasty as surgical treatments for Hallux Rigidus.
- « Cheilectomy With Decompression Osteotomy for Treatment of Hallux Limitus and Rigidus: A Retrospective Study With 5-Year Outcomes »
- It provides insights into the long-term efficacy of decompression osteotomy combined with cheilectomy for treating these conditions.
Read More
- It provides insights into the long-term efficacy of decompression osteotomy combined with cheilectomy for treating these conditions.
- « The efficacy of shoe modifications and foot orthoses in treating patients with hallux rigidus: a comprehensive review of literature »
- This review discusses the effectiveness of orthotic devices and shoe modifications as conservative treatments for Hallux Rigidus.
Read More
- This review discusses the effectiveness of orthotic devices and shoe modifications as conservative treatments for Hallux Rigidus.
- « Hallux rigidus treated with adipose-derived mesenchymal stem cells: A case report »
- The case study explores the use of stem cell therapy to treat Hallux Rigidus, showing improvements in pain and function.
Read More
- The case study explores the use of stem cell therapy to treat Hallux Rigidus, showing improvements in pain and function.
- « Patient-reported outcomes of joint-preserving surgery for moderate hallux rigidus: a 1-year follow-up of 296 patients from Swefoot »
- Reports on patient outcomes after surgical procedures for moderate Hallux Rigidus, with a focus on patient satisfaction and joint function.
Read More
- Reports on patient outcomes after surgical procedures for moderate Hallux Rigidus, with a focus on patient satisfaction and joint function.
- Licciardone, J. C., Gatchel, R. J., & Aryal, S. (2016).
- Recovery from Chronic Low Back Pain after Osteopathic Manipulative Treatment: A Randomized Controlled Trial. Journal of the American Osteopathic Association, 116(3), 144-155. https://doi.org/10.7556/jaoa.2016.028
- Cerritelli, F., Lacorte, E., Ruffini, N., Vanacore, N., & Integrative Osteopathic Research Group (2017).
- Effectiveness of Osteopathic Manipulative Treatment: An Updated Systematic Review of Randomized Controlled Trials. Journal of Bodywork and Movement Therapies, 21(4), 752-762. https://doi.org/10.1016/j.jbmt.2017.07.008
- Franke, H., Fryer, G., Ostelo, R. W., & Kamper, S. J. (2015).
- Muscle Energy Technique for Non-Specific Low-Back Pain: A Cochrane Systematic Review. Cochrane Database of Systematic Reviews, (2), CD009852. https://doi.org/10.1002/14651858.CD009852.pub2
- Brolinson, P. G., et al. (2012). Osteopathic Manipulative Medicine in the Management of Chronic Pain:
- An Evidence-Based Review. Pain Physician, 15(5), E677-E689. Retrieved from https://www.painphysicianjournal.com
- Guillaud, A., Darbois, N., Monvoisin, R., & Pinsault, N. (2018). Reliability of Diagnosis and Clinical Efficacy of Osteopathy:
- A Systematic Review. PLoS ONE, 13(4), e0195655. https://doi.org/10.1371/journal.pone.0195655
- Anderson, R., & Seniscal, C. (2006).
- A Review of Osteopathic Manipulative Treatment Research and Indications for Clinical Practice. Osteopathic Family Physician, 2(3), 11-16.
- Licciardone, J. C. (2003). The Efficacy of Osteopathic Manipulative Treatment in Patients with Chronic Low Back Pain: A Randomized Controlled Trial. Spine Journal, 3(1), 35-43. https://doi.org/10.1016/S1529-9430(02)00677-7
- Cerritelli, F., Ginevri, L., Messi, G., Caprari, E., & Di Vincenzo, M. (2015). Clinical Effectiveness of Osteopathic Treatment in Chronic Migraine: A Pilot Study. Journal of Bodywork and Movement Therapies, 19(3), 586-594. https://doi.org/10.1016/j.jbmt.2014.11.009
- Fryer, G. (2011). The Use of Manipulative Therapy in the Treatment of Musculoskeletal Pain. Manual Therapy, 16(1), 53-65. https://doi.org/10.1016/j.math.2010.08.005
- Collins, C., & Brantingham, J. W. (2010). The Role of Osteopathic Manipulative Treatment in the Management of Cervical Spine Conditions. Journal of Manual & Manipulative Therapy, 18(3), 135-142. https://doi.org/10.1179/106698110X12804993426864