Introduction
Le terme « Double Crush Syndrome » a fait son entrée dans le domaine médical en 1973, grâce aux chercheurs Upton et McComas. À l’origine de ce concept, ils ont formulé l’hypothèse que la compression d’un nerf à deux endroits différents le long de son trajet pouvait accroître le risque de symptômes neurologiques. Cette théorie repose sur l’idée que la compression d’un segment proximal du nerf, situé plus près de la colonne vertébrale, pourrait rendre le nerf plus vulnérable à une compression dans un segment plus distal, plus éloigné de la colonne vertébrale, et inversement.
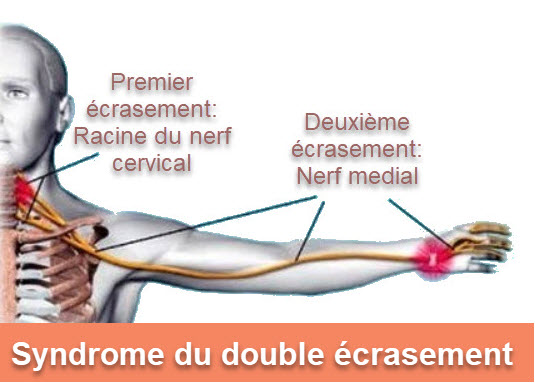
En d’autres termes, le syndrome du double écrasement suggère que la compression d’un nerf à un endroit donné peut contribuer à des symptômes neurologiques qui peuvent être exacerbés par une compression à un autre endroit le long du même nerf. Cette hypothèse a jeté les bases de la compréhension des interactions complexes entre différentes zones de compression le long des voies nerveuses.
Cependant, il est crucial de souligner que le concept de syndrome du double écrasement suscite parfois la controverse. Des études et des recherches ultérieures ont remis en question certaines des idées initiales formulées en 1973. Au fil des années, la compréhension de la pathologie nerveuse a considérablement évolué, apportant un éclairage plus précis sur les mécanismes sous-jacents.
La complexité de la pathologie nerveuse et la variabilité individuelle ont conduit à une approche plus nuancée du diagnostic et de la prise en charge des problèmes neurologiques. Aujourd’hui, les professionnels de la santé adoptent des approches plus personnalisées, prenant en compte une multitude de facteurs, tels que l’historique médical du patient, les symptômes spécifiques et les avancées technologiques en matière d’imagerie médicale.
Si vous craignez d’être touché par le syndrome du double écrasement ou si vous présentez des symptômes neurologiques, il est vivement recommandé de consulter un professionnel de la santé qualifié. Seul un spécialiste peut mener une évaluation approfondie, utilisant des outils diagnostiques modernes, pour déterminer la nature exacte du problème et élaborer un plan de traitement adapté.
En conclusion, bien que le concept de syndrome du double écrasement ait posé les bases de la compréhension des interactions complexes entre les compressions nerveuses, il est essentiel de reconnaître les développements ultérieurs dans le domaine de la neurologie. Une approche holistique, intégrant les progrès scientifiques et les méthodes de diagnostic modernes, est désormais cruciale pour offrir des solutions précises et personnalisées aux individus souffrant de problèmes neurologiques potentiels. La collaboration avec des professionnels de la santé reste la clé pour garantir un diagnostic et une prise en charge appropriés.
Le patient avec lune blessure au nerf brachial aura plus de chance d’avoir le nerf médian endommagé.
Le syndrome du double écrasement, bien qu’entouré de controverses, implique des aspects complexes de l’anatomie et de la physiologie nerveuses. Explorons les structures anatomiques et les mécanismes physiologiques souvent associés à ce syndrome.
Structures Anatomiques Impliquées
Nerfs
- Les nerfs périphériques jouent un rôle central dans le syndrome du double écrasement. Ces structures nerveuses transmettent les signaux entre le système nerveux central (cerveau et moelle épinière) et le reste du corps.
- La compression peut se produire à différents niveaux le long du nerf, affectant les branches nerveuses distales.
Colonne Vertébrale
- La colonne vertébrale est une composante clé, notamment en ce qui concerne la compression proximale des nerfs. Des problèmes vertébraux tels que des hernies discales peuvent contribuer à la compression nerveuse près de la colonne vertébrale.
Canal Carpien et Tunnel Tarsien
- Dans des cas spécifiques, le syndrome du double écrasement peut affecter des zones anatomiques précises comme le canal carpien au poignet ou le tunnel tarsien au niveau de la cheville.
Tissus Mous et Muscles
- Les tissus mous environnants, tels que les muscles, les ligaments et les tendons, peuvent également jouer un rôle. Des tensions ou des dysfonctionnements dans ces tissus peuvent contribuer à la compression nerveuse.
Mécanismes Physiologiques Impliqués
Ischémie Nerveuse
- La compression peut réduire l’approvisionnement en sang vers les nerfs, provoquant une ischémie nerveuse. Cela peut entraîner une diminution de la conduction nerveuse et des symptômes neurologiques.
Inflammation
- La compression nerveuse déclenche souvent une réponse inflammatoire locale. L’inflammation peut aggraver les symptômes en augmentant la pression sur les nerfs et en provoquant des réponses douloureuses.
Dysfonction Neurologique
- La compression à un endroit peut perturber la transmission des signaux nerveux, entraînant une dysfonction neurologique. Les troubles de la sensibilité, de la motricité ou d’autres fonctions nerveuses peuvent résulter de ces dysfonctionnements.
Interaction Entre Sites de Compression
- Le concept central du syndrome du double écrasement suggère une interaction entre les sites de compression. La compression à un endroit peut affaiblir le nerf, le rendant plus vulnérable à une compression ultérieure à un autre endroit le long de son trajet.
Facteurs Génétiques et Environnementaux
- Des facteurs génétiques et environnementaux peuvent également influencer la susceptibilité au syndrome du double écrasement. Certains individus peuvent être prédisposés à des anomalies anatomiques ou à des conditions préexistantes qui augmentent le risque.
Facteurs de Risque et Causes Sous-jacentes
- Facteurs de Risque Généraux :
- Âge : Le vieillissement peut augmenter le risque de développer des conditions telles que l’arthrite, la sténose spinale et d’autres troubles qui peuvent contribuer à la compression nerveuse.
- Sexe : Certaines conditions, comme le syndrome du canal carpien, sont plus fréquentes chez les femmes.
- Conditions Anatomiques et Médicales :
- Hernie discale : Une hernie discale dans la colonne vertébrale peut comprimer les racines nerveuses.
- Sténose spinale : Le rétrécissement du canal rachidien peut entraîner une compression nerveuse.
- Arthrite : Des conditions comme l’arthrose peuvent causer des changements anatomiques contribuant à la compression nerveuse.
- Activités Répétitives et Posture :
- Travail manuel répétitif : Des mouvements répétitifs ou une utilisation excessive de certaines parties du corps peuvent contribuer à des compressions nerveuses, par exemple dans le cas du canal carpien.
- Mauvaise posture : Des postures inappropriées au travail ou pendant le sommeil peuvent augmenter le risque.
- Facteurs Génétiques :
- Certains individus peuvent avoir une prédisposition génétique à développer des conditions telles que le canal carpien.
- Traumatismes et Blessures :
- Les blessures, en particulier celles qui affectent la colonne vertébrale ou les articulations, peuvent contribuer à la compression nerveuse.
- Maladies Systémiques :
- Certaines maladies systémiques, telles que le diabète, peuvent entraîner des troubles neurologiques et augmenter le risque de compression nerveuse.
- Grossesse :
- Les changements hormonaux et le gain de poids pendant la grossesse peuvent augmenter la pression sur les nerfs, en particulier dans le défilé thoracique.
- Tumeurs et Croissance Anormale :
- Les tumeurs ou toute croissance anormale près des nerfs peuvent entraîner une compression.
- Troubles Vasculaires :
- Les troubles vasculaires, tels que l’athérosclérose, peuvent réduire l’apport sanguin aux nerfs, contribuant ainsi aux symptômes.
- Autres Conditions Médicales :
- Des conditions médicales telles que l’obésité et l’hypothyroïdie peuvent également être associées à une augmentation du risque de compression nerveuse.
Symptômes
- Douleur :
- Douleur localisée ou irradiante le long du trajet des nerfs comprimés.
- Sensation de brûlure, de picotement ou de décharge électrique.
- Engourdissement et Picotements :
- Engourdissement dans les zones innervées par les nerfs affectés.
- Picotements ou sensation de fourmillements.
- Faiblesse Musculaire :
- Diminution de la force musculaire dans les muscles innervés par les nerfs comprimés.
- Difficulté à effectuer des mouvements précis.
- Sensibilité Altérée :
- Changements dans la sensibilité cutanée, tels que l’hypersensibilité ou l’hyposensibilité.
- Sensation de toucher diminuée ou altérée.
- Troubles de la Coordination :
- Difficulté à coordonner les mouvements, en particulier dans les activités fines.
- Symptômes Spécifiques selon la Localisation de la Compression :
- Syndrome du Canal Carpien : Engourdissement, picotements et douleur dans la main et les doigts.
- Défilé Thoracique : Douleur et engourdissement dans le bras et la main, parfois associés à une faiblesse.
- Sténose Spinale : Douleur dans le dos et les jambes, engourdissement et faiblesse.
- Aggravation des Symptômes avec l’Activité :
- Les symptômes peuvent s’aggraver pendant certaines activités, comme l’utilisation répétitive d’une main ou la marche.
- Symptômes Bilatéraux ou Symétriques :
- Dans le cas du syndrome du double écrasement, les symptômes peuvent affecter des zones bilatérales ou symétriques du corps, en raison de la compression à deux endroits.
Une Journée dans la Vie de Quelqu’un Souffrant du Syndrome du Double Écrasement
La lumière du matin filtre à travers les stores, signalant le début d’une nouvelle journée. Pour Jane, une employée de bureau de 42 ans, le simple fait de sortir du lit est un défi. Jane souffre du Syndrome du Double Écrasement, une affection où deux points distincts le long d’un nerf sont comprimés, causant une douleur et une incapacité exacerbées. Son quotidien illustre la persévérance nécessaire pour gérer cette condition invalidante.
À son réveil, Jane ressent un picotement et un engourdissement familiers dans ses mains et ses avant-bras. Cette gêne est devenue une compagne constante, résultant à la fois du syndrome du canal carpien dans ses poignets et d’une radiculopathie cervicale dans son cou. La combinaison de ces deux affections intensifie ses symptômes, rendant même les tâches les plus simples ardues. Elle prend un moment pour s’étirer doucement, espérant soulager la raideur avant de commencer sa routine matinale.
Dans la salle de bain, se brosser les dents est un exercice de patience. Tenir la brosse à dents exacerbe la douleur dans ses poignets, tandis que tout mouvement brusque de son cou envoie des douleurs aiguës le long de ses bras. Jane s’est adaptée en utilisant une brosse à dents électrique, mais même ce petit ajustement n’apporte qu’un soulagement partiel. Elle termine sa routine matinale lentement, conservant son énergie pour la journée à venir.
Le petit-déjeuner est un autre défi. Préparer la nourriture exige une dextérité et une force que Jane ne possède plus. Elle opte pour des repas simples, souvent en utilisant des produits pré-préparés qui nécessitent un minimum d’effort. Alors qu’elle verse son bol de céréales, elle ressent une douleur lancinante du cou jusqu’à ses doigts. La frustration de ne pas pouvoir accomplir des tâches de base sans inconfort est une lutte constante.
S’habiller est un processus minutieux. Les boutons et les fermetures éclair sont particulièrement difficiles à manipuler avec sa fonction limitée des mains. Jane a adapté sa garde-robe pour inclure plus de vêtements à enfiler, mais même ceux-ci nécessitent une manœuvre soigneuse. Elle souhaite souvent pouvoir retrouver la simplicité de sa routine précédente, lorsque se préparer le matin était un processus simple et sans réflexion.
Le trajet vers le travail est une autre épreuve. Conduire exacerbe ses symptômes, nécessitant de saisir le volant et de tourner la tête pour vérifier les angles morts. Elle a envisagé les transports en commun, mais les secousses et les balancements du bus sont également douloureux. Chaque bosse sur la route provoque une vague de douleur à travers son corps, la rendant extrêmement consciente de chaque mouvement.
Au bureau, la journée de travail de Jane est ponctuée de douleur constante. Son travail nécessite une utilisation intensive de l’ordinateur, ce qui implique des périodes prolongées de frappe et d’utilisation de la souris—deux déclencheurs de ses symptômes. Elle dispose d’un poste de travail ergonomique avec un clavier et une souris spécialement conçus, mais même avec ces aides, elle peut seulement travailler pendant de courtes périodes avant de devoir faire une pause. Son employeur est compréhensif, lui permettant des pauses fréquentes et un emploi du temps flexible, mais les interruptions constantes entravent sa productivité.
À midi, l’énergie de Jane commence à faiblir. La douleur constante et l’effort nécessaire pour gérer ses symptômes épuisent son endurance. Le déjeuner est un autre repas simple, souvent pris rapidement à son bureau pour maximiser son temps de pause pour des étirements et des exercices légers recommandés par son physiothérapeute. Ces exercices sont cruciaux pour gérer ses symptômes mais n’offrent qu’un soulagement temporaire.
Les après-midis sont les plus difficiles pour Jane. L’effet cumulé des activités du matin laisse ses symptômes à leur paroxysme, avec une douleur accrue et de la fatigue. Elle ressent souvent une sensation de brûlure dans son cou et une douleur persistante dans ses poignets et ses mains. Les tâches nécessitant de la concentration deviennent de plus en plus difficiles à mesure que la journée avance. Elle compte sur les techniques de gestion de la douleur, telles que l’application de packs de glace et les courtes promenades, pour survivre à l’après-midi.
À la fin de la journée de travail, Jane fait face au défi de son trajet de retour à la maison. À ce stade, ses symptômes sont à leur maximum, et elle redoute la conduite. Chaque mouvement semble amplifié, et elle doit souvent s’arrêter en cours de route pour s’étirer et soulager la douleur. Une fois chez elle, elle est accueillie par sa famille soutenante, qui a appris à s’adapter à ses limitations. Des activités simples comme préparer le dîner et aider ses enfants avec leurs devoirs nécessitent une planification minutieuse et de l’assistance.
Les activités du soir sont limitées. Jane trouve du réconfort dans des activités calmes qui ne sollicitent pas son corps, telles que la lecture ou regarder la télévision. Cependant, tenir un livre ou une télécommande peut encore provoquer de la douleur. Elle utilise souvent des appareils activés par la voix pour réduire la tension sur ses mains. Sa famille joue un rôle crucial dans le maintien de son bien-être, fournissant un soutien émotionnel et physique.
À l’approche de l’heure du coucher, Jane se prépare à une autre nuit agitée. Trouver une position de sommeil confortable est une lutte nocturne, avec ses symptômes souvent la réveillant tout au long de la nuit. Elle a investi dans des oreillers ergonomiques et un matelas conçu pour soutenir son cou et sa colonne vertébrale, mais le soulagement est fugace. L’anticipation d’une autre journée remplie de douleur et de défis pèse lourdement sur son esprit.
Malgré l’inconfort constant et les limitations imposées par le Syndrome du Double Écrasement, Jane reste résiliente. Elle a appris à s’adapter à sa condition, trouvant de nouvelles façons de gérer ses symptômes et de maintenir sa qualité de vie. Son parcours est un témoignage de la force et de la détermination nécessaires pour vivre avec la douleur chronique, et elle puise dans cette force intérieure chaque jour pour faire face à ses défis.
Approche Ostéopathique du Traitement
- Évaluation et Diagnostic :
- L’ostéopathe commence par une évaluation approfondie de l’histoire médicale du patient, des symptômes, et peut effectuer des tests physiques pour localiser les zones de compression nerveuse.
- L’observation de la posture, de la mobilité et des mouvements du patient est également cruciale.
- Techniques de Manipulation Structurelle :
- Les ostéopathes utilisent des techniques de manipulation articulaire douce pour restaurer la mobilité des articulations et réduire les tensions.
- Cela peut inclure des ajustements vertébraux et des mobilisations articulaires spécifiques.
- Relâchement Myofascial :
- Les techniques de relâchement myofascial sont employées pour relâcher les tensions dans les muscles et les tissus conjonctifs autour des zones de compression nerveuse.
- Cela peut aider à améliorer la souplesse des tissus et à réduire la pression sur les nerfs.
- Libération Nerveuse :
- Des techniques spécifiques de libération nerveuse peuvent être utilisées pour relâcher les tensions autour des nerfs comprimés.
- Cela peut impliquer des mouvements doux visant à restaurer la mobilité des nerfs et à soulager les adhérences.
- Approche Crânienne :
- L’ostéopathe peut également utiliser des techniques crâniennes pour évaluer et traiter les dysfonctionnements au niveau de la boîte crânienne et du système nerveux central.
- Conseils sur le Mode de Vie et l’Éducation :
- Les ostéopathes fournissent souvent des conseils sur les modifications du mode de vie, notamment des recommandations sur la posture, l’ergonomie au travail et des exercices spécifiques.
- Rééducation et Exercices :
- Des exercices spécifiques peuvent être recommandés pour renforcer les muscles, améliorer la stabilité et prévenir la récurrence des problèmes.
- La rééducation posturale peut également faire partie du plan de traitement.
- Approche Holistique :
- Les ostéopathes adoptent une approche holistique, tenant compte de la santé physique, émotionnelle et environnementale du patient.
- Des conseils nutritionnels, des techniques de gestion du stress et d’autres aspects holistiques peuvent être intégrés au traitement.
Étirement
- Étirement du cou :
- Inclinez lentement la tête d’un côté, en essayant d’approcher votre oreille de votre épaule.
- Maintenez la position pendant 15 à 30 secondes, puis répétez de l’autre côté.
- Évitez de forcer et restez à l’écoute de toute sensation de douleur.
- Étirement des épaules et des bras :
- Croisez le bras affecté devant votre poitrine.
- Utilisez l’autre bras pour appliquer une légère pression sur le bras croisé.
- Maintenez la position pendant 15 à 30 secondes et répétez de l’autre côté.
- Étirement du poignet (en cas de syndrome du canal carpien) :
- Étendez le bras devant vous avec la paume vers le haut.
- Utilisez l’autre main pour tirer doucement les doigts vers le bas, vers le sol.
- Maintenez la position pendant 15 à 30 secondes et répétez avec l’autre ma
Conclusion
En conclusion, le syndrome du double écrasement est une condition qui résulte de la compression des nerfs à deux endroits différents du corps. Les symptômes tels que la douleur, l’engourdissement, les picotements et la faiblesse musculaire peuvent être traités par diverses approches, y compris l’ostéopathie.
L’ostéopathie propose une approche holistique du traitement, mettant l’accent sur la restauration de l’équilibre structurel et fonctionnel du corps. Les ostéopathes utilisent des techniques telles que la manipulation articulaire, le relâchement myofascial, la libération nerveuse et d’autres méthodes spécifiques pour soulager la compression nerveuse.
Parallèlement aux interventions professionnelles, les patients peuvent adopter des pratiques d’autogestion, notamment des exercices d’étirement, de renforcement musculaire, des techniques de relaxation, des ajustements posturaux et d’autres habitudes de vie saines. Il est cependant impératif de consulter un professionnel de la santé pour obtenir un diagnostic précis et un plan de traitement approprié.
En travaillant en collaboration avec les professionnels de la santé, les patients peuvent maximiser leurs chances de soulager les symptômes du syndrome du double écrasement et améliorer leur qualité de vie. Chaque cas étant unique, une approche personnalisée est essentielle pour obtenir les meilleurs résultats.
Références
- Cranford CS, Ho JY, Kalainov DM, et al. Carpal tunnel syndrome. J Am Acad Orthop Surg. 2007;15(9):537–548. [PubMed] [Google Scholar]
- Elhassan B, Steinmann SP. Entrapment neuropathy of the ulnar nerve. J Am Acad Orthop Surg. 2007;15(11):672–681. [PubMed] [Google Scholar]
- Lo SF, Chou LW, Meng NH, et al. Clinical characteristics and electrodiagnostic features in patients with carpal tunnel syndrome, double crush syndrome, and cervical radiculopathy. Rheumatol Int. 2012;32(5):1257–1263. [PubMed] [Google Scholar]
- Kwon HK, Hwang M, Yoon DW. Frequency and severity of carpal tunnel syndrome according to level of cervical radiculopathy: Double crush syndrome? Clin Neurophysiol. 2006;117(6):1256–1259. [PubMed] [Google Scholar]
- Schmid AB, Coppieters MW. The double crush syndrome revisited – A Delphi study to reveal current expert views on mechanisms underlying dual nerve disorders. Man Ther. 2011;16(6):557–562. [PubMed] [Google Scholar]
- Upton AR, McComas AJ. The double crush in nerve entrapment syndromes. Lancet. 1973;2(7825):359–362. [PubMed] [Google Scholar]
- Lundborg G, Dahlin LB. The pathophysiology of nerve compression. Hand Clin. 1992;8(2):215–227. [PubMed] [Google Scholar]
- Morgan G, Wilbourn AJ. Cervical radiculopathy and coexisting distal entrapment neuropathies: double-crush syndromes? Neurology. 1998;50(1):78–83. [PubMed] [Google Scholar]
- Hebl JR, Horlocker TT, Pritchard DJ. Diffuse brachial plexopathy after interscalene blockade in patient receiving cisplatin chemotherapy: the pharmacologic double crush syndrome. Anesth Analg. 2001;92(1):249–251. [PubMed] [Google Scholar]
- Hurst LC, Weissberg D, Carroll RE. The relationship of the double crush to carpal tunnel syndrome (an analysis of 1,000 cases of carpal tunnel syndrome) J Hand Surg Br. 1985;10(2):202–204. [PubMed] [Google Scholar]
- Baba H, Maezawa Y, Uchida K, et al. Cervical myeloradiculopathy with entrapment neuropathy: a study based on the double-crush concept. Spinal Cord. 1998;36(6):399–404. [PubMed] [Google Scholar]
- Richardson JK, Forman GM, Riley B. An electrophysiological exploration of the double crush hypothesis. Muscle Nerve. 1999;22(1):71–77. [PubMed] [Google Scholar]
- Flak M, Durmala J, Czernicki K, et al. Double crush syndrome evaluation in the median nerve in clinical, radiological and electrophysiological examination. Stud Health Technol Inform. 2006;123:435–444. [PubMed] [Google Scholar]
- Galarza, Gazzeri R, Gazzero G, et al. Cubital tunnel surgery in patients with cervical radiculopathy: double crush syndrome? Neurosurg Rev. 2009;32(4):471–478. [PubMed] [Google Scholar]
- Keith MW, Masear V, Chung KC, et al. American Academy of Orthopaedic Surgeons Clinical Practice Guideline on diagnosis of carpal tunnel syndrome. J Bone Joint Surg Am. 2009;91(10):2478–2479. [PMC free article] [PubMed] [Google Scholar]
- Smith TM, Sawyer SF, Sizer PS, et al. The double crush syndrome: a common occurrence in cyclists with ulnar nerve neuropathy—a case-control study. Clin J Sport Med. 2008;18(1):55–61. [PubMed] [Google Scholar]
- Osterman AL. The double crush syndrome. Orthop Clin North Am. 1988;19(1):147–155. [PubMed] [Google Scholar]