Introduction à l’ostéomalacie
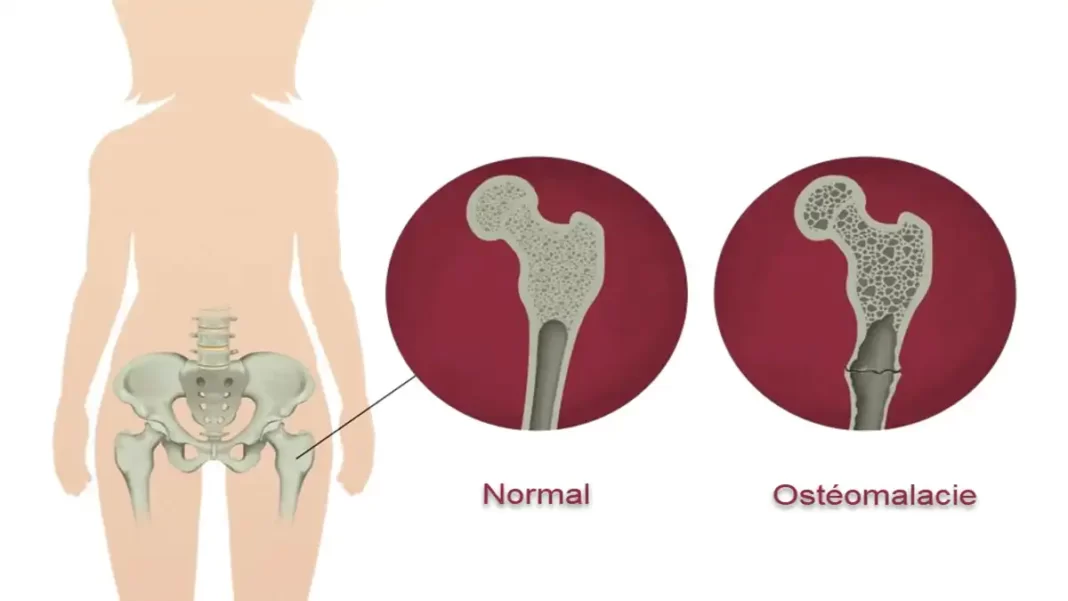
L’ostéomalacie, souvent mal comprise et négligée, est une pathologie caractérisée par un ramollissement des os dû à une minéralisation osseuse inadéquate. Principalement causée par une carence en vitamine D, en phosphore ou en calcium, cette pathologie affecte la résistance et l’intégrité du système squelettique, entraînant une susceptibilité accrue aux fractures et aux déformations.
Le terme « ostéomalacie » vient du grec : « osteon » signifie os et « malakia » signifie mollesse. Contrairement à l’ostéoporose, qui implique une réduction de la densité osseuse, l’ostéomalacie implique le ramollissement de la matière osseuse elle-même, la rendant moins rigide et plus susceptible de se plier et de se briser sous une pression normale.
Il est essentiel de comprendre l’ostéomalacie, non seulement pour les personnes à risque, mais aussi pour la population en général, afin de reconnaître l’importance de maintenir des niveaux adéquats de nutriments pour soutenir la santé osseuse. Cette maladie est plus fréquente dans les régions à faible exposition au soleil, chez les personnes ayant certaines restrictions alimentaires ou chez celles qui souffrent de conditions médicales spécifiques qui affectent l’absorption des nutriments.
Une reconnaissance et une intervention précoces peuvent prévenir de nombreuses conséquences graves associées à l’ostéomalacie. Cette section vise donc à apporter un éclairage sur la compréhension de base de la maladie, en soulignant la nécessité d’une sensibilisation et d’une gestion proactive de la santé. À la fin de cette introduction, les lecteurs devraient avoir une compréhension claire de ce qu’est l’ostéomalacie, des raisons de son apparition et des différences fondamentales qui la distinguent des autres maladies osseuses.
Causes de l’ostéomalacie
L’ostéomalacie résulte d’un processus de minéralisation osseuse perturbé. En temps normal, les os subissent un cycle continu de dégradation et de renouvellement, qui nécessite des niveaux suffisants de minéraux comme le calcium et le phosphate, ainsi que la présence de vitamine D, pour assurer une formation adéquate. Lorsque ces éléments sont déficients ou que leur métabolisme est perturbé, cela peut entraîner un ramollissement des os caractéristique de l’ostéomalacie.
Carence en vitamine D : La cause la plus fréquente de l’ostéomalacie est un manque de vitamine D, qui est essentielle à l’absorption du calcium dans l’intestin. Sans un apport adéquat en vitamine D, le corps ne peut pas absorber suffisamment de calcium provenant de l’alimentation, ce qui entraîne une diminution du calcium disponible pour la formation osseuse. La carence en vitamine D peut résulter d’un apport alimentaire inadéquat, d’une exposition insuffisante au soleil et de problèmes de santé qui altèrent son absorption ou sa conversion en sa forme active dans le foie et les reins.
Troubles de la gestion du phosphate : le phosphate est un autre minéral essentiel à la minéralisation osseuse. Des pathologies telles que l’acidose tubulaire rénale ou les tumeurs qui produisent des substances interférant avec le métabolisme du phosphate (par exemple, le facteur de croissance des fibroblastes 23) peuvent entraîner un gaspillage de phosphate et, par la suite, une ostéomalacie.
Troubles gastro-intestinaux : les maladies qui affectent les intestins et entraînent une malabsorption des nutriments peuvent également provoquer une ostéomalacie. Des maladies comme la maladie cœliaque, la maladie de Crohn et l’ablation chirurgicale de certaines parties de l’intestin réduisent considérablement la capacité du corps à absorber la vitamine D liposoluble et d’autres minéraux nécessaires à la santé des os.
Certains médicaments et toxines : L’utilisation à long terme de médicaments qui interfèrent avec le métabolisme de la vitamine D, comme les anticonvulsivants et certains médicaments antifongiques, peut entraîner une ostéomalacie. L’exposition à des substances toxiques comme le fluorure ou l’aluminium, en particulier dans les milieux de travail industriels, peut également contribuer au développement de cette maladie.
Il est essentiel de comprendre ces causes pour prévenir et traiter l’ostéomalacie. Les personnes à risque doivent être surveillées régulièrement pour déterminer leurs niveaux de nutriments et peuvent bénéficier d’ajustements alimentaires, de suppléments ou de changements de médicaments. La sensibilisation et l’intervention précoce basées sur la compréhension de ces causes peuvent modifier considérablement la progression de l’ostéomalacie, ce qui souligne la nécessité d’une éducation individuelle et professionnelle sur cette question.
Symptômes et signes précoces
Il est essentiel de reconnaître les symptômes et les signes précoces de l’ostéomalacie pour une intervention et une prise en charge rapides. Cette maladie, caractérisée par un ramollissement des os, se manifeste souvent de manière subtile et peut s’aggraver si elle n’est pas traitée.
Faiblesse musculaire et douleurs osseuses : les premiers symptômes les plus courants de l’ostéomalacie sont des douleurs osseuses diffuses et une faiblesse musculaire, en particulier dans la région pelvienne et les membres inférieurs. Cette douleur est souvent décrite comme sourde et lancinante, différente de la douleur aiguë généralement associée aux blessures ou aux fractures. La faiblesse musculaire associée à l’ostéomalacie peut rendre difficile pour les personnes atteintes de se lever d’une position assise ou de monter des escaliers.
Difficulté à marcher : À mesure que la maladie progresse, les patients peuvent développer une démarche dandinante, qui est une adaptation compensatoire à l’affaiblissement des muscles pelviens et à la douleur. Cette altération de la démarche peut limiter davantage la mobilité et contribuer à une diminution du niveau d’activité physique.
Fractures : les os touchés par l’ostéomalacie sont plus susceptibles de subir des fractures, notamment des fractures de stress, qui peuvent survenir même en cas de traumatisme minime. On les observe souvent au niveau des côtes, des hanches et des jambes.
Impact psychologique : La douleur chronique et la mobilité réduite peuvent entraîner une détresse psychologique importante, notamment la dépression et l’anxiété. L’impact sur les activités quotidiennes, comme les difficultés à effectuer des tâches professionnelles ou des soins personnels, aggrave encore ces problèmes psychologiques.
Il est essentiel de comprendre ces symptômes et leur impact sur la vie. Une reconnaissance précoce permet de mettre en place des stratégies de diagnostic et de prise en charge adaptées, améliorant ainsi la qualité de vie globale des personnes concernées.
Diagnostic de l’ostéomalacie
Le diagnostic de l’ostéomalacie implique plusieurs étapes, car ses symptômes se chevauchent souvent avec ceux d’autres troubles squelettiques comme l’ostéoporose. Le processus de diagnostic comprend généralement une combinaison d’évaluation clinique, de tests biochimiques et d’examens d’imagerie.
Évaluation clinique : Un historique médical complet et un examen physique sont essentiels. Les médecins recherchent des signes de faiblesse musculaire, de sensibilité osseuse et de changements dans la démarche.
Tests biochimiques : les analyses sanguines sont essentielles pour mesurer les taux de calcium, de phosphate, de phosphatase alcaline et d’hormone parathyroïdienne. De faibles taux de calcium et de phosphate ainsi qu’une phosphatase alcaline élevée indiquent une ostéomalacie.
Études d’imagerie : les rayons X peuvent montrer un amincissement des os et des fractures. Des techniques d’imagerie plus avancées comme l’ostéodensitométrie (scan DEXA) peuvent évaluer la densité osseuse, tandis que l’IRM et la tomodensitométrie fournissent des images détaillées de la structure osseuse et peuvent aider à identifier les fractures de stress.
Biopsie osseuse : bien qu’elle ne soit pas pratiquée de manière systématique, la biopsie osseuse est considérée comme la méthode de référence pour diagnostiquer l’ostéomalacie. Elle consiste en un examen microscopique du tissu osseux, qui peut montrer de manière définitive une mauvaise minéralisation.
Le défi du diagnostic de l’ostéomalacie réside dans ses symptômes précoces subtils et ses similitudes avec d’autres maladies osseuses métaboliques. La connaissance et la compréhension de ces défis sont essentielles pour les prestataires de soins de santé afin d’éviter les erreurs de diagnostic et d’assurer un traitement approprié.
Signes radiographiques de l’ostéomalacie
La radiographie joue un rôle crucial dans le diagnostic de l’ostéomalacie, avec plusieurs signes caractéristiques qui suggèrent la présence de cette maladie qui ramollit les os. La compréhension de ces signes est essentielle pour que les radiologues et les prestataires de soins de santé puissent diagnostiquer et gérer avec précision l’ostéomalacie.
Pseudofractures ou zones de Looser : l’un des signes les plus caractéristiques de l’ostéomalacie sur les radiographies sont les pseudofractures, également appelées zones de Looser. Elles apparaissent sous forme de fines lignes radiotransparentes perpendiculaires à la surface corticale, souvent observées dans les zones soumises à des contraintes répétitives. Les sites courants de ces pseudofractures comprennent les côtes, les omoplates, les branches pubiennes et les cols fémoraux. Elles représentent des zones d’ostéoïde non minéralisé et sont très évocatrices d’ostéomalacie lorsqu’elles sont observées.
Déminéralisation osseuse diffuse : une diminution généralisée de la densité osseuse est une caractéristique radiographique courante de l’ostéomalacie. Cette densité réduite fait que les os apparaissent plus translucides sur les radiographies que les os normaux. Il peut être difficile de faire la différence avec l’ostéoporose uniquement par radiographie, car les deux affections présentent une densité osseuse réduite.
Déformations osseuses : Dans les cas avancés d’ostéomalacie, les os peuvent présenter des déformations dues à leur état ramolli. Ces déformations peuvent inclure une courbure des os longs des jambes ou des fractures par compression de la colonne vertébrale. Ces changements sont généralement plus prononcés et ont un schéma différent de celui des autres maladies osseuses métaboliques.
Protrusion acétabulaire : cette pathologie, dans laquelle l’acétabulum (cavité de la hanche) fait saillie dans la cavité pelvienne, peut être un signe indirect d’ostéomalacie chez l’adulte. Elle résulte du ramollissement des os du bassin, ce qui permet à la tête fémorale de s’enfoncer dans l’acétabulum.
Modifications du crâne : dans certains cas, l’ostéomalacie peut donner au crâne une apparence « poivre et sel ». Cette apparence est due à une résorption osseuse irrégulière et à un dépôt sur la table interne du crâne, ce qui lui donne un aspect marbré sur les radiographies.
Défis radiographiques : Il est important de noter que même si ces signes suggèrent une ostéomalacie, ils ne sont pas à eux seuls définitifs. L’ostéomalacie précoce peut ne présenter aucun signe radiographique, ou les signes peuvent être subtils, nécessitant une corrélation avec les résultats cliniques et d’autres tests diagnostiques, tels que les taux sanguins de calcium, de phosphate, de vitamine D et d’hormone parathyroïdienne.
L’imagerie radiographique fournit des informations précieuses dans l’évaluation de l’ostéomalacie, en aidant à confirmer le diagnostic et à évaluer la gravité de la maladie. L’imagerie régulière peut également permettre de surveiller l’efficacité du traitement, car les changements dans l’aspect radiographique peuvent refléter des améliorations de la minéralisation osseuse.
Diagnostic différentiel
Considérations relatives au diagnostic différentiel :
- Ostéoporose :
- Similitude : Les deux affections présentent une ostéopénie généralisée.
- Différence : L’ostéoporose ne se caractérise généralement pas par des pseudofractures. La perte osseuse dans l’ostéoporose est due à une réduction de la masse osseuse plutôt qu’à un défaut du processus de minéralisation osseuse. Les fractures dans l’ostéoporose sont généralement des fractures par compression vertébrale et ne présentent pas les zones de Looser typiques de l’ostéomalacie.
- Maladie osseuse de Paget :
- Similitude : Les deux peuvent montrer des déformations osseuses et des changements dans la structure osseuse.
- Différence : la maladie de Paget se caractérise par un processus de remodelage chaotique, conduisant à un mélange de lésions sclérotiques et lytiques qui n’apparaissent pas dans l’ostéomalacie. La maladie de Paget se manifeste généralement par des structures osseuses élargies, ce qui n’est pas une caractéristique de l’ostéomalacie.
- Ostéodystrophie rénale :
- Similitude : Peut également se présenter avec une déminéralisation osseuse et des pseudofractures.
- Différence : L’ostéodystrophie rénale est associée à une maladie rénale chronique et présente des signes supplémentaires tels qu’une « colonne vertébrale en jersey rugueux » (densités en forme de bande au niveau des plateaux vertébraux) et des calcifications vasculaires et des tissus mous, qui ne sont pas des caractéristiques de l’ostéomalacie primaire.
- Rachitisme (ostéomalacie pédiatrique) :
- Similitude : Le rachitisme est essentiellement une ostéomalacie chez l’enfant, avec une minéralisation osseuse inadéquate entraînant des signes radiographiques similaires.
- Différence : Le rachitisme se manifeste de manière plus marquée par des anomalies de la plaque de croissance dues à la croissance osseuse active, telles que des cupules et des effilochages au niveau des métaphyses des os longs, qui sont absents dans l’ostéomalacie adulte.
- Hypophosphatasie :
- Similitude : Se présente avec un ramollissement osseux et peut imiter l’ostéomalacie radiographiquement.
- Différence : L’hypophosphatasie est caractérisée par de faibles niveaux de phosphatase alcaline et se présente souvent avec une perte prématurée des dents temporaires, une caractéristique non associée à l’ostéomalacie.
Stratégies de traitement
Le traitement efficace de l’ostéomalacie vise à corriger les causes sous-jacentes d’une mauvaise minéralisation osseuse, en se concentrant principalement sur la reconstitution des nutriments déficients et en s’attaquant à toutes les causes identifiables.
Supplémentation : La pierre angulaire du traitement est la supplémentation en vitamine D et en calcium. Selon la gravité, cela peut impliquer un traitement à haute dose de vitamine D et un apport régulier en calcium par l’alimentation ou des suppléments.
Ajustements de la médication : Si l’ostéomalacie est due aux effets secondaires des médicaments, des ajustements peuvent être nécessaires. Une consultation auprès des professionnels de la santé au sujet des effets secondaires potentiels des médicaments actuels peut conduire à des traitements alternatifs qui n’ont pas d’impact sur la santé osseuse.
Kinésithérapie : Pour lutter contre la faiblesse musculaire et améliorer la mobilité, la kinésithérapie est souvent recommandée. Des programmes d’exercices sur mesure aident à renforcer les muscles et les os, à améliorer l’équilibre et à réduire le risque de chutes et de fractures.
Plans de traitement personnalisés : Étant donné la variabilité des causes et de la gravité de l’ostéomalacie, les plans de traitement doivent être personnalisés. Un suivi régulier avec des prestataires de soins de santé est essentiel pour surveiller les progrès et ajuster les traitements si nécessaire.
La compréhension de ces stratégies de traitement et leur mise en œuvre efficace peuvent améliorer considérablement les résultats pour les patients atteints d’ostéomalacie, soulignant la nécessité d’une approche globale et individualisée.
Conclusion
L’ostéomalacie est une maladie osseuse complexe caractérisée par une minéralisation inadéquate de la matrice osseuse, entraînant un ramollissement des os et une susceptibilité accrue aux déformations et aux fractures. Le diagnostic de l’ostéomalacie implique une combinaison d’évaluation clinique, de tests biochimiques et d’imagerie radiographique. Les radiographies jouent un rôle crucial dans ce processus, les pseudofractures ou zones de Looser servant de marqueur diagnostique clé, aux côtés de l’ostéopénie généralisée et des déformations osseuses. La distinction entre l’ostéomalacie et d’autres pathologies telles que l’ostéoporose, la maladie de Paget et l’ostéodystrophie rénale nécessite une interprétation minutieuse de ces signes radiographiques en conjonction avec des données cliniques et biochimiques.
À mesure que la technologie de l’imagerie médicale progresse et que notre compréhension des maladies osseuses métaboliques s’approfondit, la précision du diagnostic de l’ostéomalacie s’améliore. Cela facilitera des stratégies de traitement plus ciblées et plus efficaces, améliorant ainsi les résultats pour les patients. Les professionnels de la santé doivent se tenir informés des dernières techniques de diagnostic et des protocoles de traitement pour gérer efficacement cette maladie.
La prise en charge de l’ostéomalacie témoigne de l’importance d’une approche multidisciplinaire dans les soins de santé, combinant l’expertise de la radiologie, de l’endocrinologie, de la néphrologie et de l’orthopédie. En favorisant un environnement collaboratif, les professionnels de la santé peuvent s’assurer que les patients reçoivent les soins complets dont ils ont besoin pour une santé osseuse optimale.
Références
- Holick, M.F. (2006). « Resurrection of vitamin D deficiency and rickets ». Journal of Clinical Investigation, 116(8), 2062-2072.
- Whyte, M.P. (2017). « Hypophosphatasia – aetiology, nosology, pathogenesis, diagnosis and treatment ». Nature Reviews Endocrinology, 12(4), 233-246.
- Bishop, N. (2008). « Rickets today—children still need milk and sunshine ». N Engl J Med, 359, 636-648.
- Compston, J.E. (2018). « Osteomalacia and rickets ». In: Rosen, C.J., editor. Primer on the Metabolic Bone Diseases and Disorders of Mineral Metabolism. 8th ed. Wiley-Blackwell, 407-413.
- Misra, M., Pacaud, D., Petryk, A., Collett-Solberg, P.F., Kappy, M. (2008). « Vitamin D deficiency in children and its management: review of current knowledge and recommendations ». Pediatrics, 122(2), 398-417.
- Li, N., & O’Neill, S.R. (2015). « Distinctive radiological features of pediatric osteomalacia: beyond rickets ». Pediatric Radiology, 45(7), 1029-1033.