Introduction
Le syndrome du piriforme (SP) et le syndrome myofascial du piriforme (SPM) sont deux pathologies qui touchent le muscle piriforme, situé au plus profond de la région fessière. Bien que ces pathologies partagent certains symptômes communs, elles sont fondamentalement différentes dans leurs mécanismes sous-jacents, leurs présentations cliniques et leurs approches thérapeutiques.
Présentation du syndrome du piriforme (SP)
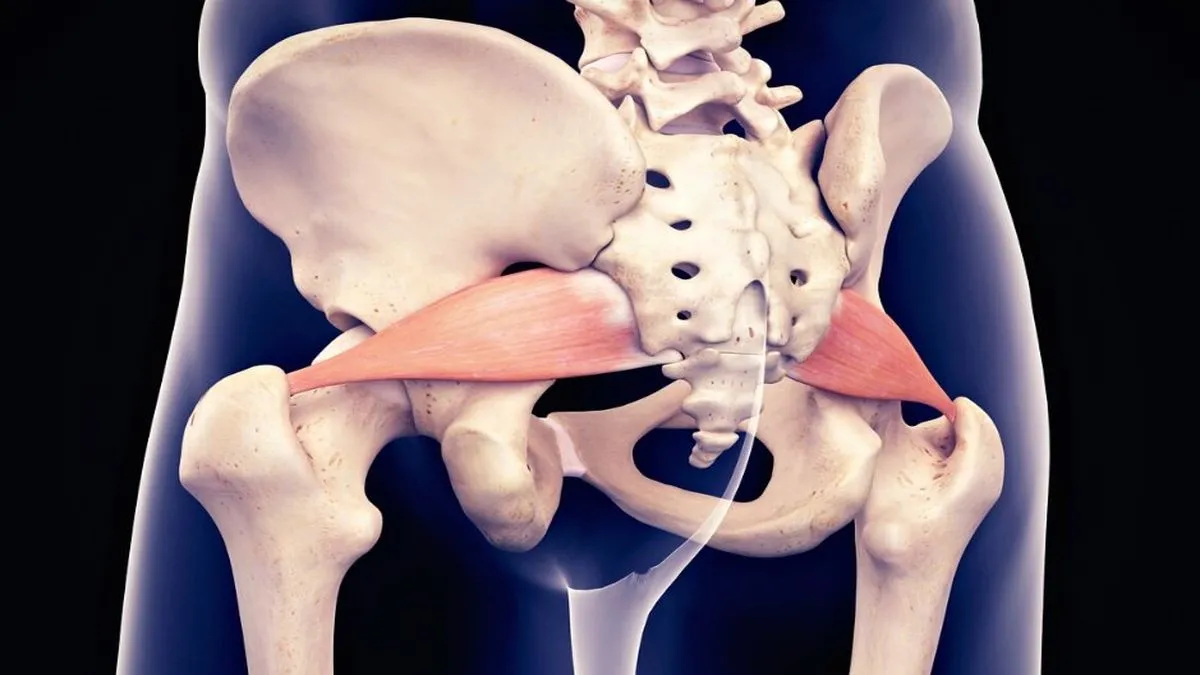
Le syndrome du piriforme est avant tout un trouble neuromusculaire dans lequel le muscle piriforme irrite ou comprime le nerf sciatique. Cette affection entraîne souvent une douleur sciatique, qui peut irradier de la fesse vers l’arrière de la cuisse et même dans la partie inférieure de la jambe. La compression du nerf sciatique peut résulter de divers facteurs, notamment des variations anatomiques, un traumatisme aigu, des blessures dues au stress répétitif ou une inflammation du muscle piriforme. Les patients atteints de SP présentent généralement des symptômes qui s’aggravent avec des activités comme s’asseoir, monter des escaliers ou effectuer des squats profonds.
Présentation du syndrome myofascial du muscle piriforme (SPM)
Le syndrome myofascial du piriforme, en revanche, est une affection caractérisée par la présence de points de déclenchement myofasciaux dans le muscle piriforme. Ces points de déclenchement sont des zones hyperirritables qui provoquent une douleur localisée et peuvent renvoyer la douleur vers d’autres zones, telles que le bas du dos, la hanche ou la cuisse. Contrairement au syndrome myofascial du piriforme, le syndrome prémenstruel n’est pas associé à une compression du nerf sciatique, mais plutôt à un dysfonctionnement et à une tension musculaires. Les symptômes du syndrome prémenstruel sont généralement plus concentrés sur la région des fesses et peuvent inclure une douleur profonde et douloureuse qui est exacerbée par la pression sur les points de déclenchement.
Importance de différencier les deux conditions
Il est essentiel de faire la distinction entre le syndrome du piriforme et le syndrome myofascial du piriforme pour plusieurs raisons. Tout d’abord, les causes sous-jacentes de ces pathologies sont différentes, ce qui nécessite des approches diagnostiques distinctes. Un diagnostic précis garantit que les patients reçoivent des traitements appropriés et efficaces adaptés à leur pathologie spécifique. Par exemple, les traitements ciblant la compression nerveuse dans le SP peuvent ne pas être efficaces dans le SPM, où l’accent doit être mis sur le soulagement des points de déclenchement musculaire et l’amélioration de la fonction musculaire.
De plus, un mauvais diagnostic peut entraîner des douleurs et une invalidité prolongées, affectant la qualité de vie du patient. Comprendre les différences entre PS et PMS peut aider les prestataires de soins de santé à élaborer de meilleurs plans de traitement, qui peuvent inclure une thérapie physique, des médicaments, des techniques de thérapie manuelle et des modifications du mode de vie. En fin de compte, reconnaître et traiter les aspects uniques de chaque condition peut conduire à une gestion plus efficace et à de meilleurs résultats pour les patients.
Syndrome du piriforme (SP)
Physiopathologie
Le syndrome du piriforme (SP) implique une irritation ou une compression du nerf sciatique par le muscle piriforme, situé au plus profond de la région fessière. Cette compression peut survenir en raison de divers facteurs, notamment des variations anatomiques au niveau du passage du nerf sciatique à travers ou sous le muscle piriforme, provoquant une pression et une irritation.
Causes et facteurs contributifs
Plusieurs facteurs contribuent au développement du syndrome du piriforme :
- Variations anatomiques : Anomalies du trajet du nerf sciatique ou du muscle piriforme.
- Traumatisme : Blessure à la région des fesses causée par des chutes, des accidents ou un impact direct.
- Surutilisation : Activités répétitives qui sollicitent le muscle piriforme, comme la course à pied ou le vélo.
- Raideur ou spasme musculaire : Raideur ou spasme du muscle piriforme dû à une mauvaise posture, à une position assise prolongée ou à des étirements inadéquats.
- Inflammation : affections provoquant une inflammation autour du muscle piriforme ou du nerf sciatique.
Symptômes
Les patients atteints du syndrome du piriforme peuvent présenter :
- Douleur sciatique : douleur aiguë ou sourde qui irradie de la fesse vers l’arrière de la cuisse. La douleur peut s’étendre à la partie inférieure de la jambe et au pied le long du trajet du nerf sciatique.
- Engourdissement et picotements : sensations d’engourdissement, de picotements ou de fourmillements le long de la distribution du nerf sciatique.
- Faiblesse musculaire : Faiblesse dans la jambe affectée, particulièrement perceptible lors de la marche, de la montée des escaliers ou du passage de la position assise à la position debout.
- Augmentation de la douleur avec l’activité : les symptômes s’aggravent avec les activités qui sollicitent le muscle piriforme, comme une position assise prolongée, la montée d’escaliers ou la course.
Diagnostic
Le diagnostic du syndrome du piriforme implique généralement :
- Examen physique : évaluation de l’amplitude des mouvements, de la force musculaire et de la sensibilité au niveau de la région fessière. Des tests spéciaux comme le test FAIR (flexion, adduction, rotation interne) peuvent reproduire les symptômes.
- Techniques d’imagerie : l’IRM ou l’échographie peuvent être utilisées pour visualiser le muscle piriforme et exclure d’autres causes structurelles de douleur fessière.
- Études de conduction nerveuse : l’électromyographie (EMG) ou les études de conduction nerveuse peuvent évaluer la fonction et la réponse du nerf sciatique.
Traitement (Ostéopathie)
Le traitement ostéopathique du syndrome du piriforme se concentre sur :
- Thérapie manuelle : techniques pratiques pour relâcher la tension dans le muscle piriforme et les tissus environnants, améliorant ainsi la flexibilité musculaire et réduisant la compression nerveuse.
- Techniques des tissus mous : libération myofasciale, thérapie par points de déclenchement et massage des tissus profonds pour soulager les tensions et la douleur musculaires.
- Mobilisation articulaire : mouvements doux pour restaurer la fonction articulaire normale et soulager les tensions musculaires secondaires.
- Prescription d’exercices : exercices d’étirement et de renforcement sur mesure pour améliorer la flexibilité du muscle piriforme et la stabilité globale de la hanche.
- Éducation des patients : conseils sur la correction de la posture, les ajustements ergonomiques et les exercices à domicile pour gérer les symptômes et prévenir les récidives.
La gestion efficace du syndrome du piriforme par des soins ostéopathiques vise à réduire la douleur, à améliorer la mobilité et à améliorer la qualité de vie globale des patients présentant des symptômes liés au nerf sciatique.
Syndrome myofascial du muscle piriforme (SPM)
Physiopathologie
Le syndrome myofascial du piriforme (SPM) se caractérise par la présence de points de déclenchement myofasciaux dans le muscle piriforme. Ces points de déclenchement sont des points hyperirritables dans le fascia entourant le tissu musculaire, provoquant des schémas de douleur locale et référée. Contrairement au syndrome du piriforme, qui implique une compression du nerf sciatique, le SPM est principalement un trouble musculaire axé sur le dysfonctionnement du muscle piriforme lui-même.
Causes et facteurs contributifs
Plusieurs facteurs peuvent contribuer au développement du syndrome myofascial du muscle piriforme :
- Surutilisation musculaire : activités répétitives, comme la course à pied ou le vélo, qui sollicitent le muscle piriforme.
- Mauvaise posture : une position assise prolongée, une mauvaise ergonomie ou une utilisation musculaire déséquilibrée peuvent entraîner des tensions musculaires chroniques et la formation de points de déclenchement.
- Blessure : Un traumatisme aigu ou un microtraumatisme au niveau de la région fessière peut initier la formation de points de déclenchement myofasciaux.
- Déséquilibres musculaires : la faiblesse des muscles environnants ou la tension des groupes musculaires opposés peuvent augmenter la tension sur le muscle piriforme.
- Stress : Le stress émotionnel et physique peut contribuer à la tension musculaire et au développement de points de déclenchement.
Symptômes
Les patients atteints du syndrome myofascial du piriforme présentent généralement les symptômes suivants :
- Douleur localisée aux fesses : Douleur profonde et lancinante localisée dans la région des fesses, souvent exacerbée par la position assise ou par une pression directe.
- Douleur référée : Douleur qui irradie de la fesse vers d’autres zones, telles que le bas du dos, la hanche ou la cuisse, suivant des schémas de référence spécifiques à partir des points de déclenchement.
- Points de déclenchement : nœuds palpables ou bandes tendues dans le muscle piriforme qui provoquent de la douleur lorsqu’ils sont pressés.
- Amplitude de mouvement limitée : raideur et diminution de la flexibilité dans la région des hanches et des fesses, affectant les mouvements et les activités.
Diagnostic
Le diagnostic du syndrome myofascial du muscle piriforme implique :
- Examen physique : évaluation de la région fessière pour identifier les points de déclenchement et évaluer la tension musculaire. Palpation manuelle du muscle piriforme pour localiser les points hyperirritables.
- Cartographie de la douleur : identification des schémas de référence de la douleur à partir des points de déclenchement pour la différencier des autres causes de douleur aux fesses.
- Exclusion d’autres conditions : exclusion d’autres causes potentielles de douleurs aux fesses et aux jambes, telles que les troubles de la colonne lombaire, les pathologies de l’articulation de la hanche ou les troubles neurologiques.
Traitement
Un traitement efficace du syndrome myofascial du piriforme vise à soulager la tension musculaire et à traiter les causes sous-jacentes :
- Techniques de libération myofasciale : thérapie manuelle, y compris la libération myofasciale, la thérapie par points de déclenchement et le massage des tissus profonds, pour soulager la tension dans le muscle piriforme et réduire la douleur.
- Physiothérapie : exercices d’étirement et de renforcement personnalisés pour améliorer la souplesse musculaire, corriger les déséquilibres et renforcer la stabilité globale des hanches. Des techniques telles que la thérapie de libération active (ART) peuvent également être utilisées.
- Dry Needling : insertion d’aiguilles fines dans les points de déclenchement pour libérer les tensions musculaires et améliorer la circulation sanguine vers la zone affectée, facilitant ainsi la guérison.
- Thérapie par la chaleur : application de chaleur sur la région fessière pour détendre le muscle piriforme, réduire la douleur et améliorer la souplesse. Cela peut inclure des compresses chaudes, des bains chauds ou une thérapie par infrarouge.
La combinaison de ces approches thérapeutiques peut permettre de gérer et de soulager efficacement les symptômes du syndrome myofascial du piriforme, améliorant ainsi la fonction et la qualité de vie des patients. Un diagnostic précis et un plan de traitement personnalisé sont essentiels pour traiter les aspects uniques de cette pathologie.
Analyse comparative
Principales différences en physiopathologie
Syndrome du piriforme (SP)
- Compression du nerf sciatique : la PS est principalement un trouble neuromusculaire dans lequel le muscle piriforme irrite ou comprime le nerf sciatique.
- Atteinte nerveuse : la maladie affecte directement le nerf sciatique, entraînant des symptômes neurologiques tels que des douleurs, des engourdissements et des picotements le long du trajet du nerf.
Syndrome myofascial du muscle piriforme (SPM)
- Points de déclenchement myofasciaux : le syndrome prémenstruel est caractérisé par la présence de points de déclenchement myofasciaux dans le muscle piriforme.
- Dysfonctionnement musculaire : le problème principal est la tension musculaire et les points de déclenchement, et non la compression nerveuse. La douleur est due à des points hyperirritables dans le fascia musculaire.
Profils de symptômes distincts
Syndrome du piriforme (SP)
- Douleur sciatique : douleur aiguë ou sourde irradiant de la fesse vers l’arrière de la cuisse, et éventuellement vers la partie inférieure de la jambe et le pied.
- Engourdissement et picotements : sensations d’engourdissement ou de picotements dans la fesse, la cuisse ou la jambe.
- Faiblesse musculaire : Faiblesse dans la jambe affectée, particulièrement perceptible lors de l’exécution de certains mouvements comme marcher ou monter des escaliers.
- Augmentation de la douleur avec l’activité : les symptômes s’aggravent avec les activités qui sollicitent le muscle piriforme, comme une position assise prolongée ou la montée d’escaliers.
Syndrome myofascial du muscle piriforme (SPM)
- Douleur localisée aux fesses : Douleur profonde et lancinante localisée dans la région des fesses, souvent aggravée par une position assise prolongée ou une pression directe.
- Douleur référée : Douleur qui irradie de la fesse vers d’autres zones, telles que le bas du dos, la hanche ou la cuisse, suivant des schémas de référence spécifiques à partir des points de déclenchement.
- Points de déclenchement : nœuds palpables ou bandes tendues dans le muscle piriforme qui provoquent de la douleur lorsqu’ils sont pressés.
- Amplitude de mouvement limitée : raideur et diminution de la flexibilité dans la région des hanches et des fesses, affectant les mouvements et les activités.
Approches diagnostiques
Syndrome du piriforme (SP)
- Examen physique : Comprend des tests comme le test FAIR (Flexion, Adduction, Rotation Interne) pour reproduire les symptômes.
- Techniques d’imagerie : l’IRM ou l’échographie peuvent être utilisées pour visualiser le muscle piriforme et exclure d’autres causes structurelles de douleur fessière.
- Études de conduction nerveuse : l’électromyographie (EMG) ou les études de conduction nerveuse peuvent évaluer la fonction et la réponse du nerf sciatique.
Syndrome myofascial du muscle piriforme (SPM)
- Examen physique : identification des points de déclenchement du muscle piriforme. La réponse douloureuse à la pression exercée sur ces points confirme le diagnostic.
- Cartographie de la douleur : comprendre les schémas de douleur référés à partir des points de déclenchement.
- Exclusion d’autres conditions : Éliminez les autres causes de douleur fessière, telles qu’une radiculopathie lombaire ou des troubles de l’articulation de la hanche.
Stratégies de traitement
Syndrome du piriforme (SP)
- Physiothérapie : Exercices d’étirement et de renforcement du muscle piriforme.
- Médicaments : Anti-inflammatoires et relaxants musculaires.
- Injections : Injections de corticostéroïdes ou de toxine botulique pour réduire l’inflammation et les spasmes musculaires.
- Chirurgie : rarement nécessaire, mais peut être envisagée dans les cas graves.
- Traitement ostéopathique : thérapie manuelle, techniques des tissus mous, mobilisation articulaire, prescription d’exercices et éducation des patients sur la posture et l’ergonomie.
Syndrome myofascial du muscle piriforme (SPM)
- Techniques de libération myofasciale : thérapie manuelle, y compris la libération myofasciale, la thérapie par points de déclenchement et le massage des tissus profonds, pour soulager la tension dans le muscle piriforme et réduire la douleur.
- Physiothérapie : exercices d’étirement et de renforcement personnalisés pour améliorer la flexibilité musculaire, corriger les déséquilibres et améliorer la stabilité globale de la hanche.
- Dry Needling : insertion d’aiguilles fines dans les points de déclenchement pour libérer les tensions musculaires et améliorer la circulation sanguine vers la zone affectée, facilitant ainsi la guérison.
- Thérapie par la chaleur : application de chaleur sur la région des fesses pour détendre le muscle piriforme, réduire la douleur et améliorer la flexibilité.
Analyse comparative : conclusion
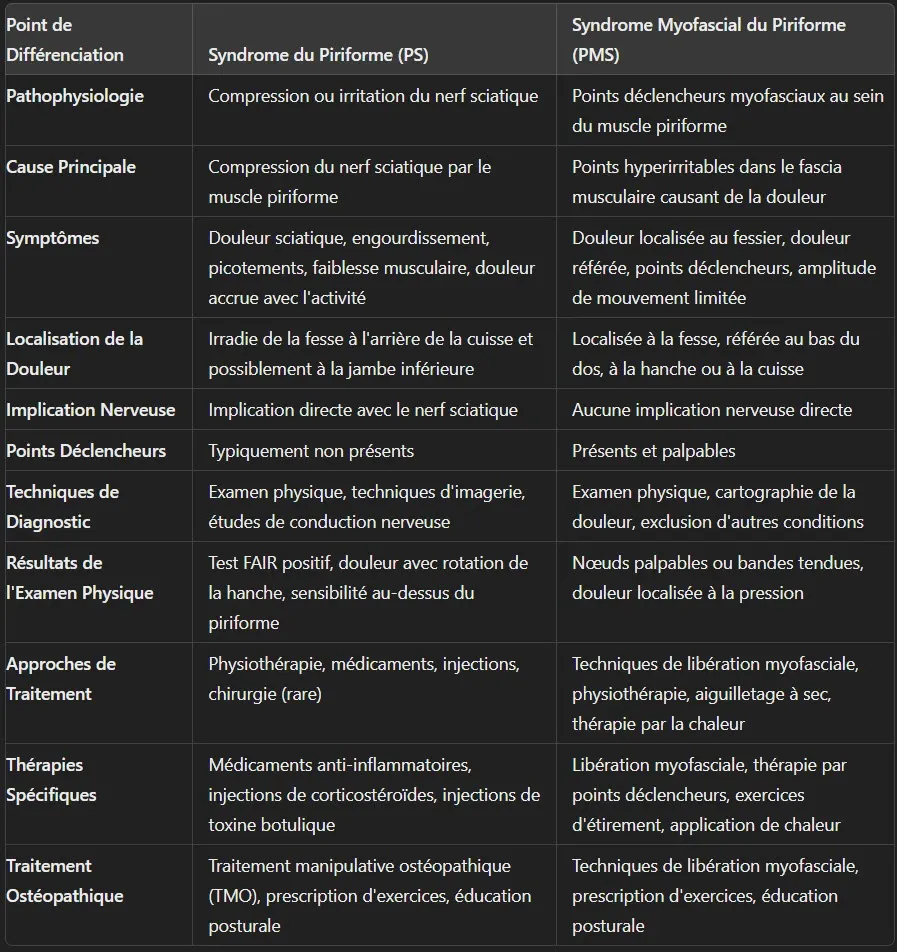
Récapitulatif des différences entre PS et PMS
Le syndrome du piriforme (PS) et le syndrome myofascial du piriforme (PMS) impliquent tous deux le muscle piriforme, mais ce sont des affections distinctes avec des mécanismes sous-jacents, des profils de symptômes, des approches diagnostiques et des stratégies de traitement différents.
- Physiopathologie :
- PS : Implique une compression ou une irritation du nerf sciatique causée par le muscle piriforme.
- PMS : caractérisé par des points de déclenchement myofasciaux dans le muscle piriforme, provoquant des douleurs localisées et référées.
- Symptômes:
- PS : Comprend la douleur sciatique, l’engourdissement, les picotements, la faiblesse musculaire et la douleur exacerbée par des activités comme rester assis pendant une période prolongée ou monter des escaliers.
- PMS : se caractérise par une douleur localisée au niveau des fesses, une douleur référée au bas du dos, à la hanche ou à la cuisse, des points de déclenchement palpables et une amplitude de mouvement limitée.
- Diagnostic:
- PS : Diagnostiqué par un examen physique, des techniques d’imagerie et des études de conduction nerveuse.
- PMS : diagnostiqué en identifiant les points de déclenchement, en cartographiant les schémas de référence de la douleur et en excluant d’autres conditions.
- Traitement:
- PS : Cela implique une thérapie physique, des médicaments, des injections et éventuellement une intervention chirurgicale, avec des traitements ostéopathiques axés sur la thérapie manuelle et l’éducation du patient.
- PMS : géré par des techniques de libération myofasciale, de physiothérapie, d’aiguilletage à sec et de thermothérapie.
Importance d’un diagnostic précis et d’un traitement ciblé
Un diagnostic précis est essentiel pour différencier le PS du PMS, car les approches thérapeutiques pour ces pathologies diffèrent considérablement. Un mauvais diagnostic peut entraîner des traitements inefficaces, des douleurs prolongées et une diminution de la qualité de vie des patients. En identifiant correctement la pathologie spécifique, les prestataires de soins de santé peuvent mettre en œuvre des stratégies de traitement ciblées qui s’attaquent à la cause profonde des symptômes.
Par exemple, les traitements visant à réduire la compression du nerf sciatique dans le syndrome prémenstruel, comme les médicaments anti-inflammatoires et les blocages nerveux, peuvent ne pas être efficaces dans le cas du syndrome prémenstruel, où l’accent doit être mis sur le soulagement des tensions musculaires et des points de déclenchement. De même, les techniques de relâchement myofascial et l’aiguilletage à sec utilisées dans le syndrome prémenstruel ne résoudraient pas les problèmes de compression nerveuse observés dans le syndrome prémenstruel.
Conséquences pour les soins et les résultats des patients
Comprendre les différences entre le syndrome du piriforme et le syndrome myofascial du piriforme a des implications importantes pour les soins et les résultats des patients :
- Efficacité du traitement améliorée : des traitements ciblés basés sur un diagnostic précis conduisent à un soulagement plus efficace des symptômes et à une récupération plus rapide.
- Satisfaction accrue des patients : les patients sont plus susceptibles de ressentir un soulagement des symptômes et d’améliorer leur qualité de vie lorsqu’ils reçoivent des traitements appropriés.
- Prévenir les récidives : S’attaquer aux causes sous-jacentes spécifiques de chaque affection permet de prévenir les récidives et de favoriser la santé à long terme.
- Utilisation optimisée des ressources : un diagnostic précis et des traitements ciblés réduisent les interventions inutiles, les coûts de santé et le temps consacré à des thérapies inefficaces.
Références
- Boyajian-O’Neill, L. A., McClain, R. L., Coleman, M. K., & Thomas, P. P. (2008). Piriformis Syndrome: Diagnosis and Treatment. Journal of the American Osteopathic Association, 108(11), 657-664.
- Hopayian, K., Song, F., Riera, R., & Sambandan, S. (2010). The Clinical Features of the Piriformis Syndrome: A Systematic Review. European Spine Journal, 19(12), 2095-2109.
- Filler, A. G., Haynes, J., Jordan, S. E., Prager, J., Villablanca, J. P., Farahani, K., & Tsuruda, J. S. (2005). Sciatica of Nerve Origin: MRI Imaging of Piriformis Muscle and the Sciatic Nerve. Neurosurgery, 56(6), 1014-1024.
- Cohen, S. P., & Raja, S. N. (2007). Pathogenesis, Diagnosis, and Management of Piriformis Syndrome. Anesthesiology, 107(6), 114-129.
- Stecco, C., Macchi, V., Porzionato, A., Duparc, F., De Caro, R., & Delmas, V. (2010). Anatomical Basis of Piriformis Syndrome: A Review. Surgical and Radiologic Anatomy, 32(4), 335-340.
- Simons, D. G., Travell, J. G., & Simons, L. S. (1999). Myofascial Pain and Dysfunction: The Trigger Point Manual. Vol. 1. Williams & Wilkins.
- Borg-Stein, J., & Simons, D. G. (2002). Focused Review: Myofascial Pain. Archives of Physical Medicine and Rehabilitation, 83(3), S40-S47.
- Fernández-de-Las-Peñas, C., & Dommerholt, J. (2018). Myofascial Trigger Points: Peripheral and Central Mechanisms. Journal of Manual & Manipulative Therapy, 26(1), 10-18.
- Bron, C., Franssen, J., Wensing, M., & Oostendorp, R. A. B. (2007). Interrater Reliability of Palpation of Myofascial Trigger Points in Three Shoulder Muscles. Journal of Manual & Manipulative Therapy, 15(4), 203-215.
- Shah, J. P., Thaker, N., Heimur, J., Aredo, J. V., Sikdar, S., & Gerber, L. (2015). Myofascial Trigger Points Then and Now: A Historical and Scientific Perspective. PM&R, 7(7), 746-761.
- Fishman, L. M., & Dombi, G. W. (2002). Piriformis Syndrome: Diagnosis, Treatment, and a New Theory About Pathogenesis. Archives of Physical Medicine and Rehabilitation, 83(3), 295-301.
- Probst, D., Stout, A., Hunt, D., & Schnapp, D. (2019). Piriformis Syndrome: A Narrative Review of the Anatomy, Diagnosis, and Treatment. Orthopedic Clinics of North America, 50(4), 487-493.
- Papadopoulos, E. C., & Khan, S. N. (2004). Piriformis Syndrome and Low Back Pain: A New Classification and Review of the Literature. Orthopedic Clinics of North America, 35(1), 65-71.
- Nabhan, A., Ahlhelm, F., Kelm, J., Pape, D., & Rickert, M. (2007). The Value of MR Imaging in Diagnosing Extraspinal Sciatica of the Piriformis Syndrome: A Case Report and Review of the Literature. The Spine Journal, 7(5), 552-555.
- Miller, T. A., White, K. P., Ross, D. C., & Cosio-Lima, L. M. (2012). Management of Chronic Piriformis Syndrome with Ultrasound-Guided Botulinum Toxin Type A Injection: A Case Series. American Journal of Physical Medicine & Rehabilitation, 91(12), 1140-1145.
- Phillips, S. A., & Anloague, P. A. (2014). Differentiating Piriformis Syndrome from Other Causes of Posterior Hip Pain. Current Sports Medicine Reports, 13(5), 354-358.
- Rodrigues, L. M. R., & Takeda, F. R. (2019). Piriformis Syndrome in Athletes: Diagnostic Criteria and Management. International Journal of Sports Physical Therapy, 14(4), 501-510.
- Hopayian, K., Song, F., Riera, R., & Sambandan, S. (2010). The Clinical Features of the Piriformis Syndrome: A Systematic Review. European Spine Journal, 19(12), 2095-2109.
- Ferrell, W. R., & Donnelly, R. (2013). Myofascial Pain: The Fibromyalgia Syndrome. British Medical Bulletin, 69(1), 123-136.
- Gerwin, R. D. (2014). Myofascial Pain Syndrome and Fibromyalgia: Trigger Points and Tender Points. Current Pain and Headache Reports, 14(5), 468-475