Le terme « insuffisance vertébrobasilaire » (VIB) englobe tous les accidents ischémiques transitoires (AIT) de la circulation postérieure du cerveau.
Introduction
L’insuffisance vertébrobasilaire (IVB) est une affection caractérisée par une réduction du flux sanguin vers la circulation postérieure du cerveau, qui comprend les artères vertébrobasilaires. Cette condition peut entraîner divers symptômes neurologiques, tels que des étourdissements, des vertiges, un déséquilibre, des troubles visuels et même des accidents vasculaires cérébraux.
La manipulation cervicale, une technique courante utilisée par certains professionnels de la santé, a fait l’objet de débats concernant son association potentielle avec la dissection de l’artère vertébrale (VAD) et le VBI ultérieur. Bien que la manipulation cervicale soit généralement considérée comme sûre lorsqu’elle est effectuée par des praticiens formés et expérimentés, des cas de VAD et de VBI suite à une manipulation cervicale ont été signalés, ce qui suscite des inquiétudes quant à sa sécurité. On pense que le mécanisme par lequel la manipulation cervicale peut conduire à une VAD implique une rotation ou une extension excessive de la colonne cervicale, conduisant à un étirement ou à une déchirure de l’artère vertébrale. Cela peut entraîner la formation d’un caillot sanguin dans la paroi artérielle, qui peut ensuite déloger et obstruer les petits vaisseaux sanguins du cerveau, provoquant une ischémie ou un accident vasculaire cérébral. Cependant, il est important de noter que l’incidence de la VAD et des VBI ultérieures à la suite d’une manipulation cervicale est extrêmement rare et que le risque absolu est considéré comme faible. De plus, de nombreux cas de VBI surviennent spontanément ou sont associés à d’autres facteurs de risque tels que l’hypertension, l’athérosclérose ou un traumatisme, plutôt qu’à une manipulation cervicale seule. Néanmoins, les professionnels de la santé doivent être conscients des risques potentiels associés à la manipulation cervicale et évaluer soigneusement les facteurs de risque individuels de chaque patiente avant d’effectuer cette technique.
Les patientes doivent également être informées des risques et des avantages potentiels de la manipulation cervicale et donner leur consentement éclairé avant de suivre un traitement. En conclusion, bien que la manipulation cervicale ait été associée à de rares cas de VAD et de VBI ultérieurs, le risque absolu est faible et la technique est généralement considérée comme sûre lorsqu’elle est réalisée par des praticiens formés et expérimentés. Cependant, les professionnels de la santé doivent faire preuve de prudence et évaluer soigneusement les facteurs de risque individuels de chaque patiente avant de procéder à une manipulation cervicale, et les patientes doivent être informées des risques et des avantages potentiels de cette technique.
Anatomie et physiologie du système artériel vertébrobasilaire
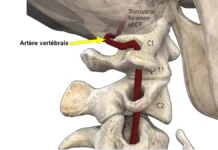
L’anatomie et la physiologie du système artériel vertébrobasilaire jouent un rôle crucial dans l’apport sanguin à la circulation postérieure du cerveau. Une distinction importante entre les régions cervicales et les autres régions vertébrales est la présence des artères vertébrales. Ces artères proviennent de l’artère sous-clavière et traversent le foramen transversal de chaque vertèbre cervicale à partir de C6. À mesure que l’artère se rapproche de l’atlas, elle suit un parcours presque horizontal avant d’entrer dans le foramen magnum pour rejoindre son homologue et former l’artère basilaire.
Les artères vertébrales sont responsables de fournir environ 11 % du flux sanguin cérébral, les 89 % restants étant fournis par le système carotide (Grant, 1994a). Notamment, environ la moitié de la rotation cervicale, soit environ 45 à 50 degrés, se produit principalement au niveau de l’articulation atlanto-axiale. Lors de la rotation de la tête, l’artère vertébrale, attachée aux foramens transversaux de C1 et C2, subit une série de contraintes mécaniques, notamment l’étirement, la compression et la torsion.
Les recherches indiquent que les mouvements de rotation, en particulier ceux impliquant la colonne cervicale, peuvent avoir un impact significatif sur le flux sanguin dans l’artère vertébrale (deKleyn et Nieuwenhuyse, 1927 ; deKleyn et Versteegh, 1933 ; Tatlow et Bammer, 1957 ; Toole et Tucker, 1960 ; Brown et Tatlow. , 1963 ; Andersson et al., 1970 ; Barton et Margolis, 1975 ; Grossman et Davies, 1982 ; Yang et al., 1985). Ces mouvements produisent la plus grande réduction du flux sanguin vers l’artère vertébrale, conduisant potentiellement à une perfusion compromise du tronc cérébral et du cervelet.
Comprendre la biomécanique et l’anatomie vasculaire du système vertébrobasilaire est essentiel, en particulier dans les contextes cliniques où des manipulations cervicales sont effectuées. Les procédures de manipulation, telles que celles utilisées en chiropratique et en ostéopathie, impliquent une mobilisation ou une manipulation de la colonne cervicale, ce qui peut affecter par inadvertance les artères vertébrales. Compte tenu de la vulnérabilité de ces artères aux contraintes mécaniques lors de la rotation cervicale, les praticiens doivent faire preuve de prudence et employer des techniques appropriées pour minimiser le risque d’événements indésirables tels qu’une dissection de l’artère vertébrale ou une insuffisance vertébrobasilaire.
En conclusion, le système artériel vertébrobasilaire, composé des artères vertébrales et de l’artère basilaire, joue un rôle essentiel dans l’approvisionnement en sang de la circulation postérieure du cerveau. Les caractéristiques anatomiques uniques de la colonne cervicale, notamment la présence des artères vertébrales, rendent cette région particulièrement sensible aux contraintes mécaniques lors des mouvements de rotation. Les professionnels de la santé doivent être conscients de ces facteurs lorsqu’ils effectuent des manipulations cervicales et prendre les précautions appropriées pour garantir la sécurité des patients.
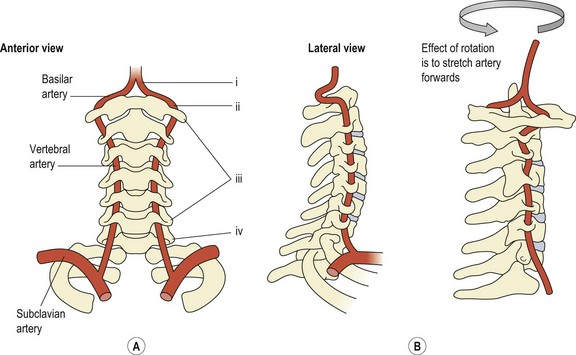
Artères vertébrales
- Origine : Les artères vertébrales sont des branches des artères sous-clavières, elles-mêmes issues de l’aorte.
- Cours : Chaque artère vertébrale monte à travers le foramen transversarium des vertèbres cervicales (généralement C6 à C1) pour se diriger vers le crâne.
- Réunion : Les deux artères vertébrales se rejoignent généralement à la base du crâne pour former l’artère basilaire.
Artère basilaire
- Origine : Formé par la rencontre des deux artères vertébrales.
- Cours : L’artère basilaire longe la surface antérieure du tronc cérébral, à la base du cerveau.
- Branches : L’artère basilaire donne naissance à plusieurs branches qui irriguent le sang à différentes parties du cerveau, notamment le tronc cérébral, le cervelet, les nerfs crâniens et la partie postérieure du cerveau.
Collatérales et anastomoses
- Les artères vertébrales et basilaires s’anastomosent avec d’autres branches du système carotide antérieur, fournissant ainsi un apport sanguin collatéral au cerveau.
- Ces anastomoses sont cruciales pour la régulation du flux sanguin cérébral en cas de variations de pression ou d’obstruction partielle des vaisseaux.
Fonctionnement et importance pour la santé
- Irrigation cérébrale : le système vertébrobasilaire fournit une grande partie de sang oxygéné au tronc cérébral, au cervelet et à d’autres régions postérieures du cerveau. Ces régions sont impliquées dans des fonctions vitales telles que la régulation de la fréquence cardiaque, la coordination des mouvements et le traitement sensoriel.
- Régulation de la pression intracrânienne : Les artères vertébrales et basilaires contribuent à la régulation de la pression intracrânienne en fournissant du sang aux structures cérébrales qui jouent un rôle dans cette régulation.
- Rôle dans le réflexe vasomoteur : Ces artères participent également au réflexe vasomoteur cérébral, qui ajuste le diamètre des vaisseaux sanguins cérébraux pour maintenir un flux sanguin adéquat.
Incidence des accidents vasculaires cérébraux vertébrobasilaires après manipulation vertébrale manuelle
L’incidence des accidents vasculaires cérébraux vertébrobasilaires suite à une manipulation manuelle de la colonne vertébrale a fait l’objet de débats et de recherches considérables au sein de la communauté des soins de santé. La manipulation manuelle de la colonne vertébrale consiste à appliquer une force contrôlée sur la colonne vertébrale pour soulager les douleurs musculo-squelettiques et améliorer la fonction articulaire. Bien que de nombreux patients bénéficient de cette forme de thérapie, des inquiétudes ont été soulevées quant à son association potentielle avec la dissection de l’artère vertébrale (VAD) et l’AVC vertébrobasilaire ultérieur.
L’accident vasculaire cérébral vertébrobasilaire, également appelé accident vasculaire cérébral postérieur, survient lorsque le flux sanguin vers la partie postérieure du cerveau est compromis, souvent à la suite d’une dissection ou d’une occlusion artérielle. Cette condition peut entraîner divers symptômes neurologiques, notamment des étourdissements, des vertiges, des troubles visuels, une faiblesse et une paralysie. Bien que l’accident vasculaire cérébral vertébrobasilaire soit relativement rare, il peut avoir des conséquences graves, voire mortelles, ce qui en fait une préoccupation majeure tant pour les patients que pour les prestataires de soins de santé.
Plusieurs études ont étudié l’association entre la manipulation manuelle de la colonne vertébrale et l’accident vasculaire cérébral vertébrobasilaire, avec des résultats contradictoires. Certaines études ont rapporté un risque accru d’accident vasculaire cérébral suite à une manipulation vertébrale, en particulier dans la région cervicale, tandis que d’autres n’ont trouvé aucune association significative. La variabilité des résultats peut être due à des différences dans la conception des études, dans les populations de patients et dans les définitions de la manipulation vertébrale et de l’accident vasculaire cérébral.
L’un des défis de l’évaluation du risque d’accident vertébrobasilaire après manipulation vertébrale est la rareté de l’événement. L’accident vasculaire cérébral vertébrobasilaire est un phénomène relativement rare, ce qui rend difficile la réalisation d’études prospectives à grande échelle dotées d’une puissance statistique suffisante pour détecter des associations significatives. De plus, de nombreux cas de dissection de l’artère vertébrale et d’accident vasculaire cérébral ultérieur surviennent spontanément ou sont associés à d’autres facteurs de risque, tels qu’un traumatisme, l’hypertension ou l’athérosclérose, plutôt qu’à une manipulation vertébrale seule.
Malgré ces défis, les prestataires de soins de santé doivent être conscients des risques potentiels associés à la manipulation vertébrale et prendre les précautions appropriées lorsqu’ils recommandent ou effectuent cette thérapie. Les patients présentant des facteurs de risque préexistants d’accident vasculaire cérébral, tels que l’hypertension, l’hyperlipidémie ou des antécédents de maladie vasculaire, peuvent présenter un risque plus élevé d’événements indésirables suite à une manipulation vertébrale et doivent être soigneusement évalués avant de suivre un traitement.
En outre, les praticiens doivent respecter les lignes directrices et les protocoles établis pour effectuer des manipulations vertébrales, notamment obtenir le consentement éclairé des patients, procéder à une évaluation approfondie des antécédents médicaux et des facteurs de risque du patient, et utiliser des techniques et précautions appropriées pour minimiser le risque d’événements indésirables. Cela peut inclure d’éviter les poussées à grande vitesse ou les manœuvres de rotation chez les patients présentant des anomalies vasculaires connues ou suspectées et de surveiller de près les signes et symptômes de compromission neurologique suite à une manipulation.
L’incidence des accidents vasculaires cérébraux consécutifs à une manipulation vertébrale est inconnue, mais il est fort possible qu’elle soit plus élevée que celle rapportée. Chiffres fréquemment cités concernant les blessures graves consécutives à une manipulation vertébrale :
- 1 par plusieurs dizaines de millions de manipulations (Maigne, 1972)
- 1 pour 10 000 000 de manipulations (Cyriax, 1978)
- 1 pour 1 000 000 (Hosek et al., 1981)
- 2 à 3 par million (Gutmann, 1983 ; Dvorak et Orelli, 1985)
- 1 sur 50 000 jusqu’à 1 sur 5 millions (Rivet et Milburn)
- 6 per 100,000 (Boyle et al.)
- 1 par 518886 (Patin
Symptômes de dissection de l’artère vertébrale
Les symptômes de la dissection de l’artère vertébrale (VAD) peuvent varier considérablement en fonction de l’étendue et de l’emplacement de la dissection, ainsi que de facteurs individuels tels que l’âge, l’état de santé général et les conditions médicales préexistantes. La VAD se produit lorsqu’une déchirure ou une blessure de la paroi interne de l’artère vertébrale entraîne la formation d’un caillot sanguin dans la paroi artérielle. Cela peut perturber le flux sanguin vers le cerveau et provoquer toute une série de symptômes neurologiques.
L’un des symptômes caractéristiques de la VAD est la douleur au cou, souvent décrite comme soudaine et sévère, localisée à la nuque ou à la base du crâne. Cette douleur peut s’aggraver avec le mouvement, en particulier la rotation ou l’extension du cou, et peut s’accompagner d’une raideur ou d’une sensibilité dans la zone touchée. Cependant, tous les patients atteints de VAD ne ressentent pas de douleurs au cou et certains peuvent présenter des symptômes plus subtils ou non spécifiques.
D’autres symptômes courants de la VAD comprennent des maux de tête, souvent décrits comme des pulsations ou des pulsations, généralement situés à l’arrière de la tête ou derrière les yeux. Le mal de tête peut être sévère et persistant et peut être exacerbé par des changements de position ou d’activité. Certains patients peuvent également ressentir des troubles visuels, tels qu’une vision floue, une vision double ou une perte temporaire de la vision d’un ou des deux yeux.
En plus des douleurs au cou et des maux de tête, la VAD peut provoquer divers symptômes neurologiques, selon la partie du cerveau affectée par la réduction du flux sanguin. Ces symptômes peuvent inclure des étourdissements, des vertiges, un déséquilibre, des difficultés à marcher ou à coordonner les mouvements, un engourdissement ou des picotements au visage, aux bras ou aux jambes, une faiblesse ou une paralysie d’un côté du corps, des troubles de l’élocution, des difficultés à avaler ou une perte de conscience.
Dans les cas graves, la VAD peut entraîner un accident vasculaire cérébral, en particulier si le caillot sanguin se déloge et se déplace vers les vaisseaux sanguins plus petits du cerveau, provoquant une ischémie ou un infarctus. Les symptômes d’un accident vasculaire cérébral peuvent inclure une faiblesse ou un engourdissement soudain d’un côté du corps, des difficultés à parler ou à comprendre la parole, une confusion ou une désorientation soudaine, des maux de tête sévères et une perte de coordination ou d’équilibre. Un accident vasculaire cérébral est une urgence médicale et nécessite une attention immédiate pour prévenir d’autres dommages au cerveau et améliorer les résultats.
Il est important de noter que les symptômes de la VAD peuvent être non spécifiques et peuvent se chevaucher avec ceux d’autres conditions médicales, telles que la migraine, les céphalées de tension ou les troubles de la colonne cervicale. En conséquence, la VAD peut être difficile à diagnostiquer, en particulier à ses débuts. Les prestataires de soins de santé doivent maintenir un indice de suspicion élevé pour la CVA, en particulier chez les patients présentant des facteurs de risque connus tels qu’un traumatisme récent, une manipulation du cou ou des troubles du tissu conjonctif.
Si une VAD est suspectée, des tests diagnostiques tels que l’imagerie par résonance magnétique (IRM), l’angiographie par résonance magnétique (ARM), l’angiographie par tomodensitométrie (CTA) ou l’échographie Doppler peuvent être effectués pour évaluer l’intégrité des artères vertébrales et évaluer le flux sanguin vers le cerveau. Un diagnostic et un traitement précoces de la VAD sont essentiels pour prévenir les complications telles que les accidents vasculaires cérébraux et améliorer les résultats pour les patients concernés.
- Maux de tête sévères : Des maux de tête soudains et intenses sont fréquemment associés à la dissection de l’artère vertébrale. La douleur peut être localisée à l’arrière du crâne ou dans la région cervicale.
- Étourdissements : les personnes ayant subi une dissection de l’artère vertébrale peuvent ressentir des étourdissements, une sensation de rotation ou d’instabilité.
- Troubles de la vision : des problèmes visuels tels qu’une vision floue, des angles morts ou des changements dans la perception des couleurs peuvent survenir.
- Troubles de l’équilibre et de la coordination : Certaines personnes peuvent éprouver des difficultés à maintenir l’équilibre, une instabilité lors de la marche ou des problèmes de coordination.
- Troubles de la parole : la dissection de l’artère vertébrale peut parfois provoquer des troubles de la parole, tels qu’une difficulté à prononcer correctement les mots.
- Nausées et vomissements : des nausées et des vomissements peuvent survenir, en particulier si la perturbation de la circulation sanguine affecte les centres de contrôle des nausées dans le cerveau.
- Douleur au cou : Une douleur intense dans la région du cou peut accompagner la dissection de l’artère vertébrale, en particulier du côté affecté.
- Engourdissement ou faiblesse : des sensations d’engourdissement, de picotement ou de faiblesse peuvent survenir au niveau du visage, des bras ou des jambes.
- Sonneries dans les oreilles (acouphènes) : Des bruits inhabituels tels que des bourdonnements d’oreilles peuvent être présents.
Implications de l’insuffisance vertébrobasilaire
L’insuffisance vertébrobasilaire (IVB) fait référence à un flux sanguin insuffisant vers la circulation postérieure du cerveau, qui comprend le système artériel vertébrobasilaire. Cette condition peut avoir des implications importantes pour les personnes affectées, conduisant potentiellement à toute une gamme de symptômes et de complications neurologiques.
L’une des principales implications du VBI est le développement d’accidents ischémiques transitoires (AIT) ou d’accidents vasculaires cérébraux. Les AIT surviennent lorsque le flux sanguin vers le cerveau est temporairement perturbé, entraînant des symptômes neurologiques temporaires tels qu’une faiblesse, un engourdissement, des troubles visuels ou des difficultés à parler. Bien que les AIT disparaissent généralement en quelques minutes ou quelques heures, ils sont considérés comme des signes avant-coureurs d’un risque accru d’accident vasculaire cérébral. Si elle n’est pas traitée, la VBI peut évoluer vers un véritable accident vasculaire cérébral, entraînant des lésions cérébrales permanentes et une invalidité à long terme.
En plus des AIT et des accidents vasculaires cérébraux, les VBI peuvent provoquer divers autres symptômes neurologiques, selon la partie du cerveau affectée par la réduction du flux sanguin. Ces symptômes peuvent inclure des étourdissements, des vertiges, un déséquilibre, des difficultés à marcher ou à coordonner les mouvements, des troubles visuels, tels qu’une vision floue ou une vision double, un engourdissement ou des picotements au visage, dans les bras ou dans les jambes, une faiblesse ou une paralysie d’un côté du corps, des troubles élocution, difficulté à avaler ou perte de conscience.
VBI peut également avoir des implications sur la fonction cognitive et la santé mentale. Un flux sanguin réduit vers le cerveau peut altérer les processus cognitifs tels que la mémoire, l’attention et les fonctions exécutives, entraînant des difficultés de réflexion, de raisonnement et de résolution de problèmes. De plus, le VBI a été associé à un risque accru de dépression et d’anxiété, ce qui peut avoir un impact supplémentaire sur la qualité de vie et les résultats fonctionnels des personnes concernées.
De plus, VBI peut avoir des implications sur les activités quotidiennes et la qualité de vie. Les personnes atteintes de VBI peuvent rencontrer des limitations dans leur capacité à effectuer des tâches de routine telles que conduire, travailler ou participer à des activités sociales et récréatives. Ils peuvent également être confrontés à des problèmes de mobilité, d’équilibre et de coordination, augmentant ainsi leur risque de chutes et de blessures.
L’insuffisance vertébrobasilaire (IVB) peut avoir de graves conséquences sur la santé et le bien-être d’une personne en raison de son impact sur le flux sanguin vers la région vertébrobasilaire du cerveau. Les implications de l’IVB peuvent inclure :
- Accident vasculaire cérébral : l’IVB peut augmenter le risque d’accident vasculaire cérébral, car une diminution du flux sanguin vers le cerveau peut entraîner des lésions cérébrales, en particulier si la maladie n’est pas traitée.
- Déficits neurologiques persistants : dans les IVB graves ou non traitées, des déficits neurologiques tels que des troubles de la vision, des problèmes de coordination, des difficultés d’élocution et d’autres symptômes peuvent persister.
- Invalidité permanente : Dans les cas graves, une IVB non traitée peut entraîner une invalidité permanente, affectant la qualité de vie de la personne.
- Récurrence des symptômes : les personnes atteintes de BVI peuvent présenter des épisodes récurrents de symptômes, en particulier si la cause sous-jacente n’est pas traitée efficacement.
- Détérioration cognitive : une diminution du flux sanguin vers le cerveau peut contribuer à une détérioration cognitive, affectant la mémoire, la concentration et d’autres fonctions cognitives.
- Complications cardiaques : l’IVB peut également avoir des implications sur le cœur, car une diminution du flux sanguin peut entraîner une augmentation de la charge de travail cardiaque.
- Changements émotionnels : les changements dans la fonction cérébrale dus aux IVB peuvent également avoir un impact sur la santé émotionnelle, entraînant potentiellement des symptômes tels que la dépression, l’anxiété ou des changements d’humeur.
- Qualité de vie réduite : en raison des symptômes invalidants et du risque de complications graves, l’IVB peut entraîner une réduction significative de la qualité de vie.
Prévention et sensibilisation à l’insuffisance vertébrobasilaire causée par la manipulation cervicale
La prévention et la sensibilisation à l’insuffisance vertébrobasilaire (IVB) causée par la manipulation cervicale sont des considérations essentielles tant pour les prestataires de soins que pour les patients.
La prévention du VBI commence par une sélection et un dépistage minutieux des patients. Les prestataires de soins de santé doivent procéder à une évaluation approfondie des antécédents médicaux de chaque patient, y compris les facteurs de risque de maladie vasculaire et les épisodes antérieurs de douleurs ou de blessures au cou. Les patients présentant des facteurs de risque connus d’IVB, tels que l’hypertension, l’hyperlipidémie, le diabète, le tabagisme ou des antécédents d’accident vasculaire cérébral ou d’accident ischémique transitoire (AIT), peuvent présenter un risque plus élevé d’événements indésirables suite à une manipulation cervicale et doivent être soigneusement évalués avant de suivre un traitement. .
En outre, les prestataires de soins de santé doivent obtenir le consentement éclairé des patientes avant de procéder à une manipulation cervicale, en veillant à ce que les patientes soient conscientes des risques et des avantages potentiels de la procédure. Les patients doivent être informés des signes et symptômes du VBI, notamment des douleurs au cou, des maux de tête, des étourdissements, des vertiges, des troubles visuels, une faiblesse, un engourdissement ou des difficultés à parler, et encouragés à consulter immédiatement un médecin s’ils ressentent l’un de ces symptômes après une manipulation.
En plus de la sélection des patients et du consentement éclairé, les prestataires de soins de santé doivent utiliser des techniques et des précautions appropriées lors de la manipulation cervicale afin de minimiser le risque d’événements indésirables. Cela peut inclure d’éviter les poussées ou les manœuvres de rotation à grande vitesse chez les patients présentant des anomalies vasculaires connues ou suspectées, d’utiliser des techniques ou une mobilisation plus douces au lieu de la manipulation chez les patients à haut risque, et de surveiller de près les signes et symptômes de compromission neurologique après la manipulation.
L’éducation et la sensibilisation sont également des éléments essentiels de la prévention des VBI. Les prestataires de soins de santé doivent connaître les risques potentiels associés à la manipulation cervicale et rester informés des dernières recherches et lignes directrices dans ce domaine. Ils doivent communiquer ouvertement et de manière transparente avec les patientes sur les risques et les avantages de la manipulation cervicale, aidant ainsi les patientes à prendre des décisions éclairées concernant leurs soins de santé.
Les patients, à leur tour, doivent être proactifs dans leurs soins de santé et défendre leur propre sécurité. Ils doivent poser des questions et demander des éclaircissements à leurs prestataires de soins de santé sur les traitements ou procédures recommandés, y compris la manipulation cervicale. Les patients doivent également être conscients de leurs propres facteurs de risque de VBI et les communiquer à leurs prestataires de soins de santé, en veillant à ce que les précautions appropriées soient prises pour minimiser le risque d’événements indésirables.
De plus, les patientes doivent être vigilantes aux signes et symptômes de VBI et consulter rapidement un médecin si elles ressentent des symptômes inquiétants suite à une manipulation cervicale. La reconnaissance et le traitement précoces du VBI sont essentiels pour prévenir les complications telles que les accidents vasculaires cérébraux et améliorer les résultats pour les personnes touchées.
Sécurité des manipulations de la colonne cervicale pour prévenir l’insuffisance vertébrobasilaire
La sécurité des manipulations de la colonne cervicale comme mesure préventive contre l’insuffisance vertébrobasilaire (IVB) est un sujet de débat et de recherche en cours au sein de la communauté des soins de santé. La manipulation de la colonne cervicale, une technique courante utilisée par les chiropraticiens, les ostéopathes et d’autres professionnels de la santé, consiste à appliquer une force contrôlée sur la colonne cervicale pour soulager les douleurs musculo-squelettiques et améliorer la fonction articulaire. Bien que de nombreux patients bénéficient de cette forme de thérapie, des inquiétudes ont été soulevées quant à son association potentielle avec le VBI, une affection caractérisée par un flux sanguin insuffisant vers la circulation postérieure du cerveau.
Les partisans de la manipulation de la colonne cervicale affirment que lorsqu’elle est réalisée par des praticiens formés et expérimentés, la technique est généralement sûre et efficace pour le traitement de diverses affections musculo-squelettiques, notamment les douleurs au cou, les maux de tête et les troubles associés au coup du lapin. Ils soulignent de nombreuses études et revues systématiques qui ont montré que la manipulation cervicale était une option de traitement sûre et bien tolérée pour de nombreux patients, avec de faibles taux d’événements indésirables graves.
Cependant, les opposants à la manipulation de la colonne cervicale affirment que cette technique comporte des risques inhérents, en particulier dans les populations vulnérables ou lorsqu’elle est mal exécutée. Ils citent des rapports de cas et des études observationnelles liant la manipulation cervicale à des événements indésirables tels que la dissection de l’artère vertébrale (VAD) et les accidents vasculaires cérébraux ultérieurs, en particulier chez les patients présentant des facteurs de risque préexistants tels que l’hypertension, l’athérosclérose ou des troubles du tissu conjonctif.
L’un des défis liés à l’évaluation de la sécurité de la manipulation de la colonne cervicale est la rareté des événements indésirables tels que la VAD et les accidents vasculaires cérébraux. Bien que ces événements soient bien documentés dans la littérature, ils restent relativement rares, ce qui rend difficile l’évaluation du risque réel de manipulation cervicale dans des études à grande échelle. De plus, de nombreux cas de DVA et d’accident vasculaire cérébral surviennent spontanément ou sont associés à d’autres facteurs de risque, ce qui rend difficile l’établissement d’une relation causale directe entre la manipulation cervicale et les événements indésirables.
Pour atténuer les risques potentiels associés à la manipulation de la colonne cervicale, plusieurs mesures de précaution ont été proposées. Il s’agit notamment d’une sélection et d’un dépistage minutieux des patients, de l’obtention du consentement éclairé des patients, de l’utilisation de techniques et de précautions appropriées et d’une surveillance étroite des patients pour détecter les signes et symptômes de compromission neurologique suite à une manipulation. De plus, certains prestataires de soins de santé préconisent l’utilisation d’options de traitement alternatives, telles que la mobilisation ou la thérapie par l’exercice, chez les patients considérés comme présentant un risque plus élevé d’événements indésirables.
En fin de compte, la sécurité de la manipulation de la colonne cervicale en tant que mesure préventive contre les VBI dépend de divers facteurs, notamment la sélection des patients, les compétences et l’expérience du praticien, ainsi que le respect des directives et protocoles établis. Bien que la manipulation cervicale puisse comporter un faible risque d’événements indésirables, de nombreuses patientes peuvent bénéficier de cette forme de thérapie lorsqu’elle est effectuée judicieusement et conformément aux meilleures pratiques.
- Évaluation approfondie du patient : Avant d’entreprendre toute manipulation cervicale, il est essentiel d’effectuer une évaluation approfondie du patient. Cela comprend la prise d’antécédents médicaux, un examen physique, la prise en compte des antécédents médicaux et des éventuelles contre-indications.
- Exclusion des contre-indications : Certaines patientes ont des contre-indications à la manipulation cervicale en raison de problèmes de santé sous-jacents. Les contre-indications peuvent inclure des antécédents de fractures cervicales, de pathologies vasculaires, d’infections, de tumeurs, etc. Il est impératif d’exclure ces affections avant de procéder à toute manipulation.
- Formation et compétence des praticiens : Les praticiens qui effectuent des manipulations cervicales doivent avoir une formation approfondie et être compétents dans ces techniques. La formation continue et la mise à jour des compétences sont essentielles pour garantir des pratiques sûres.
- Consentement éclairé de la patiente : Avant de procéder à une manipulation cervicale, il est impératif d’obtenir le consentement éclairé de la patiente. Il s’agit d’informer le patient des risques potentiels, des bénéfices attendus et des alternatives disponibles.
- Techniques adaptées au patient : Chaque patient est unique et les techniques de manipulation doivent être adaptées à sa condition physique et à ses besoins spécifiques. Des ajustements personnalisés peuvent aider à minimiser les risques.
- Bilan neurovasculaire préalable : Avant toute manipulation cervicale, les praticiens doivent réaliser un bilan neurovasculaire préalable afin de détecter d’éventuels signes de troubles vasculaires ou neurologiques.
- Utilisation de techniques douces : les praticiens peuvent choisir d’utiliser des techniques plus douces et moins invasives, en particulier chez les patients présentant des problèmes ou des problèmes de santé spécifiques.
- Suivi post-manipulation : Une surveillance attentive de la patiente après une manipulation cervicale est essentielle. Cela permet de détecter rapidement tout effet indésirable et de prendre les mesures appropriées si nécessaire.
- Documentation détaillée : les praticiens doivent documenter en détail les manipulations cervicales effectuées, les réponses du patient et tout effet indésirable. Cette documentation peut être précieuse en cas d’éventuels problèmes ou complications.
- Communication interprofessionnelle : Il est important que les praticiens communiquent efficacement avec d’autres professionnels de la santé, tels que les médecins et les radiologues, pour garantir une approche collaborative et des soins complets aux patients.
Risques et avantages des manipulations cervicales
Les manipulations cervicales comportent à la fois des risques et des avantages potentiels, et il est important de considérer ces aspects de manière équilibrée. Il convient de noter que les recherches sur ce sujet sont en constante évolution et il est recommandé de consulter les sources médicales les plus récentes pour obtenir les informations les plus récentes. Voici un aperçu des risques et des avantages potentiels de la manipulation cervicale, en mettant en évidence quelques études et recherches récentes :
Risques potentiels de manipulation cervicale
- Lésions vasculaires : Des cas isolés de lésions des artères cervicales, pouvant entraîner des accidents vasculaires cérébraux (AVC), ont été rapportés. Une étude publiée dans le Journal of Neurology a mis en évidence le lien entre la manipulation cervicale et le risque accru de dissection de l’artère cervicale, entraînant des complications vasculaires.
- Lésions nerveuses : Bien que rares, des lésions nerveuses, y compris des lésions du nerf rachidien, peuvent survenir à la suite d’une manipulation cervicale. Une revue systématique publiée dans le Journal of Manipulative and Physiological Therapeutics a examiné les complications neurologiques liées à la manipulation cervicale.
- Fractures cervicales : les manipulations cervicales peuvent potentiellement entraîner des fractures, en particulier chez les patients souffrant de maladies préexistantes telles que l’ostéoporose. Une étude publiée dans le European Spine Journal a examiné les risques de fractures cervicales après manipulations.
Avantages potentiels des manipulations cervicales
- Réduction des douleurs cervicales : des études, dont une publiée dans le Journal of Orthopedic & Sports Physical Therapy, suggèrent que les manipulations cervicales pourraient être efficaces pour réduire les douleurs cervicales chez certains patients, en particulier ceux souffrant de troubles musculo-squelettiques.
- Mobilité cervicale améliorée : Les manipulations cervicales sont souvent utilisées pour améliorer la mobilité de la colonne cervicale. Une étude publiée dans le Journal of Manipulative and Physiological Therapeutics a examiné les effets de la manipulation cervicale sur la mobilité des patients présentant une raideur de la nuque.
- Réduction des maux de tête : Certaines recherches, notamment une étude publiée dans le Journal of Manipulative and Physiological Therapeutics, ont suggéré que les manipulations cervicales pourraient être bénéfiques pour certains patients souffrant de maux de tête, en particulier ceux associés à des troubles cervicaux.
Choses à considérer
- Individualisation du traitement : Les bénéfices et les risques de la manipulation cervicale peuvent varier d’un individu à l’autre. Il est essentiel que les praticiens individualisent les traitements en tenant compte des caractéristiques spécifiques de chaque patient.
- Consentement éclairé : Il est essentiel d’informer les patientes des risques et des avantages potentiels de la manipulation cervicale pour obtenir un consentement éclairé.
- Alternative aux manipulations : Dans certains cas, des approches alternatives moins invasives, telles que le traitement myofascial ou l’exercice, peuvent être envisagées.
La sélection des patients pour une manipulation cervicale (telle que la chiropratique) est une étape cruciale qui nécessite une évaluation approfondie pour garantir la sécurité et l’efficacité du traitement. Voici quelques critères précis à considérer lors de la sélection des patients, en mettant l’accent sur la personnalisation des soins :
- Antécédents médicaux complets :
- Examinez les antécédents médicaux du patient pour identifier les conditions préexistantes telles que l’ostéoporose, les fractures antérieures, les maladies vasculaires, les infections ou les tumeurs.
- Examen neurologique et orthopédique :
- Effectuez un examen approfondi pour évaluer la fonction neurologique et détecter tout signe de compression nerveuse ou de troubles musculo-squelettiques.
- Évaluation de la mobilité cervicale :
- Mesurez la mobilité cervicale du patient pour déterminer s’il existe des restrictions de mouvement importantes.
- Examen des réflexes :
- Évaluez les réflexes pour détecter d’éventuels signes de problèmes neurologiques.
- Examen de l’articulation temporo-mandibulaire (ATM) :
- Évaluez l’articulation temporo-mandibulaire, car un dysfonctionnement dans cette région peut influencer la décision de procéder à une manipulation cervicale.
- Âge du patient :
- Tenez compte de l’âge du patient, en particulier chez les personnes âgées, où la densité osseuse peut être réduite, augmentant ainsi le risque de complications.
- Évaluation de la douleur :
- Évaluer la nature, l’intensité et la localisation des douleurs cervicales du patient.
- Antécédents de réponse aux traitements antérieurs :
- Examinez la réponse du patient à d’autres traitements conservateurs, tels que la physiothérapie, les médicaments anti-inflammatoires ou les approches non manipulatrices.
- Facteurs psychosociaux :
- Tenez compte des facteurs psychosociaux tels que le stress, l’anxiété et la dépression, qui peuvent influencer la perception de la douleur et la réponse au traitement.
- Contre-indications absolues et relatives :
- Respecter les directives professionnelles qui définissent les contre-indications absolues (par exemple troubles de la coagulation) et relatives (par exemple antécédents de pathologies cervicales graves).
- Consentement éclairé :
- Assurez-vous que le patient comprend les risques et les avantages potentiels du traitement, en obtenant son consentement éclairé avant de procéder aux manipulations cervicales.
- Communication avec d’autres professionnels de la santé :
- Collaborer avec d’autres professionnels de la santé, tels que les médecins traitants, pour obtenir des informations supplémentaires et assurer une approche intégrée des soins.
Tests d’insuffisance vertébrobasilaire
Les tests d’insuffisance vertébrale basilaire (VBI) sont utilisés à des fins de prévention avant de réaliser des manipulations ou une mobilisation cervicale.
Ces tests sont provocateurs et effectués pour tester l’apport sanguin collatéral et vertébrobasilaire au cerveau. Ils sont effectués pour tester l’apport sanguin collatéral et vertébrobasilaire au cerveau à la recherche de signes et symptômes de pathologie de l’artère vertébrale, qui peuvent présenter un risque avant la manipulation.
1. Test passif pour vérifier l’intégrité de l’artère vertébrale
- Placez le patient en décubitus dorsal et effectuez une extension passive et une flexion latérale de la tête et du cou.
- Faites pivoter passivement votre cou du même côté et maintenez pendant environ 30 secondes.
- Répétez le test avec un mouvement de tête du côté opposé.
- Le test est considéré comme positif en cas de chute des bras, de perte d’équilibre ou de pronation des mains ; un résultat positif indique une diminution de l’apport sanguin au cerveau.
- Autres symptômes positifs :
- Vertiges
- Acouphène
- Vertiges
- Nystagmus
- Paresthésie
- Dysarthrie
- Diplopie
- Dysphagie
2. Test de l’artère vertébrale active (Dekleyn)
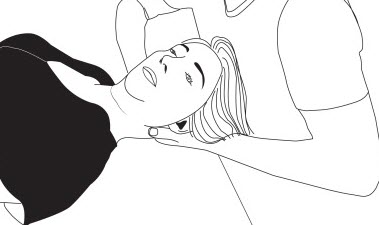
- Patient en décubitus dorsal, tête hors de la table.
- Demandez au patient d’hyperétendre et de faire pivoter la tête.
- Maintenez cette position pendant 15 à 30 secondes.
- Répétez l’opération inverse.
Test positif : Vertiges, étourdissements, vision floue, nausées, évanouissements et nystagmus. –
Structures affectées : Sténose ou compression de l’artère vertébrale, basilaire ou carotide.
Si la présence d’une insuffisance vertébrobasilaire IVB est évidente chez un patient, le praticien doit immédiatement interrompre les tests de provocation et remettre le cou du patient dans une position neutre (Rivett et al., 2005). Les procédures de manipulation doivent être arrêtées et le patient orienté vers un spécialiste pour un examen médical plus approfondi.
Conclusion
En conclusion, la sélection des patientes pour une manipulation cervicale est une étape cruciale qui nécessite une approche personnalisée et minutieuse. Des critères spécifiques tels que les antécédents médicaux, l’examen neurologique et orthopédique, l’âge du patient, la mobilité cervicale et d’autres facteurs doivent être soigneusement évalués pour garantir la sécurité et l’efficacité du traitement. La personnalisation des soins est essentielle pour répondre aux besoins uniques de chaque individu et minimiser les risques potentiels associés à la manipulation cervicale.
Il est impératif que les praticiens respectent les contre-indications absolues et relatives, et qu’ils soient attentifs aux signes d’éventuelles complications. Une communication ouverte avec le patient, l’obtention d’un consentement éclairé et la collaboration avec d’autres professionnels de la santé sont des aspects essentiels des soins globaux aux patients.
En adoptant une approche holistique et en intégrant ces critères dans le processus décisionnel, les praticiens peuvent garantir une prestation de soins de qualité, minimisant les risques potentiels tout en maximisant les avantages de la manipulation cervicale. En fin de compte, la sécurité et le bien-être des patientes doivent rester la priorité absolue dans la gestion des problèmes cervicaux par le biais de manipulations cervicales et d’autres modalités de traitement.
Les références
- W-L Chen, C-H Chern, Y-L Wu et C-H Lee, Emerg Med J. janv. 2006 ; 23(1)Dissection de l’artère vertébrale et infarctus cérébelleux consécutifs à une manipulation chiropratique
- Assendelft WJJ, Bouter LM, Knipschild P G. Complications des manipulations vertébrales : une revue complète de la littérature. J Fam Pract 199642475-480. [ PubMed ] [ Google Scholar ]
- Rothwell DM, Bondy SJ, Williams JI. Manipulation chiropratique et accident vasculaire cérébral. Une étude cas‐témoins basée sur la population. Accident vasculaire cérébral 2001321054-1060. [ PubMed ] [ Google Scholar ]
- Meeker WC, Haldeman S. Chiropratique : une profession à la croisée des médecines traditionnelles et alternatives. Ann Intern Med 2002136216–227. [ PubMed ] [ Google Scholar ]
- Rivett DA, Milburn PA. Une étude prospective de la manipulation de la colonne cervicale. J Man Med 1996 ; 4 : 166-70.
- Boyle E, Cote P, Grier AR et al. Examen de l’AVC de l’artère vertébrobasilaire dans deux provinces canadiennes. Colonne vertébrale 2008;33(4S):S170–
- Patijn J. Complications en médecine manuelle : Une revue de la littérature. J Man Med 1991 ; 6 : 89-92.