Introduction
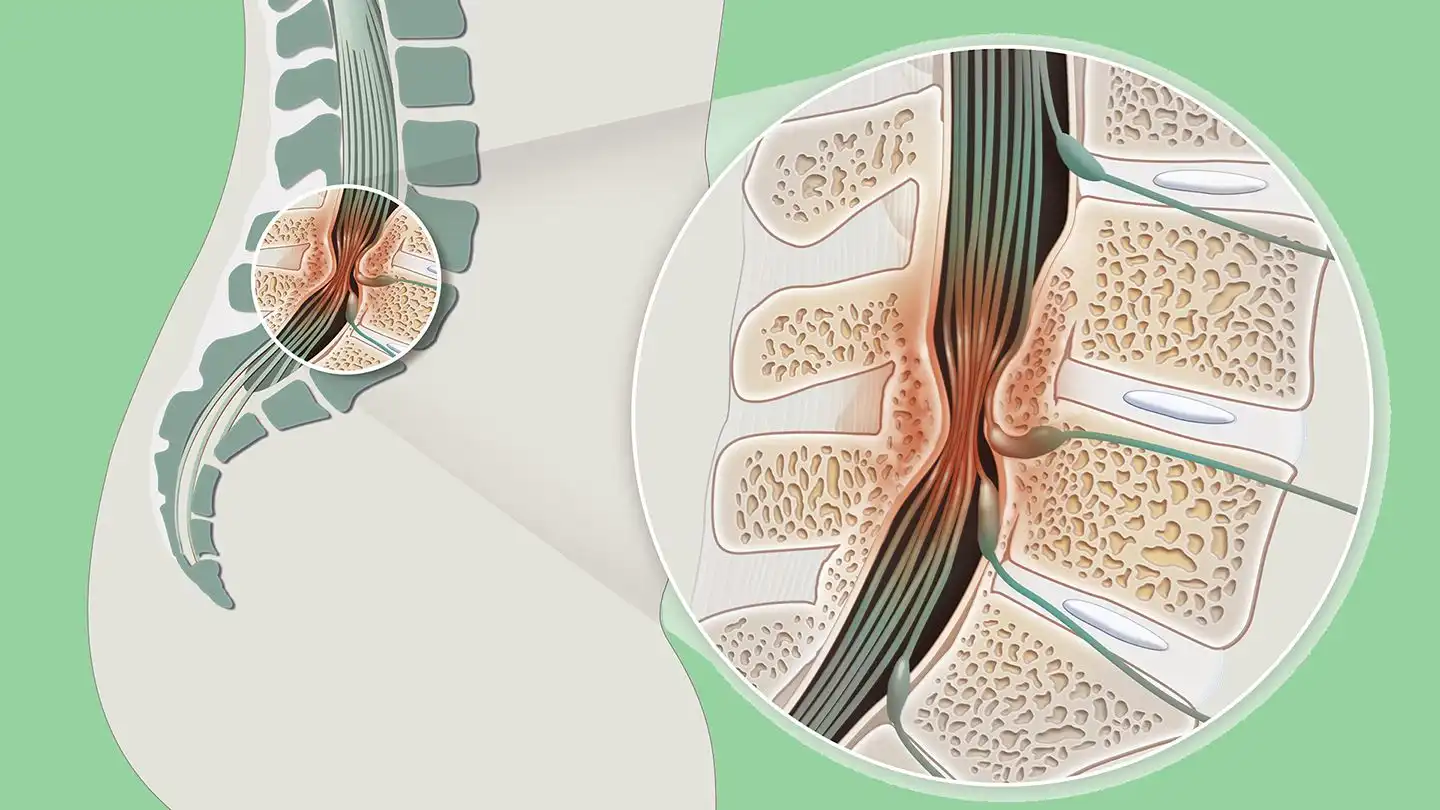
La spondylose lombaire est une pathologie courante de la colonne vertébrale, caractérisée par la dégénérescence progressive des structures anatomiques de la région lombaire. Elle touche principalement les personnes âgées, mais des facteurs tels que la posture, l’activité physique intense, les microtraumatismes répétés, et même des prédispositions génétiques peuvent accélérer ce processus. La spondylose lombaire se manifeste par une usure des disques intervertébraux, des vertèbres et des articulations postérieures, entraînant une perte de souplesse, des douleurs et des dysfonctionnements neurologiques. Cette condition, bien que souvent perçue comme un aspect inévitable du vieillissement, peut avoir un impact significatif sur la qualité de vie des individus, rendant la prise en charge indispensable pour prévenir les complications et maintenir une bonne mobilité.
En tant que pathologie dégénérative, la spondylose lombaire se distingue par une série de changements anatomiques et fonctionnels qui altèrent la colonne vertébrale. Les modifications les plus courantes incluent une réduction de l’épaisseur des disques intervertébraux, des modifications osseuses comme la formation d’ostéophytes (excroissances osseuses), ainsi que des altérations des facettes articulaires. Ces changements entraînent une augmentation des contraintes mécaniques sur la colonne vertébrale, provoquant douleurs, raideur et, dans certains cas, des complications neurologiques telles que des compressions nerveuses.
Présentation Générale et Définition
La spondylose lombaire désigne une série de changements dégénératifs affectant les structures de la colonne lombaire, qui se développent généralement avec l’âge. Il s’agit d’un terme général qui inclut plusieurs affections dégénératives comme l’arthrose des facettes articulaires, la dégénérescence discale et l’apparition d’ostéophytes. Ce processus dégénératif touche les éléments osseux et les tissus mous entourant les vertèbres, avec une implication particulière des disques intervertébraux et des articulations zygapophysaires. Les disques, en perdant leur élasticité et leur capacité à absorber les chocs, deviennent plus minces et rigides, ce qui augmente la pression sur les articulations et les vertèbres voisines.
L’apparition de ces lésions peut mener à des phénomènes de compensation et à un déséquilibre global de la mécanique vertébrale. En réponse aux changements dégénératifs, le corps développe souvent des excroissances osseuses, appelées ostéophytes, pour stabiliser la colonne vertébrale. Cependant, ces excroissances peuvent causer des compressions nerveuses ou des rétrécissements du canal rachidien, générant des douleurs et des symptômes neurologiques.

Importance de l’Ostéopathie dans la Prise en Charge
L’ostéopathie joue un rôle central dans la gestion de la spondylose lombaire. Contrairement à une approche purement symptomatique, l’ostéopathie propose une évaluation globale du corps pour comprendre l’origine des douleurs et dysfonctions. Les praticiens ostéopathes analysent les déséquilibres posturaux et les dysfonctionnements mécaniques qui pourraient favoriser ou aggraver la dégénérescence lombaire. Grâce à une palette de techniques manuelles, l’ostéopathe peut mobiliser les segments vertébraux restreints, relâcher les tensions musculaires et fasciales, et corriger les désalignements structurels.
L’intervention ostéopathique vise non seulement à réduire les symptômes douloureux, mais également à améliorer la mobilité, la souplesse et la fonctionnalité de la colonne vertébrale. Les techniques de libération myofasciale, par exemple, permettent de diminuer la tension des muscles paravertébraux, tandis que les techniques de mobilisation articulaire visent à restaurer la souplesse des segments lombaires.
Par ailleurs, l’ostéopathie peut jouer un rôle préventif dans la gestion de la spondylose lombaire. L’ostéopathe aide les patients à adopter une meilleure posture, à renforcer leurs muscles stabilisateurs et à intégrer des exercices spécifiques pour maintenir la santé de leur colonne vertébrale. L’accompagnement ostéopathique peut également inclure des conseils sur l’hygiène de vie, l’ergonomie au travail et l’activité physique adaptée, afin de prévenir l’aggravation des lésions dégénératives.
Anatomie et Physiopathologie de la Spondylose Lombaire
La spondylose lombaire est un processus dégénératif qui implique diverses structures de la colonne vertébrale, notamment les vertèbres, les disques intervertébraux, les ligaments et les articulations zygapophysaires (ou facettes articulaires). Pour mieux comprendre cette pathologie, il est essentiel de se familiariser avec l’anatomie de la région lombaire et d’explorer comment les changements dégénératifs affectent ces structures.
Anatomie de la Colonne Lombaire
La colonne lombaire est composée de cinq vertèbres (L1 à L5), situées entre la colonne thoracique et le sacrum. Chacune de ces vertèbres est séparée par un disque intervertébral, qui joue un rôle crucial dans l’absorption des chocs et la répartition des charges. Les disques sont composés d’un noyau pulpeux gélatineux entouré d’un anneau fibreux solide. Les facettes articulaires, quant à elles, sont des petites articulations situées à l’arrière des vertèbres qui permettent les mouvements de flexion, d’extension et de rotation de la colonne.
Le rôle principal de la colonne lombaire est de soutenir le poids du haut du corps tout en permettant une certaine mobilité et flexibilité. Cependant, cette région est soumise à des contraintes mécaniques importantes, ce qui la rend vulnérable à l’usure et aux lésions dégénératives.
Changements Dégénératifs et Physiopathologie
La spondylose lombaire survient lorsque des changements dégénératifs commencent à affecter les structures de soutien de la colonne lombaire. Le processus dégénératif débute souvent par une dégradation progressive des disques intervertébraux. Avec l’âge, les disques perdent leur hydratation et leur élasticité, entraînant une diminution de leur capacité à absorber les chocs et une perte de hauteur. Ce phénomène de dégénérescence discale augmente les forces de compression sur les facettes articulaires et les vertèbres voisines.
En réponse à cette surcharge mécanique, les articulations zygapophysaires peuvent développer de l’arthrose, caractérisée par une dégradation du cartilage articulaire, une inflammation locale et une formation d’excroissances osseuses (ostéophytes). Ces ostéophytes peuvent se développer le long des bords des vertèbres, contribuant à la raideur et à une diminution de la mobilité. Lorsqu’ils deviennent trop volumineux, les ostéophytes peuvent également exercer une pression sur les racines nerveuses, entraînant des douleurs irradiantes et des symptômes neurologiques.
Les ligaments de la colonne lombaire, tels que le ligament jaune et les ligaments interépineux, peuvent également être affectés par la spondylose lombaire. Avec le temps, ces ligaments perdent leur élasticité et se calcifient, limitant encore davantage les mouvements de la colonne et aggravant la raideur.
Conséquences Fonctionnelles
Les changements dégénératifs observés dans la spondylose lombaire entraînent une altération de la mobilité et de la stabilité de la colonne vertébrale. La diminution de l’épaisseur des disques intervertébraux réduit l’espace entre les vertèbres, augmentant ainsi la pression sur les articulations et les racines nerveuses. Cette compression peut provoquer des douleurs lombaires chroniques, des irradiations dans les membres inférieurs (sciatique) et des troubles neurologiques tels que l’engourdissement et les picotements.
L’arthrose des facettes articulaires, qui accompagne souvent la dégénérescence discale, contribue également à la raideur de la colonne et à une diminution de la flexibilité. Les patients atteints de spondylose lombaire se plaignent fréquemment de douleurs lombaires aggravées par la station debout prolongée, la marche ou les mouvements de flexion et d’extension.
En outre, la dégénérescence des structures lombaires entraîne des phénomènes de compensation dans le reste du corps. Par exemple, une diminution de la mobilité lombaire peut être compensée par une augmentation de la sollicitation des hanches et des genoux, ce qui peut conduire à des douleurs et des dysfonctionnements dans ces régions. De plus, les patients peuvent adopter une posture inadaptée pour soulager la douleur, ce qui peut entraîner des déséquilibres posturaux et des tensions musculaires supplémentaires.
Causes et Facteurs de Risque
Vieillissement et Usure Mécanique
L’une des principales causes de la spondylose lombaire est le processus naturel de vieillissement. Avec l’âge, les disques intervertébraux perdent progressivement leur capacité à retenir l’eau, ce qui entraîne une diminution de leur épaisseur et de leur élasticité. Cette déshydratation des disques rend la colonne vertébrale moins capable de supporter les contraintes mécaniques quotidiennes. En conséquence, les segments vertébraux deviennent plus rigides et la flexibilité de la colonne est réduite, créant un terrain propice au développement de l’arthrose des facettes articulaires et des ostéophytes.
En plus du vieillissement, l’usure mécanique liée aux activités de la vie quotidienne joue un rôle majeur dans le développement de la spondylose lombaire. Des mouvements répétitifs, des efforts de levage excessifs ou encore de mauvaises postures prolongées augmentent les contraintes sur les structures vertébrales. Cette surcharge mécanique conduit à une usure progressive des disques intervertébraux et des articulations zygapophysaires.
Mauvaise Posture et Activités Physiques Intenses
La posture joue un rôle crucial dans le développement de la spondylose lombaire. Les personnes ayant une posture inadaptée, comme l’hyperlordose lombaire ou l’inclinaison pelvienne antérieure, exercent une pression excessive sur certaines zones de leur colonne vertébrale. À long terme, cette surcharge mécanique peut accélérer l’usure des disques intervertébraux et favoriser l’apparition d’ostéophytes.
De plus, les activités physiques intenses, notamment les sports de contact, le culturisme, ou les professions nécessitant des efforts physiques répétitifs, augmentent les risques de microtraumatismes accumulés. Ces microtraumatismes accélèrent le processus de dégénérescence et favorisent les modifications arthrosiques des facettes articulaires.
Facteurs Génétiques et Prédispositions Familiales
Les prédispositions génétiques peuvent également jouer un rôle dans l’apparition de la spondylose lombaire. Des études ont montré que certaines personnes sont génétiquement plus susceptibles de développer une dégénérescence discale précoce. Ces prédispositions peuvent inclure une faiblesse structurelle des disques intervertébraux, des anomalies congénitales de la colonne vertébrale ou une tendance héréditaire à développer des ostéophytes.
L’hérédité peut également influencer la posture et l’alignement de la colonne, ce qui contribue indirectement au développement de la spondylose lombaire. Par conséquent, les personnes ayant des antécédents familiaux de pathologies dégénératives de la colonne doivent être particulièrement attentives à leur posture et à leur hygiène de vie pour prévenir l’aggravation des symptômes.
Obésité et Surpoids
L’excès de poids est un facteur de risque majeur pour la spondylose lombaire. L’obésité exerce une pression supplémentaire sur la colonne vertébrale, en particulier au niveau des disques intervertébraux et des facettes articulaires. Cette surcharge augmente les contraintes mécaniques, accélérant ainsi le processus de dégénérescence. De plus, l’obésité est souvent associée à une faiblesse musculaire et à une mauvaise posture, ce qui aggrave encore les dysfonctionnements vertébraux.
Les personnes en surpoids sont également plus susceptibles de développer d’autres affections dégénératives, telles que l’arthrose des genoux et des hanches, ce qui peut modifier leur démarche et leur posture, et, par conséquent, avoir un impact négatif sur la colonne lombaire.
Traumatisme et Microtraumatismes Répétés
Les traumatismes aigus, tels que les accidents de voiture, les chutes ou les chocs violents, peuvent entraîner des lésions importantes des structures lombaires, favorisant ainsi le développement de la spondylose lombaire. Un traumatisme direct peut provoquer des fissures dans les disques intervertébraux, endommager les facettes articulaires ou causer des fractures vertébrales, ce qui peut déclencher des processus dégénératifs précoces.
En parallèle, les microtraumatismes répétés résultant d’activités professionnelles ou sportives, telles que les levées de charges fréquentes, les vibrations prolongées ou les flexions répétitives, contribuent à l’usure progressive des structures de la colonne vertébrale. Ces microtraumatismes créent des lésions cumulatives au fil du temps, favorisant la dégénérescence des disques et des articulations.
En identifiant les causes et les facteurs de risque de la spondylose lombaire, il devient possible de développer des stratégies préventives et de gestion efficaces pour limiter la progression de cette pathologie dégénérative et réduire l’impact des symptômes sur la qualité de vie.
Symptômes et Manifestations Cliniques
Douleurs Lombaires et Raideur
L’un des symptômes les plus fréquents de la spondylose lombaire est la douleur lombaire, qui peut varier en intensité et en localisation. La douleur est souvent décrite comme une sensation de raideur, de lourdeur ou de tension dans le bas du dos. Elle tend à s’aggraver avec les activités physiques prolongées, les mouvements de flexion ou d’extension de la colonne, ou encore après une position assise prolongée. Cette douleur est causée par l’usure des structures de soutien, telles que les disques intervertébraux et les facettes articulaires, ainsi que par les réactions inflammatoires et l’irritation des nerfs locaux.
La raideur de la colonne vertébrale, particulièrement le matin au réveil, est un autre symptôme fréquent. Cette raideur est le résultat de la réduction de l’épaisseur des disques et de l’arthrose des facettes articulaires. Avec la perte de souplesse, la mobilité de la colonne lombaire devient de plus en plus limitée, entraînant une difficulté à effectuer certains mouvements ou à maintenir des positions prolongées.
Symptômes Neurologiques Associés
La spondylose lombaire peut également entraîner des symptômes neurologiques en raison de la compression des racines nerveuses ou du rétrécissement du canal rachidien. Les ostéophytes, ou excroissances osseuses, ainsi que la diminution de l’espace entre les vertèbres, peuvent provoquer une compression des racines nerveuses sortant de la colonne lombaire. Cette compression nerveuse peut provoquer une douleur irradiant dans les membres inférieurs, souvent décrite comme une douleur sciatique ou une douleur radiculaire.
Outre la douleur, les patients peuvent également ressentir des engourdissements, des picotements ou une sensation de faiblesse dans les jambes. Ces symptômes sont souvent aggravés par certaines positions, telles que la station debout prolongée ou la marche. Dans les cas plus graves, la compression nerveuse peut entraîner une perte de sensibilité ou une faiblesse musculaire importante, limitant ainsi la mobilité et les activités quotidiennes.
Altération de la Mobilité et de la Qualité de Vie
La spondylose lombaire a un impact direct sur la mobilité et la qualité de vie des personnes atteintes. La raideur et la douleur lombaire limitent les mouvements de la colonne vertébrale, rendant certaines activités quotidiennes, comme se pencher pour ramasser un objet ou monter des escaliers, difficiles voire douloureuses. La réduction de la flexibilité de la colonne peut également modifier la démarche et la posture du patient, entraînant des compensations dans les autres régions du corps.
En raison de ces limitations, les personnes atteintes de spondylose lombaire peuvent restreindre leurs activités physiques, ce qui entraîne une diminution de la condition physique globale et une prise de poids éventuelle. Ce cercle vicieux aggrave encore la pression sur la colonne vertébrale, augmentant ainsi les douleurs et les limitations fonctionnelles.
Troubles de la Posture et Déséquilibres Musculaires
Les douleurs et les raideurs causées par la spondylose lombaire entraînent souvent des changements posturaux et des déséquilibres musculaires. Les patients peuvent adopter des postures inadaptées pour éviter la douleur, comme une inclinaison du buste vers l’avant ou une cambrure excessive de la colonne lombaire. Ces adaptations posturales peuvent engendrer des tensions musculaires supplémentaires, notamment au niveau des muscles paravertébraux, des fessiers et des muscles ischio-jambiers.
Les déséquilibres musculaires créés par la spondylose lombaire peuvent aggraver la douleur et les limitations fonctionnelles. Par exemple, la diminution de la mobilité lombaire peut entraîner une surutilisation des muscles des hanches et des genoux, ce qui augmente le risque de développer des douleurs articulaires dans ces régions. De plus, les tensions musculaires et les déséquilibres peuvent favoriser l’apparition de points de déclenchement myofasciaux (trigger points), qui exacerbent encore la douleur et la raideur.
Perturbations du Sommeil et Fatigue Chronique
Les douleurs nocturnes causées par la spondylose lombaire perturbent souvent le sommeil des patients, entraînant une fatigue chronique et une diminution de l’énergie. Le manque de sommeil réparateur nuit à la capacité du corps à se régénérer et à récupérer, ce qui accentue encore la perception de la douleur et la raideur matinale. De plus, la fatigue chronique peut réduire la motivation des patients à rester actifs et à pratiquer des exercices, ce qui aggrave les limitations fonctionnelles et le risque de prise de poids.
Impact Psychologique
Les douleurs chroniques et les limitations fonctionnelles associées à la spondylose lombaire ont souvent des répercussions sur la santé mentale des patients. L’incapacité à effectuer certaines activités quotidiennes ou à participer à des loisirs peut entraîner un sentiment de frustration, de dépression ou d’anxiété. La peur de provoquer des douleurs peut également limiter l’engagement des patients dans des activités physiques, ce qui conduit à une diminution de la qualité de vie.
En abordant ces symptômes et manifestations cliniques de manière globale, il devient possible de mieux comprendre l’impact de la spondylose lombaire sur les patients et de développer des stratégies de prise en charge adaptées pour réduire les douleurs et améliorer la fonction.
Diagnostic et Imagerie
Évaluation Clinique et Examen Physique
Le diagnostic de la spondylose lombaire repose avant tout sur une évaluation clinique approfondie et un examen physique effectué par un professionnel de santé qualifié, tel qu’un ostéopathe, un médecin généraliste, ou un spécialiste de la colonne vertébrale. Lors de l’examen clinique, le praticien cherche à identifier les signes de dégénérescence et à évaluer l’étendue des symptômes ressentis par le patient. Cette évaluation commence généralement par une anamnèse détaillée, où le patient décrit l’historique de ses symptômes, leur durée, leur localisation, leur intensité, ainsi que les facteurs aggravants ou soulageants.
L’examen physique inclut plusieurs tests pour évaluer la mobilité de la colonne vertébrale, la raideur, la douleur et la fonction nerveuse. Le praticien analyse les mouvements de flexion, d’extension et de rotation de la colonne lombaire afin de détecter d’éventuelles limitations de mobilité ou des douleurs spécifiques. Les tests neurologiques sont également réalisés pour évaluer la présence de symptômes radiculaires, tels que des engourdissements ou des picotements dans les membres inférieurs. Ces tests incluent des évaluations de la sensibilité cutanée, de la force musculaire et des réflexes tendineux profonds.
En parallèle, le professionnel de santé examine la posture du patient et cherche à détecter des déséquilibres ou des compensations corporelles pouvant être liés à la spondylose lombaire. Les zones de tension musculaire et les points de déclenchement douloureux sont également palpés pour déterminer les structures potentiellement affectées.
Critères Cliniques pour le Diagnostic
Sur la base de l’évaluation clinique, plusieurs critères peuvent être utilisés pour confirmer le diagnostic de spondylose lombaire. Ceux-ci incluent :
- Douleurs lombaires chroniques persistantes ou récurrentes, souvent aggravées par la position debout prolongée ou les mouvements de flexion-extension.
- Raideur matinale qui se dissipe généralement après un certain temps de mouvement.
- Diminution de la flexibilité lombaire, mesurée par une réduction de l’amplitude des mouvements de la colonne vertébrale.
- Présence de symptômes neurologiques, tels que des douleurs irradiantes, des engourdissements ou des faiblesses dans les jambes, indiquant une possible compression nerveuse.
Cependant, le diagnostic clinique seul peut ne pas être suffisant pour différencier la spondylose lombaire d’autres pathologies vertébrales, telles que les hernies discales, les sténoses spinales ou les spondylolisthésis. Dans ce contexte, les examens d’imagerie deviennent indispensables pour confirmer la présence de changements dégénératifs et pour évaluer l’étendue des lésions.
Imagerie : Radiographies, IRM et Scanner
Les examens d’imagerie sont couramment utilisés pour établir un diagnostic précis de la spondylose lombaire et pour évaluer les modifications dégénératives des structures vertébrales. Les techniques d’imagerie les plus fréquemment employées incluent les radiographies, l’imagerie par résonance magnétique (IRM) et la tomodensitométrie (scanner).
- Radiographies : Les radiographies simples sont souvent la première étape pour visualiser la colonne vertébrale et identifier les signes de spondylose. Elles permettent de détecter des modifications osseuses telles que la formation d’ostéophytes, la diminution de l’espace intervertébral et la présence de calcifications ligamentaires. Les radiographies sont utiles pour évaluer la courbure de la colonne et pour détecter des déséquilibres posturaux.
- Imagerie par Résonance Magnétique (IRM) : L’IRM est particulièrement utile pour évaluer les tissus mous de la colonne vertébrale, y compris les disques intervertébraux, les ligaments et les nerfs. Elle permet de détecter la dégénérescence discale, les hernies discales, les inflammations des facettes articulaires, ainsi que les compressions nerveuses. L’IRM est souvent indiquée chez les patients présentant des symptômes neurologiques, tels que des douleurs radiculaires ou une faiblesse musculaire, afin de déterminer la gravité des lésions nerveuses.
- Scanner (Tomodensitométrie) : Le scanner est une technique d’imagerie plus détaillée que les radiographies, permettant de visualiser avec précision les structures osseuses et de détecter de petites fractures ou des anomalies des facettes articulaires. Il est souvent utilisé pour évaluer les sténoses spinales ou les modifications osseuses complexes associées à la spondylose.
Importance du Diagnostic Différentiel
Lors de l’évaluation d’un patient présentant des symptômes de spondylose lombaire, il est crucial de procéder à un diagnostic différentiel pour exclure d’autres pathologies ayant des manifestations similaires. Les affections telles que les hernies discales, les fractures vertébrales, les infections de la colonne vertébrale ou les tumeurs doivent être exclues par une combinaison de l’examen clinique et des examens d’imagerie.
Le professionnel de santé doit également prendre en compte les antécédents médicaux du patient, y compris les traumatismes passés, les interventions chirurgicales, et les maladies préexistantes. Cela permet de mieux comprendre l’origine des symptômes et d’adapter la prise en charge en conséquence.
En utilisant une combinaison de critères cliniques et d’imagerie, le diagnostic de la spondylose lombaire peut être posé de manière précise et complète, permettant ainsi de développer un plan de traitement approprié pour réduire les douleurs et améliorer la fonction vertébrale.
Complications Potentielles
Sténose Spinale et Compression Nerveuse
L’une des complications les plus courantes de la spondylose lombaire est la sténose spinale, qui survient lorsque le canal rachidien se rétrécit en raison des modifications dégénératives. Ce rétrécissement du canal peut être causé par des excroissances osseuses (ostéophytes), un épaississement des ligaments, ou des hernies discales associées. La sténose spinale entraîne une compression des racines nerveuses ou de la moelle épinière, provoquant une douleur irradiant dans les jambes, souvent décrite comme une sciatique. Les patients souffrant de sténose lombaire peuvent également ressentir des engourdissements, des picotements ou une faiblesse musculaire, en particulier après avoir marché sur une certaine distance ou avoir été debout pendant une période prolongée. Cette complication peut sérieusement affecter la mobilité des patients et leur qualité de vie.
Dans les cas les plus graves, la compression nerveuse peut entraîner une perte de contrôle de la vessie ou des intestins, un symptôme appelé syndrome de la queue de cheval. Cette condition nécessite une intervention médicale d’urgence pour éviter des dommages permanents aux nerfs et une paralysie.
Arthrose Lombaire Avancée
La progression de la spondylose lombaire peut également conduire à une arthrose lombaire avancée, caractérisée par une dégradation importante des articulations zygapophysaires (facettes articulaires) et une inflammation chronique. L’arthrose avancée des facettes articulaires provoque non seulement une raideur et une douleur importante dans le bas du dos, mais elle peut également entraîner une perte de mobilité et de flexibilité. Cette perte de mobilité augmente la dépendance des patients envers les autres segments de la colonne et les articulations voisines, favorisant ainsi des déséquilibres posturaux et des tensions supplémentaires dans les muscles paravertébraux.
Lorsque l’arthrose lombaire est avancée, des traitements conservateurs peuvent s’avérer inefficaces pour soulager la douleur, nécessitant parfois une intervention chirurgicale pour stabiliser la colonne vertébrale ou libérer les nerfs comprimés.
Instabilité Vertébrale et Spondylolisthésis
En raison des modifications dégénératives des disques intervertébraux et des facettes articulaires, une instabilité vertébrale peut survenir. Cette instabilité se manifeste par un glissement des vertèbres les unes par rapport aux autres, un phénomène connu sous le nom de spondylolisthésis dégénératif. Cette condition peut exacerber les douleurs lombaires et provoquer une compression des racines nerveuses, entraînant des douleurs irradiantes et des symptômes neurologiques similaires à ceux observés dans la sténose spinale.
L’instabilité vertébrale peut être aggravée par les mouvements répétitifs, les activités physiques intenses, ou une faiblesse des muscles stabilisateurs du tronc. Chez les patients présentant une instabilité sévère, la chirurgie peut être recommandée pour fusionner les segments vertébraux affectés et stabiliser la colonne.
Déséquilibres Posturaux et Troubles Musculaires
Les douleurs chroniques associées à la spondylose lombaire et les limitations de la mobilité vertébrale entraînent souvent des changements posturaux et des déséquilibres musculaires. Les patients peuvent adopter des postures compensatoires pour éviter la douleur, telles qu’une flexion antérieure du tronc ou une cambrure excessive de la colonne lombaire. Ces adaptations posturales créent des déséquilibres musculaires et des tensions supplémentaires, favorisant l’apparition de points de déclenchement myofasciaux dans les muscles paravertébraux, les fessiers et les muscles ischio-jambiers.
Ces déséquilibres posturaux peuvent également affecter les autres régions du corps, en particulier les hanches, les genoux et les pieds. Par exemple, une altération de la mobilité lombaire peut entraîner une démarche anormale, augmentant les contraintes sur les articulations des membres inférieurs et favorisant l’apparition de douleurs articulaires et musculaires secondaires.
Diminution de la Qualité de Vie
Les complications de la spondylose lombaire ne se limitent pas aux douleurs physiques et aux limitations fonctionnelles. Les symptômes chroniques de la maladie, tels que la raideur, la douleur, les troubles neurologiques et les déséquilibres posturaux, peuvent entraîner une diminution significative de la qualité de vie des patients. Les limitations fonctionnelles, associées à la peur d’aggraver les symptômes, peuvent restreindre les activités physiques et les loisirs des patients, les rendant plus sédentaires et moins actifs. Cette inactivité peut à son tour aggraver la condition physique globale, entraîner une prise de poids et accroître les douleurs.
De plus, les patients atteints de spondylose lombaire sont souvent confrontés à des perturbations du sommeil en raison des douleurs nocturnes, ce qui entraîne une fatigue chronique et une baisse de l’énergie. Cette fatigue affecte non seulement la capacité des patients à accomplir leurs tâches quotidiennes, mais aussi leur état mental et émotionnel.
Impact Psychologique et Émotionnel
Les douleurs chroniques et les limitations fonctionnelles associées à la spondylose lombaire peuvent avoir des répercussions sur la santé mentale des patients. La frustration de ne pas pouvoir accomplir certaines tâches ou de devoir limiter ses activités quotidiennes peut entraîner de l’anxiété, de la dépression, et une diminution de l’estime de soi. L’impact psychologique de la douleur chronique et de la perte de mobilité ne doit pas être sous-estimé, car il peut aggraver encore la perception de la douleur et conduire à un cercle vicieux d’inactivité et de déconditionnement.
Les patients atteints de spondylose lombaire peuvent également éprouver un sentiment de dépendance, en raison de leur incapacité à effectuer certaines tâches sans assistance. Ce sentiment de perte d’autonomie peut altérer leur bien-être psychologique et émotionnel, augmentant la perception des limitations imposées par leur condition.
Approche Ostéopathique de la Spondylose Lombaire
Techniques de Libération Myofasciale
L’une des approches fondamentales de l’ostéopathie pour traiter la spondylose lombaire est l’utilisation des techniques de libération myofasciale. Ces techniques visent à relâcher les tensions présentes dans les tissus mous entourant la colonne vertébrale, notamment les muscles paravertébraux, les muscles fessiers et les fascias. Les tensions myofasciales peuvent être exacerbées par les douleurs chroniques et les limitations de mouvement, entraînant des points de déclenchement douloureux et une réduction de la souplesse.
Les techniques de libération myofasciale utilisées par l’ostéopathe permettent de restaurer la mobilité des tissus et de réduire les douleurs en exerçant une pression douce et prolongée sur les zones tendues. L’objectif est d’améliorer la circulation sanguine locale, de relâcher les adhérences et de favoriser une meilleure fonction des muscles et des fascias. Cette approche contribue également à réduire les déséquilibres posturaux créés par les compensations corporelles, en améliorant l’équilibre des forces et la symétrie des mouvements.
Mobilisation Articulaire et Techniques de Mobilité
Outre les techniques myofasciales, l’ostéopathe utilise des techniques de mobilisation articulaire pour restaurer la mobilité des segments vertébraux affectés par la spondylose lombaire. Ces techniques incluent des mouvements doux et progressifs qui visent à améliorer la souplesse des articulations zygapophysaires (facettes articulaires) et à réduire les raideurs provoquées par l’arthrose. Les techniques de mobilisation sont adaptées aux besoins spécifiques du patient et à l’état des structures dégénératives, afin d’éviter toute sollicitation excessive ou douleur supplémentaire.
L’ostéopathe peut également utiliser des techniques de traction douce pour étirer la colonne vertébrale et réduire la pression exercée sur les disques intervertébraux. La traction vertébrale aide à réduire les compressions nerveuses et à soulager les symptômes radiculaires, tels que les douleurs irradiantes et les engourdissements dans les membres inférieurs.
Correction Posturale et Rééquilibrage Musculaire
Un aspect clé de l’approche ostéopathique dans la gestion de la spondylose lombaire consiste à corriger les déséquilibres posturaux et à renforcer les muscles stabilisateurs du tronc. La perte de souplesse de la colonne vertébrale et les douleurs chroniques peuvent entraîner des altérations de la posture, telles qu’une hyperlordose lombaire ou une inclinaison pelvienne antérieure. Ces adaptations posturales augmentent les contraintes mécaniques sur les structures lombaires et aggravent les douleurs.
L’ostéopathe évalue les déséquilibres posturaux et propose des exercices spécifiques pour renforcer les muscles stabilisateurs, tels que les muscles abdominaux, les muscles paravertébraux profonds et les muscles du plancher pelvien. Le rééquilibrage musculaire permet de restaurer l’alignement de la colonne et de réduire les contraintes mécaniques sur les segments dégénératifs. En parallèle, des étirements sont recommandés pour améliorer la souplesse des muscles tendus, notamment les ischio-jambiers et les muscles fessiers.
Techniques de Libération des Points de Déclenchement (Trigger Points)
Les points de déclenchement myofasciaux sont des zones hyperalgiques situées dans les muscles tendus, qui provoquent des douleurs locales et référées. Les patients atteints de spondylose lombaire développent souvent des points de déclenchement dans les muscles paravertébraux, les muscles fessiers et les muscles de la cuisse. Ces points de déclenchement aggravent les douleurs lombaires et les limitations de mouvement, rendant difficile la gestion de la pathologie.
L’ostéopathe utilise des techniques spécifiques pour libérer ces points de déclenchement, telles que la pression ischémique ou les techniques de relâchement musculaire. La pression ischémique consiste à appliquer une pression progressive sur le point de déclenchement jusqu’à ce que la douleur diminue et que le muscle se relâche. Ces techniques permettent de réduire les tensions musculaires et d’améliorer la souplesse, contribuant ainsi à une meilleure gestion des douleurs lombaires.
Techniques de Mobilisation des Fascias et des Ligaments
Les ligaments et les fascias jouent un rôle essentiel dans la stabilité et la mobilité de la colonne vertébrale. La spondylose lombaire peut provoquer des tensions et des adhérences dans ces structures, limitant ainsi les mouvements et augmentant les douleurs. L’ostéopathie propose des techniques spécifiques de mobilisation des fascias et des ligaments, visant à restaurer leur souplesse et leur fonction.
Les techniques de mobilisation des fascias incluent des mouvements de traction douce et des étirements des fascias profonds. Ces techniques permettent de réduire les adhérences et de restaurer la circulation des fluides dans les tissus, favorisant ainsi une meilleure régénération des structures dégénératives. Les techniques de mobilisation ligamentaire visent quant à elles à améliorer la flexibilité des ligaments calcifiés et à réduire les raideurs au niveau des segments lombaires.
Accompagnement et Éducation du Patient
Enfin, un aspect fondamental de l’approche ostéopathique consiste à accompagner le patient dans la gestion de sa pathologie et à lui fournir des conseils personnalisés sur son hygiène de vie et ses activités physiques. L’ostéopathe aide le patient à comprendre l’origine de ses douleurs et lui propose des exercices spécifiques pour renforcer sa colonne vertébrale et améliorer sa posture. Il donne également des conseils sur l’ergonomie au travail, les bonnes pratiques pour soulever des charges, et l’importance de l’activité physique régulière.
L’accompagnement ostéopathique inclut également la gestion des aspects psychologiques et émotionnels liés à la douleur chronique. L’ostéopathe encourage le patient à rester actif, à maintenir une attitude positive et à pratiquer des techniques de relaxation pour réduire le stress et l’anxiété.
Prévention et Hygiène de Vie
Stratégies pour Éviter l’Aggravation de la Spondylose Lombaire
La prévention joue un rôle crucial dans la gestion de la spondylose lombaire et dans l’atténuation des risques de progression de la maladie. L’objectif principal est de réduire les contraintes sur la colonne vertébrale et de maintenir une bonne mobilité. Une approche préventive efficace implique l’adoption de mesures spécifiques et de changements dans le mode de vie pour limiter l’usure des structures vertébrales et renforcer les muscles de soutien.
L’une des stratégies de prévention les plus importantes est de maintenir une activité physique régulière et appropriée. Les exercices à faible impact, tels que la marche, la natation ou le vélo, aident à préserver la flexibilité et à renforcer les muscles sans provoquer de stress excessif sur la colonne vertébrale. L’exercice régulier contribue également à la gestion du poids, un facteur crucial pour éviter la surcharge des disques intervertébraux et des articulations zygapophysaires.
Importance de l’Ergonomie et de la Posture
Adopter une bonne posture au quotidien est essentiel pour prévenir l’aggravation de la spondylose lombaire. Une posture adéquate permet de répartir de manière équilibrée les charges sur les structures vertébrales, réduisant ainsi les tensions sur les disques et les facettes articulaires. Au travail, il est crucial de veiller à l’ergonomie de l’environnement de travail, notamment en ajustant la hauteur du siège et de l’écran d’ordinateur, et en utilisant un support lombaire si nécessaire. Les positions prolongées doivent être évitées, et il est recommandé de faire des pauses régulières pour se lever, s’étirer et relâcher les tensions musculaires.
Lors des activités de la vie quotidienne, il est essentiel d’adopter des techniques appropriées pour soulever des objets lourds. Il est préférable de plier les genoux et d’utiliser la force des jambes plutôt que de solliciter excessivement le dos. De même, il est recommandé d’éviter les mouvements brusques de torsion ou de flexion de la colonne vertébrale.
Exercices de Renforcement et d’Étirement
Un programme d’exercices spécifique est indispensable pour renforcer les muscles stabilisateurs de la colonne lombaire et maintenir une bonne flexibilité. Les exercices de renforcement ciblant les muscles abdominaux, paravertébraux et fessiers permettent de créer un soutien musculaire solide autour de la colonne vertébrale, réduisant ainsi les contraintes mécaniques. Le gainage, par exemple, est un exercice efficace pour renforcer les muscles profonds du tronc et améliorer la stabilité lombaire.
En complément, les exercices d’étirement aident à maintenir la souplesse des muscles et à réduire les raideurs articulaires. Les étirements des ischio-jambiers, des fessiers et des muscles paravertébraux sont particulièrement bénéfiques pour prévenir les tensions musculaires excessives et les déséquilibres posturaux.
Gestion du Poids et Alimentation
Le surpoids est un facteur de risque majeur pour le développement et l’aggravation de la spondylose lombaire. L’excès de poids exerce une pression supplémentaire sur les disques intervertébraux et les articulations, augmentant ainsi les risques de dégénérescence. Par conséquent, il est essentiel de maintenir un poids corporel sain grâce à une alimentation équilibrée et à une activité physique régulière.
Une alimentation riche en nutriments essentiels, tels que les vitamines D et C, le calcium et les acides gras oméga-3, est bénéfique pour la santé des os et des articulations. Les antioxydants présents dans les fruits et les légumes peuvent également aider à réduire l’inflammation et à protéger les tissus de la colonne vertébrale contre les dommages oxydatifs.
Prévention des Microtraumatismes Répétés
Les microtraumatismes répétés résultant d’activités professionnelles ou sportives peuvent accélérer le processus de dégénérescence des structures vertébrales. Pour prévenir ces microtraumatismes, il est important de prendre des mesures de précaution lors des activités à risque. Les professionnels exerçant des métiers nécessitant des efforts physiques intenses, comme les manutentionnaires, les ouvriers du bâtiment ou les sportifs, doivent être formés aux bonnes techniques de levage et aux postures sécuritaires. De plus, il est recommandé de varier les tâches et d’éviter les mouvements répétitifs qui sollicitent de manière excessive les mêmes segments de la colonne.
Gestion du Stress et Relaxation
Le stress chronique peut aggraver les symptômes de la spondylose lombaire en augmentant les tensions musculaires et en accentuant la perception de la douleur. La gestion du stress est donc un aspect clé de la prévention et de la gestion de cette pathologie. Des techniques de relaxation, telles que la respiration profonde, la méditation ou la pratique du yoga, aident à réduire le stress et à relâcher les tensions musculaires. Ces techniques contribuent également à améliorer le bien-être général des patients et à atténuer l’impact émotionnel de la douleur chronique.
Surveillance et Suivi Régulier
Enfin, il est important d’effectuer un suivi régulier avec un professionnel de santé pour surveiller l’évolution de la spondylose lombaire et ajuster les stratégies de prévention en fonction des besoins du patient. L’ostéopathe peut évaluer régulièrement la posture, la mobilité et les déséquilibres musculaires pour détecter tout signe de progression de la pathologie. Le suivi permet également de renforcer la motivation du patient à adopter les mesures de prévention et de maintenir une activité physique adaptée.
En appliquant ces stratégies préventives et en adoptant une hygiène de vie saine, il est possible de ralentir la progression de la spondylose lombaire et de préserver une bonne qualité de vie. La prévention, combinée à une prise en charge ostéopathique régulière, constitue un pilier essentiel dans la gestion globale de cette pathologie dégénérative.
Signes Radiographiques ou d’Imagerie
Utilisation des Radiographies pour le Diagnostic
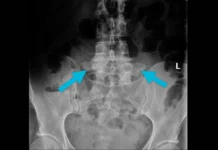
Les radiographies restent l’un des examens les plus couramment utilisés pour évaluer les signes de spondylose lombaire. Elles offrent une visualisation simple et rapide des structures osseuses, permettant de détecter des modifications caractéristiques telles que la diminution de l’espace intervertébral, la présence d’ostéophytes, et les altérations des facettes articulaires. La radiographie standard est particulièrement utile pour identifier l’alignement des vertèbres et pour évaluer la courbure globale de la colonne vertébrale.
Lors d’une radiographie de la colonne lombaire, les signes typiques de spondylose incluent une perte de hauteur des disques intervertébraux, des signes de sclérose sous-chondrale (durcissement de l’os sous le cartilage), et des bords vertébraux irréguliers dus à la formation d’ostéophytes. Ces excroissances osseuses, bien que souvent asymptomatiques, peuvent indiquer une adaptation progressive des structures vertébrales aux contraintes mécaniques accrues.
Imagerie par Résonance Magnétique (IRM) : Visualisation des Tissus Mous
L’IRM est l’outil d’imagerie privilégié pour évaluer les tissus mous et les structures intervertébrales. Contrairement aux radiographies qui se concentrent principalement sur les os, l’IRM permet de visualiser les disques intervertébraux, les nerfs, les ligaments, et les muscles. Elle est particulièrement indiquée chez les patients présentant des douleurs radiculaires (sciatiques) ou des symptômes neurologiques, afin de déterminer la gravité des lésions nerveuses et d’identifier la cause sous-jacente.
Les images obtenues par IRM révèlent des détails importants tels que la dégénérescence discale, la présence de hernies discales, et l’épaississement des ligaments jaunes (ligamentum flavum) qui peuvent contribuer à une sténose du canal rachidien. La perte de signal des disques, visible sur l’IRM, indique généralement une déshydratation et une réduction de leur élasticité, des caractéristiques communes de la spondylose lombaire. En outre, l’IRM permet de repérer des compressions nerveuses causées par des ostéophytes ou par un rétrécissement du canal rachidien.
Scanner (Tomodensitométrie) : Évaluation Précise des Structures Osseuses
Le scanner, ou tomodensitométrie, est une technique d’imagerie qui utilise des rayons X pour produire des images détaillées en coupe transversale des structures vertébrales. Il est particulièrement utile pour évaluer les modifications osseuses complexes et les anomalies des facettes articulaires. Le scanner permet une visualisation précise des ostéophytes, des fractures de stress, des calcifications ligamentaires, et des déformations des vertèbres.
En cas de sténose spinale, le scanner est souvent utilisé en complément de l’IRM pour évaluer l’étroitesse du canal rachidien et pour localiser précisément les sites de compression nerveuse. Cette technique est également indiquée chez les patients présentant une instabilité vertébrale ou des antécédents de chirurgie vertébrale, afin d’évaluer l’intégrité des implants ou des fusions vertébrales.
Rôle de l’Imagerie Dynamique
Les radiographies et les scanners standards offrent des informations statiques sur les structures vertébrales, mais il peut être nécessaire de réaliser des examens d’imagerie dynamique pour évaluer les mouvements de la colonne. Les radiographies dynamiques sont prises en position de flexion et d’extension pour détecter des signes d’instabilité vertébrale, tels que le glissement des vertèbres (spondylolisthésis) ou les déplacements excessifs lors des mouvements.
Ces examens dynamiques aident à déterminer si une intervention chirurgicale est nécessaire pour stabiliser la colonne vertébrale, en particulier chez les patients souffrant d’une instabilité dégénérative avancée ou de douleurs mécaniques persistantes.
Identification des Changements Anatomiques
Les différentes techniques d’imagerie permettent d’identifier une variété de changements anatomiques associés à la spondylose lombaire. Les signes radiographiques typiques incluent :
- Ostéophytes : Les excroissances osseuses formées le long des bords des vertèbres, qui sont des signes de dégénérescence chronique et de compensation osseuse.
- Diminution de l’Espace Intervertébral : Un signe de dégénérescence discale avancée, indiquant une perte de hauteur des disques.
- Sclérose Sous-Chondrale : L’épaississement de l’os sous le cartilage, une caractéristique fréquente de l’arthrose des facettes articulaires.
- Hernies Discales : La protrusion ou l’extrusion d’une partie du disque intervertébral, visible principalement à l’IRM.
- Sténose Spinale : Rétrécissement du canal rachidien observé à l’IRM ou au scanner, causé par des ostéophytes, des hernies discales, ou un épaississement des ligaments.
Kellgren-Lawrence (KL) grading system
The Kellgren-Lawrence (KL) grading system is a commonly used method to classify the severity of osteoarthritis, including spinal spondylosis. Developed by Dr. Kellgren and Dr. Lawrence, this system assesses the presence and progression of osteoarthritic changes through radiographic imaging. The grading system has five grades (0 to 4), based on the presence of osteophytes, joint space narrowing, sclerosis, and other degenerative changes:
- Grade 0: No radiographic features of osteoarthritis are visible.
- Grade 1: Doubtful narrowing of joint space and possible presence of minute osteophytes.
- Grade 2: Definite osteophytes and possible narrowing of the joint space.
- Grade 3: Multiple moderate osteophytes, definite narrowing of the joint space, some sclerosis, and possible deformity of bone contour.
- Grade 4: Large osteophytes, marked narrowing of joint space, severe sclerosis, and definite deformity of bone contour.
In lumbar spondylosis, the Kellgren-Lawrence system helps assess the progression of degenerative changes in the spine, such as osteophyte formation, disc space narrowing, and bony sclerosis. This grading aids clinicians in diagnosing the severity of the condition and planning treatment strategies. It is widely recognized and utilized in clinical and research settings for various forms of osteoarthritis and spinal degeneration.
4o
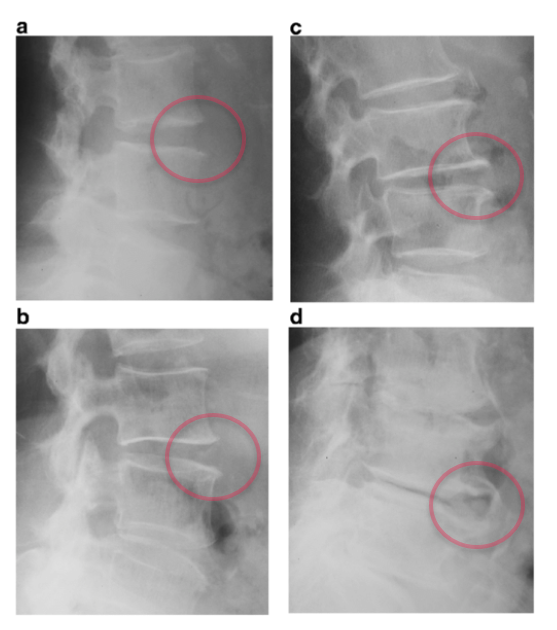
Image A represents KL Grade 1, indicating the presence of slight osteophytes with minimal or no narrowing of the intervertebral disc space. Osteophytes, or small bony projections, begin to form along the edges of the vertebral bodies.
Image B corresponds to KL Grade 2, showing the development of more defined osteophytes without significant disc space narrowing, which suggests a moderate degree of spondylosis.
Image C depicts KL Grade 3, characterized by notable narrowing of the intervertebral disc space along with the presence of osteophytes. This indicates advancing degeneration, affecting both the bony and disc structures.
Image D illustrates KL Grade 4, which is the most severe grade. It features substantial disc space narrowing, large osteophytes, and bone sclerosis, indicating extensive degeneration in the lumbar spine.
The KL grading system is commonly used to assess and quantify the severity of degenerative changes in the lumbar spine, helping to guide clinical decisions regarding patient management and treatment options.
Limites des Techniques d’Imagerie
Bien que l’imagerie soit essentielle pour le diagnostic de la spondylose lombaire, il est important de noter que les modifications dégénératives visibles ne sont pas toujours corrélées à la gravité des symptômes. Par exemple, de nombreux patients présentent des ostéophytes ou une réduction de l’espace discal sans ressentir de douleurs significatives. Inversement, des patients souffrant de douleurs lombaires chroniques peuvent ne montrer que des signes minimes de spondylose sur les examens d’imagerie.
Ainsi, l’imagerie doit être utilisée en complément de l’évaluation clinique, et non comme une méthode diagnostique isolée. Le professionnel de santé doit interpréter les résultats d’imagerie dans le contexte des symptômes et des antécédents médicaux du patient, afin de proposer une prise en charge personnalisée et appropriée.
En combinant différentes modalités d’imagerie, il est possible d’obtenir une vue complète des structures affectées par la spondylose lombaire et d’élaborer un plan de traitement efficace. Les techniques d’imagerie permettent non seulement de confirmer le diagnostic, mais aussi de suivre l’évolution de la pathologie et d’ajuster les interventions en fonction des besoins du patient.
Complications et Pronostic
Complications sans Prise en Charge Appropriée
L’évolution de la spondylose lombaire sans traitement adéquat peut entraîner plusieurs complications significatives, qui affectent non seulement la colonne vertébrale, mais également la qualité de vie globale des patients. L’une des complications les plus fréquentes est l’aggravation progressive de la raideur et de la douleur lombaire, entraînant une perte de mobilité et de flexibilité de la colonne vertébrale. La diminution de l’espace intervertébral et la formation d’ostéophytes peuvent limiter les mouvements normaux de la colonne, provoquant des difficultés à se pencher, à s’asseoir, ou à accomplir des tâches simples de la vie quotidienne.
Une autre complication majeure est l’apparition de compressions nerveuses chroniques dues à l’étroitesse du canal rachidien (sténose spinale). Ces compressions entraînent des douleurs irradiantes dans les jambes (sciatique), ainsi que des symptômes neurologiques tels que des engourdissements, des picotements ou une faiblesse musculaire. La compression prolongée des racines nerveuses peut également conduire à des dysfonctionnements sensoriels ou moteurs plus sévères, compromettant l’autonomie et les capacités fonctionnelles des patients.
Dans les cas graves, l’évolution non traitée de la spondylose lombaire peut également entraîner le syndrome de la queue de cheval, une urgence médicale qui se caractérise par une perte de contrôle des fonctions urinaires et intestinales. Cette condition nécessite une intervention chirurgicale immédiate pour éviter des dommages permanents aux nerfs.
Conséquences à Long Terme sur la Santé Musculo-Squelettique
Au-delà des douleurs et des limitations de mouvement, les complications de la spondylose lombaire affectent l’ensemble du système musculo-squelettique. Les patients développent souvent des déséquilibres posturaux et des compensations corporelles, tels qu’une inclinaison du tronc ou une cambrure excessive de la colonne lombaire. Ces changements posturaux augmentent les tensions sur les muscles paravertébraux, les muscles fessiers et les muscles des membres inférieurs, ce qui peut provoquer des douleurs secondaires au niveau des hanches, des genoux et des pieds.
Les déséquilibres musculaires peuvent également entraîner une faiblesse des muscles stabilisateurs du tronc, augmentant ainsi le risque de blessures et de chutes. Les patients atteints de spondylose lombaire ont souvent une démarche altérée en raison de la raideur et des douleurs, ce qui compromet leur équilibre et leur coordination.
Impact Psychologique et Émotionnel
Les douleurs chroniques et les limitations fonctionnelles associées à la spondylose lombaire ont des répercussions importantes sur la santé mentale et émotionnelle des patients. L’incapacité à accomplir certaines tâches quotidiennes ou à participer à des activités sociales et récréatives peut entraîner un sentiment de frustration, de dépression et d’isolement social. La douleur persistante et les limitations de mouvement peuvent également provoquer une anxiété liée à la peur de l’aggravation des symptômes ou de la perte d’autonomie.
Les répercussions psychologiques de la spondylose lombaire nécessitent souvent une prise en charge globale, incluant un soutien psychologique ou des techniques de relaxation pour aider les patients à gérer leur douleur et à maintenir une attitude positive.
Pronostic et Évolution de la Spondylose Lombaire
Le pronostic de la spondylose lombaire dépend de plusieurs facteurs, tels que la gravité des modifications dégénératives, l’âge du patient, son niveau d’activité physique et la prise en charge précoce. Dans de nombreux cas, la progression de la spondylose est lente et les symptômes peuvent être bien gérés avec des interventions conservatrices telles que l’ostéopathie, la physiothérapie, et une hygiène de vie adaptée.
Cependant, pour les patients présentant des formes avancées de spondylose avec des compressions nerveuses sévères ou des douleurs résistantes aux traitements conservateurs, une intervention chirurgicale peut être nécessaire. Les procédures chirurgicales, telles que la laminectomie (retrait d’une partie de l’os pour libérer les nerfs) ou la fusion vertébrale (stabilisation des segments instables), peuvent améliorer significativement les symptômes et la qualité de vie des patients.
Bien que la chirurgie puisse offrir un soulagement des symptômes, elle comporte également des risques et des complications potentielles, telles que les infections, les douleurs post-opératoires ou la rigidité résiduelle. C’est pourquoi la décision d’une intervention chirurgicale doit être prise après une évaluation approfondie et une discussion avec le patient sur les bénéfices et les risques.
Prévention des Complications et Amélioration du Pronostic
Pour éviter les complications de la spondylose lombaire, il est essentiel d’adopter une approche préventive en maintenant une activité physique régulière, en adoptant une posture adéquate et en suivant les recommandations d’un professionnel de santé. Les exercices de renforcement musculaire et de flexibilité permettent de réduire les tensions sur la colonne et de maintenir une bonne mobilité. Les patients doivent également surveiller leur poids et éviter les mouvements répétitifs ou les activités à risque pour prévenir l’usure des structures vertébrales.
Une prise en charge ostéopathique régulière peut également contribuer à prévenir les complications en réduisant les tensions myofasciales, en améliorant l’équilibre postural et en maintenant la mobilité articulaire. L’accompagnement ostéopathique, en collaboration avec d’autres professionnels de santé, permet d’offrir une approche globale et individualisée pour chaque patient.
En conclusion, bien que la spondylose lombaire soit une pathologie dégénérative fréquente, ses complications peuvent être évitées ou limitées grâce à une prise en charge précoce et multidisciplinaire. En comprenant les mécanismes de la maladie et en adoptant une approche proactive, il est possible d’améliorer le pronostic et de préserver la qualité de vie des patients.
Cas Cliniques ou Témoignages
Présentation de Cas Réels pour Illustrer les Traitements Ostéopathiques Réussis
L’approche ostéopathique pour la prise en charge de la spondylose lombaire se distingue par son caractère global et personnalisé. Les cas cliniques suivants illustrent l’efficacité de cette approche dans la gestion des douleurs lombaires chroniques et des limitations fonctionnelles. Chaque cas met en évidence les stratégies spécifiques utilisées par l’ostéopathe pour répondre aux besoins uniques des patients, et montre l’importance d’une prise en charge individualisée.
Cas Clinique 1 : Réduction des Douleurs et Restauration de la Mobilité
Madame X, 65 ans, a consulté pour des douleurs lombaires chroniques qui persistaient depuis plusieurs années. Ces douleurs étaient aggravées par les mouvements de flexion et les positions prolongées. Lors de l’évaluation initiale, l’ostéopathe a noté une raideur marquée de la colonne lombaire, ainsi que des tensions musculaires importantes au niveau des muscles paravertébraux et des muscles fessiers. La patiente présentait également une légère instabilité vertébrale due à une réduction de l’espace intervertébral.
L’ostéopathe a d’abord utilisé des techniques de libération myofasciale pour relâcher les tensions musculaires et améliorer la circulation locale. Ensuite, des techniques de mobilisation douce des facettes articulaires ont été appliquées pour restaurer la flexibilité de la colonne et réduire les douleurs mécaniques. Des exercices spécifiques de renforcement des muscles stabilisateurs du tronc ont été proposés à la patiente, afin de soutenir la colonne et de prévenir les récidives.
Après plusieurs séances, Madame X a constaté une réduction significative de ses douleurs et une amélioration de sa mobilité. Elle a également rapporté une meilleure qualité de sommeil et une augmentation de son niveau d’énergie. Grâce à l’accompagnement ostéopathique, elle a pu reprendre des activités physiques modérées, comme la marche, sans ressentir de douleurs importantes.
Cas Clinique 2 : Gestion des Symptômes Neurologiques et Amélioration de la Posture
Monsieur Y, 58 ans, s’est présenté en consultation avec des douleurs lombaires irradiant dans les jambes, associées à des engourdissements et des picotements. L’examen clinique et les examens d’imagerie ont révélé une sténose spinale due à la formation d’ostéophytes et à une dégénérescence discale avancée. Le patient présentait également une cambrure excessive de la colonne lombaire, aggravant les compressions nerveuses.
L’ostéopathe a mis en place une stratégie de traitement axée sur la réduction des compressions et l’amélioration de la posture. Des techniques de traction vertébrale ont été appliquées pour étirer la colonne et libérer les racines nerveuses comprimées. Des mobilisations articulaires douces ont également été utilisées pour relâcher les segments vertébraux et améliorer la souplesse des facettes articulaires. En parallèle, l’ostéopathe a travaillé sur les déséquilibres posturaux en proposant des exercices correctifs pour corriger la cambrure lombaire excessive.
Après une série de séances, Monsieur Y a rapporté une diminution des douleurs irradiantes et une amélioration de la sensibilité dans ses jambes. Sa posture s’est également améliorée, et il a pu reprendre certaines activités qu’il avait dû arrêter en raison des douleurs, comme le jardinage. Ce cas illustre l’importance d’une prise en charge globale incluant la correction posturale et la mobilisation vertébrale.
Témoignages de Patients
Les témoignages de patients atteints de spondylose lombaire montrent souvent l’impact positif de l’ostéopathie sur leur bien-être physique et émotionnel. Madame Z, 72 ans, décrit son expérience : « J’avais des douleurs constantes dans le bas du dos qui m’empêchaient de marcher plus de quelques minutes sans devoir m’arrêter. Après avoir essayé plusieurs traitements, c’est l’ostéopathie qui m’a vraiment soulagée. Mon ostéopathe a travaillé sur mes muscles tendus et a redonné de la souplesse à ma colonne. Aujourd’hui, je peux marcher pendant une heure sans ressentir de douleur, et je me sens plus confiante et plus active. »
Monsieur W, 63 ans, témoigne également de son parcours : « Je me sentais raide comme une planche, et chaque mouvement me faisait souffrir. L’ostéopathe m’a expliqué l’origine de mes douleurs et m’a montré comment améliorer ma posture au quotidien. Grâce aux séances et aux exercices qu’il m’a recommandés, j’ai retrouvé une meilleure mobilité et je n’ai plus besoin de prendre des antidouleurs tous les jours. »
Recherches Récentes sur la Spondylose Lombaire et l’Ostéopathie
Les recherches sur l’efficacité des traitements ostéopathiques pour la spondylose lombaire montrent des résultats prometteurs, notamment en ce qui concerne la réduction des douleurs chroniques et l’amélioration de la fonction. Voici un résumé des études pertinentes dans ce domaine :
Efficacité des Techniques de Libération Myofasciale
Une étude menée par Arguisuelas et al. a évalué l’effet de la libération myofasciale (MFR) sur des patients souffrant de douleurs lombaires chroniques. Dans cette étude randomisée et contrôlée, les patients ont reçu quatre séances de 40 minutes de MFR ciblant les muscles paravertébraux, la fascia thoracolombaire, et le muscle psoas. Les résultats ont montré une diminution significative de la douleur mesurée par le questionnaire SF-MPQ et le questionnaire Roland-Morris, ainsi qu’une réduction des croyances d’évitement par peur. Par rapport au groupe placebo, les participants traités par MFR ont montré une amélioration de l’amplitude de mouvement et une diminution du handicap fonctionnel après 12 semaines de suivi【40†source】.
Manipulations Ostéopathiques et Réduction de la Douleur
Une autre étude publiée dans le Journal of the American Medical Association a exploré l’effet des manipulations ostéopathiques sur les patients souffrant de douleurs lombaires subaiguës et chroniques. Les résultats ont révélé que les traitements ostéopathiques multimodaux, incluant les techniques de manipulation vertébrale et les libérations myofasciales, ont permis une réduction notable des limitations d’activité par rapport à un groupe placebo. L’étude a souligné une diminution moyenne de 4,7 points sur l’échelle de l’indice de handicap de la douleur au Québec (QBPDI), démontrant l’efficacité clinique de ces techniques pour réduire les limitations fonctionnelles【39†source】.
Comparaison avec d’Autres Approches Thérapeutiques
Les recherches montrent que les techniques ostéopathiques de libération myofasciale et de mobilisation douce sont souvent plus efficaces pour améliorer la flexibilité et réduire les douleurs que des interventions plus ciblées sur les tissus mous, comme les massages profonds ou la physiothérapie seule. Une revue systématique a démontré que l’ostéopathie associée à un programme d’exercices de renforcement du tronc pouvait réduire les douleurs et améliorer la mobilité de manière plus efficace que les exercices isolés, mettant en lumière l’importance de l’approche intégrée【40†source】.
Ces résultats soutiennent l’utilisation des traitements ostéopathiques pour la spondylose lombaire et montrent que la libération myofasciale et les techniques de manipulation peuvent jouer un rôle crucial dans la gestion de cette pathologie dégénérative. Pour renforcer ces conclusions, il est essentiel de continuer à mener des études cliniques rigoureuses afin de préciser les effets et les mécanismes des différentes interventions ostéopathiques.
Conclusion
La spondylose lombaire est une pathologie dégénérative fréquente qui touche une grande partie de la population vieillissante et qui a un impact significatif sur la qualité de vie des personnes affectées. Bien que les changements dégénératifs associés à cette condition soient inévitables avec l’âge, il est possible de prévenir leur aggravation et de gérer efficacement les symptômes grâce à une prise en charge adaptée.
L’ostéopathie offre une approche holistique et non invasive pour traiter les douleurs lombaires et les limitations de mouvement causées par la spondylose lombaire. En utilisant des techniques douces de libération myofasciale, de mobilisation articulaire et de correction posturale, l’ostéopathie permet de restaurer la souplesse des segments vertébraux, de réduire les tensions musculaires et d’améliorer l’équilibre corporel. De plus, l’accompagnement ostéopathique inclut une éducation du patient sur les pratiques ergonomiques, l’hygiène de vie, et les exercices spécifiques pour renforcer la colonne et prévenir les récidives.
Les études cliniques et les cas réels démontrent l’efficacité de l’ostéopathie dans la réduction des douleurs lombaires chroniques, l’amélioration de la mobilité et la prévention des complications à long terme. La complémentarité des traitements ostéopathiques avec d’autres approches thérapeutiques, telles que la physiothérapie, l’acupuncture et les exercices physiques, renforce l’efficacité des interventions et permet une prise en charge globale de la spondylose lombaire.
Références
- Frymoyer JW. Back pain and sciatica. N Engl J Med. 1988;318:291–300. [PubMed] [Google Scholar]
- van Geen J, Edelaar M, Janssen M, et al. The long-term effect of multidisciplinary back training: a systematic review. Spine. 2007;32(2):249–55. doi: 10.1097/01.brs.0000251745.00674.08. [PubMed] [CrossRef] [Google Scholar]
- Andersson GB. Epidemiological features of chronic low pain. Lancet. 1999;354:581–5. doi: 10.1016/S0140-6736(99)01312-4. [PubMed] [CrossRef] [Google Scholar]
- Dillane J, Fry J, Kalton G. Acute back syndrome—a study from general practice. Br Med J. 1966;2:82–4. doi: 10.1136/bmj.2.5505.82. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
- Andersson HI, Ejlertsson G, Leden I, et al. Chronic pain in a geographically defined general population: studies of differences in age, gender, social class and pain localization. Clin J Pain. 1993;9:174–82. [PubMed] [Google Scholar]
- Andersson GB. The epidemiology of spinal disorders. In: Frymoyer JW, editor. The adult spine: principles and practice. 2. Philadelphia, PA: Lippincott-Raven; 1997. [Google Scholar]
- van Tulder MW, Koes BW, Bouter LM. A cost-of-illness study of back pain in The Netherlands. Pain. 1995;62:233–40. doi: 10.1016/0304-3959(94)00272-G. [PubMed] [CrossRef] [Google Scholar]
- Deyo R, Cherkin D, Conrad D. Cost, controversy, crisis: low back pain and the health of the public. Annu Rev Publ Health. 1991;12:141–56. doi: 10.1146/annurev.pu.12.050191.001041. [PubMed] [CrossRef] [Google Scholar]
- Bogduk N. The innervation of the lumbar spine. Spine. 1983;8:286–93. doi: 10.1097/00007632-198304000-00009. [PubMed] [CrossRef] [Google Scholar]
- Williams ME, Hadler NM. The illness as the focus of geriatric medicine. N Engl J Med. 1983;308:1357–60. [PubMed] [Google Scholar]
- Boden SD, Davis DO, Diniesel SW, Tsourmas N, Feffer HL, et al. A study of computer-assisted tomography. The incidence of positive CAT scans in an asymptomatic group of patients. Spine. 1984;9:549. doi: 10.1097/00007632-198409000-00003. [PubMed] [CrossRef] [Google Scholar]
- Pye SR, Reid DM, Lunt M, et al. Lumbar disc degeneration: association between osteophytes, end-plate sclerosis and disc space narrowing. Ann Rheum Dis. 2007;66(3):330–3. doi: 10.1136/ard.2006.052522. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
- van der Kraan PM, van den Berg WB. Osteophytes: relevance and biology. Osteoarthritis cartilage. 2007;15(3):237–44. doi: 10.1016/j.joca.2006.11.006. [PubMed] [CrossRef] [Google Scholar]
- Rothschild B. Lumbar spondylosis. In: Emedicine publication. 2008. Available via WebMD. http://emedicine.medscape.com/article/249036-overview.
- Fardon DF, Milette PC. Nomenclature and classification of lumbar disc pathology. Spine. 2001;26(5):E93–113. doi: 10.1097/00007632-200103010-00006. [PubMed] [CrossRef] [Google Scholar]
- Schneck CD. The anatomy of lumbar spondylosis. Clin Orthop Relat Res. 1985;193:20–36. [PubMed] [Google Scholar]
- Gibson JNA, Waddell G. Surgery for degenerative lumbar spondylosis. Spine. 2005;20:2312–20. doi: 10.1097/01.brs.0000182315.88558.9c. [PubMed] [CrossRef] [Google Scholar]
- Symmons DPM, van Hemert AM, Vandenbrouke JP, et al. A longitudinal study of back pain and radiological changes in the lumbar spines of middle aged women: radiographic findings. Ann Rheum Dis. 1991;50:162–6. doi: 10.1136/ard.50.3.162. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
- O’Neill TW, McCloskey EV, Kanis JA, et al. The distribution, determinants, and clinical correlates of vertebral osteophytosis: a population based survey. J Rheumatol. 1999;26:842–8. [PubMed] [Google Scholar]
- Jensen MC, Brant-Zawadzki MN, Obuchowski N, et al. Magnetic resonance imaging of the lumbar spine in people without back pain. N Engl J Med. 1994;331(2):69–73. doi: 10.1056/NEJM199407143310201. [PubMed] [CrossRef] [Google Scholar]
- Frymoyer JW, Newberg A, Pope MH, et al. Spine radiographs in patients with low-back pain. An epidemiological study in men. J Bone Joint Surg Am. 1984;66(7):1048–55. [PubMed] [Google Scholar]
- Lawrence JS. Disc degeneration. Its frequency and relationship to symptoms. Ann Rheum Dis. 1969;28:121–38. doi: 10.1136/ard.28.2.121. [PMC free article] [PubMed] [CrossRef] [Google Scholar]
- Kirkaldy-Willis W, Bernard T. Managing low back pain. New York: Churchill livingstone; 1983. [Google Scholar]
- Boswell MV, Trescot AM, Datta S, et al. Interventional techniques: evidence-based practice guidelines in the management of chronic spinal pain. Pain Physician. 2007;10(1):7–111. [PubMed] [Google Scholar]
- Kirkaldy-Willis WH, Wedge JH, Yong-Hing K, et al. Pathology and pathogenesis of lumbar spondylosis and stenosis. Spine. 1978;3:319–28. doi: 10.1097/00007632-197812000-00004. [PubMed] [CrossRef] [Google Scholar]
- Menkes CJ, Lane NE. Are osteophytes good or bad? Osteoarthritis Cartilage. 2004;12(Suppl A):S53–4. doi: 10.1016/j.joca.2003.09.003. [PubMed] [CrossRef] [Google Scholar]
- Peng B, Hou S, Shi Q, et al. Experimental study on mechanism of vertebral osteophyte formation. Chin J Traumatol. 2000;3(4):202–5. [PubMed] [Google Scholar]
- Blom AB, van Lent PL, Holfhuysen AE, et al. Synovial lining macrophages mediate osteophyte formation during experimental osteoarthritis. Osteoarthritis Cartilage. 2004;12(8):627–35. doi: 10.1016/j.joca.2004.03.003. [PubMed] [CrossRef] [Google Scholar]