Aperçu du syndrome du canal tarsien
Le syndrome du canal ou tunel tarsien est une neuropathie du nerf tibial postérieur associée à la compression des structures dans le tunnel tarsien. Ce syndrome présente des similitudes avec le syndrome du canal carpien du poignet, bien qu’il soit beaucoup moins fréquent.
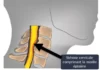
Le tunnel tarsien, également appelé canal tarsien, est situé à l’intérieur de la cheville, derrière la malléole médiale. Il est formé par les os et les tissus environnants, créant un espace à travers lequel passent plusieurs structures, dont le nerf tibial postérieur. Ce nerf est responsable de l’innervation de certaines parties du pied et du muscle fléchisseur plantaire.
Lorsqu’il y a une compression excessive dans le canal tarsien, le nerf tibial postérieur peut être comprimé, entraînant le syndrome du tunnel tarsien. Les causes de cette compression peuvent inclure un traumatisme, une déformation du pied, une inflammation des tendons ou des kystes.
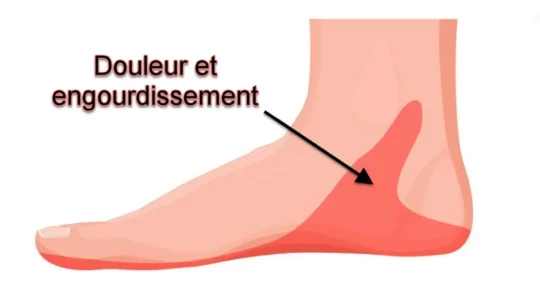
Les symptômes du syndrome du tunnel tarsien comprennent généralement une douleur, un engourdissement, des picotements ou une sensation de brûlure le long du nerf tibial postérieur, généralement du côté interne de la cheville et du pied. Ces symptômes peuvent s’étendre vers la plante du pied, l’arche et les orteils. Dans les cas plus graves, une faiblesse musculaire du pied peut se développer.
Le diagnostic du syndrome du canaltarsien implique généralement un examen clinique approfondi, des tests de conduction nerveuse et éventuellement des examens d’imagerie tels que des radiographies ou une IRM pour évaluer la structure du tunnel.
Le traitement du syndrome du tunnel tarsien peut inclure des approches conservatrices telles que le repos, l’élévation du pied, l’application de glace et l’utilisation de chaussures adaptées. Des orthèses ou des semelles peuvent également être recommandées pour soulager la pression sur le nerf. Dans les cas plus graves ou résistants au traitement conservateur, une intervention chirurgicale pour libérer la compression du nerf peut être envisagée.
Il est essentiel de consulter un professionnel de la santé pour un diagnostic précis et un plan de traitement approprié en cas de suspicion de syndrome du tunnel tarsien.
Anatomie et fonction du canal tarsien
- Emplacement : Le tunnel tarsien se trouve à l’intérieur de la cheville, du côté intérieur (médial). Il est formé par les os du pied, notamment l’os naviculaire, le calcanéum, et les os du tarse médial.
- Contenu : Les structures importantes qui passent à travers le tunnel tarsien comprennent :
- Nerf tibial postérieur : C’est l’élément le plus souvent affecté dans le syndrome du tunnel tarsien. Le nerf tibial postérieur se divise en branches qui fournissent la sensation et le contrôle musculaire à la plante du pied.
- Artères et veines : Les vaisseaux sanguins qui fournissent la vascularisation au pied passent également par le tunnel tarsien.
- Ligaments : Le tunnel tarsien est renforcé par plusieurs ligaments qui maintiennent la stabilité de la cheville. Ces ligaments jouent un rôle important dans la prévention de la déformation du tunnel et de la compression des structures à l’intérieur.
- Tissus mous : Les tissus mous entourant le tunnel tarsien, tels que les tendons des muscles environnants, peuvent également influencer la compression du nerf tibial postérieur.
- Variations anatomiques : Les variations anatomiques, telles que des déformités congénitales, des pieds plats ou une pronation excessive, peuvent contribuer à la compression du nerf dans le tunnel tarsien.
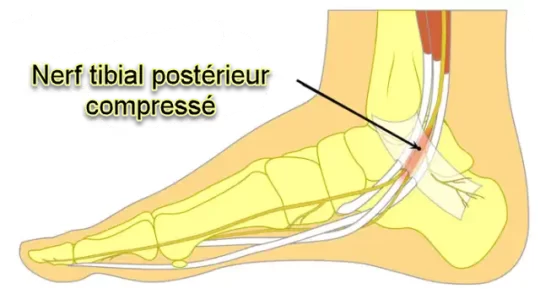
Causes courantes et facteurs de risque
Le syndrome du tunnel tarsien, une affection douloureuse du pied, trouve ses origines dans une compression du nerf tibial postérieur lorsqu’il passe à travers le tunnel tarsien, une structure formée par les os du pied. Les causes de ce syndrome peuvent être variées, souvent liées à des facteurs anatomiques, des traumatismes, des troubles mécaniques, ou des maladies sous-jacentes.
Une cause fréquente du syndrome du tunnel tarsien est l’anatomie du pied, notamment une variation dans la structure osseuse. Certains individus présentent un tunnel tarsien plus étroit naturellement, augmentant ainsi la probabilité de compression du nerf. De même, les variations de la forme des os du pied peuvent créer des points de pression inégaux sur le nerf tibial postérieur, contribuant au développement du syndrome.
Les traumatismes, tels que des blessures sportives ou des fractures du pied, peuvent également entraîner le syndrome du tunnel tarsien. Lorsqu’il y a des lésions au niveau du pied, cela peut provoquer des gonflements et des changements dans la dynamique des tissus environnants, comprimant ainsi le nerf tibial postérieur.
Les troubles mécaniques du pied peuvent jouer un rôle significatif dans l’apparition du syndrome du tunnel tarsien. Les pieds plats, par exemple, peuvent créer une instabilité qui peut conduire à une pression accrue sur le nerf. De même, la pronation excessive du pied, où la cheville roule vers l’intérieur, peut contribuer à la compression du nerf tibial postérieur.
L’usage de chaussures inadéquates, en particulier celles qui sont trop étroites ou qui ne fournissent pas un soutien adéquat, peut aggraver le syndrome du tunnel tarsien. Les chaussures qui compriment les pieds ou qui exercent une pression excessive sur la région du tunnel tarsien peuvent contribuer à la compression du nerf, intensifiant ainsi les symptômes.
Des activités à impact répété, telles que la course à pied, peuvent également être une cause potentielle du syndrome du tunnel tarsien. Les mouvements répétitifs et le stress constant sur le pied peuvent conduire à une inflammation des tissus, exerçant une pression accrue sur le nerf tibial postérieur.
Certaines conditions médicales sous-jacentes peuvent augmenter le risque de développer le syndrome du tunnel tarsien. Les personnes atteintes de diabète, par exemple, sont plus susceptibles de développer des problèmes nerveux périphériques, augmentant ainsi le risque de compression du nerf. De même, l’arthrite dans la région du pied peut contribuer à des changements dans la structure osseuse, exerçant une pression sur le nerf tibial postérieur.
Il est essentiel de noter que plusieurs facteurs peuvent interagir pour provoquer le syndrome du tunnel tarsien. Une combinaison de plusieurs causes, telles qu’une anatomie prédisposante, des traumatismes antérieurs et des troubles mécaniques, peut conduire au développement de cette condition douloureuse.
- Traumatisme : Les blessures traumatiques, telles que des entorses de la cheville, des fractures ou des lésions des tissus mous autour du tunnel tarsien, peuvent entraîner une compression du nerf tibial postérieur.
- Arthrite : Certaines formes d’arthrite, notamment l’arthrite rhumatoïde, peuvent provoquer une inflammation des articulations de la cheville, ce qui peut entraîner une compression du nerf.
- Déformités anatomiques : Des anomalies anatomiques, telles que des pieds plats, une pronation excessive (roulement vers l’intérieur) du pied, ou des variations anatomiques du tunnel tarsien, peuvent contribuer à la compression du nerf.
- Tumeurs : Bien que rare, des tumeurs ou des kystes près du tunnel tarsien peuvent exercer une pression sur le nerf tibial postérieur.
- Gonflement des tendons : L’inflammation ou le gonflement des tendons entourant le tunnel tarsien peut également entraîner une compression du nerf.
- Maladies systémiques : Des conditions médicales systémiques telles que le diabète, la polyarthrite rhumatoïde ou le syndrome de la loge postérieure peuvent augmenter le risque de développer le syndrome du tunnel tarsien.
- Activités répétitives : Des activités qui impliquent des mouvements répétitifs du pied et de la cheville, comme la course à pied, peuvent contribuer à l’irritation et à la compression du nerf tibial postérieur.
Symptômes : Reconnaître le syndrome du canal tarsien
Le syndrome du tunnel tarsien est caractérisé par une variété de symptômes qui résultent de la compression du nerf tibial postérieur à mesure qu’il traverse le tunnel tarsien, situé à l’intérieur de la cheville et du pied. Les symptômes peuvent être progressifs et varier en intensité, mais ils se manifestent généralement par des sensations douloureuses et inconfortables.
L’un des symptômes les plus courants est la douleur le long du nerf tibial postérieur, qui s’étend du bas de la jambe à la plante du pied. Cette douleur peut être ressentie comme une sensation de brûlure, de picotement ou de décharge électrique. Elle peut survenir de façon intermittente, souvent exacerbée par des activités qui impliquent une flexion ou une inversion du pied, comme la marche, la course ou même le simple fait de rester debout pendant de longues périodes.
Les individus atteints du syndrome du tunnel tarsien peuvent également éprouver une douleur lancinante ou une sensation de brûlure le long de la voûte plantaire, pouvant parfois irradier vers les orteils. Cette douleur peut être plus prononcée la nuit, perturbant le sommeil de la personne affectée.
Un autre symptôme fréquent est la sensation de gonflement ou de chaleur dans la cheville et le pied. Bien que le gonflement visible soit moins courant que dans d’autres affections, la personne peut percevoir une augmentation de la taille de son pied en raison de l’accumulation de fluides causée par l’inflammation.
Les symptômes du syndrome du tunnel tarsien incluent également une perte de sensation ou un engourdissement dans la plante du pied. Les individus peuvent ressentir des picotements ou des fourmillements, souvent concentrés dans la partie intérieure du pied. Ces sensations anormales peuvent s’étendre aux orteils, affectant la sensibilité générale de la région.
La faiblesse musculaire dans le pied et la cheville peut être un symptôme associé du syndrome du tunnel tarsien. Les muscles contrôlés par le nerf tibial postérieur peuvent être affectés, entraînant une diminution de la force et de la stabilité. Cela peut se manifester par une difficulté à marcher correctement ou à soulever les orteils.
Les symptômes du syndrome du tunnel tarsien peuvent s’aggraver progressivement avec le temps, surtout si la compression du nerf persiste sans traitement. Ils peuvent également fluctuer en fonction des activités quotidiennes et de la position du pied, par exemple, en s’aggravant pendant la marche et en diminuant au repos.
Il est important de noter que les symptômes du syndrome du tunnel tarsien peuvent être similaires à ceux d’autres affections du pied, tels que la fasciite plantaire ou la neuropathie périphérique. Par conséquent, un diagnostic précis nécessite une évaluation médicale approfondie, souvent complétée par des examens d’imagerie médicale tels que des radiographies ou des IRM.
- Douleur : La douleur est l’un des symptômes les plus fréquents. Elle est souvent décrite comme une douleur lancinante, brûlante ou picotante du côté intérieur de la cheville et du pied.
- Engourdissement et picotements : Les patients peuvent ressentir des sensations d’engourdissement, de picotements ou de fourmillements le long du nerf tibial postérieur, qui peut irradier vers la plante du pied.
- Faiblesse musculaire : Certains individus peuvent éprouver une faiblesse musculaire dans le pied, ce qui peut entraîner des difficultés à soulever les orteils ou à effectuer des mouvements du pied de manière normale.
- Douleur nocturne : Les symptômes, en particulier la douleur, peuvent être plus prononcés la nuit, perturbant le sommeil.
- Gonflement : Une légère enflure de la cheville peut parfois accompagner le syndrome du tunnel tarsien.
- Changement de la démarche : En raison de la douleur et de la faiblesse musculaire, les personnes atteintes peuvent modifier leur façon de marcher pour réduire la pression sur la zone affectée.
Méthodes de diagnostic
Les méthodes de diagnostic du syndrome du canal tarsien reposent principalement sur l’évaluation clinique et des examens complémentaires. Voici un aperçu des principales méthodes de diagnostic utilisées :
1. Examen clinique :
L’examen clinique est la première étape du diagnostic. Le médecin interroge le patient sur les symptômes ressentis, notamment les douleurs, les engourdissements, les picotements ou la sensation de brûlure dans la région de la cheville et du pied. Il recherche également la présence de signes cliniques caractéristiques, comme une douleur lors de la palpation du canal tarsien ou lors de la flexion plantaire du pied. Le test de Tinel, qui consiste à tapoter légèrement sur le nerf tibial pour provoquer des symptômes douloureux, est souvent utilisé. Une réponse positive (douleur irradiant vers le pied) peut indiquer une compression du nerf tibial dans le canal tarsien.
2. Échographie :
L’échographie permet d’évaluer les structures anatomiques du canal tarsien, notamment les tendons, les nerfs et les vaisseaux sanguins. Elle peut identifier des anomalies comme des ganglions, des kystes, ou des tendinopathies, qui pourraient exercer une pression sur le nerf tibial. Elle est non invasive, rapide et souvent utilisée en première ligne pour visualiser l’anatomie du pied et de la cheville.
3. Électromyographie (EMG) :
L’EMG est une technique courante dans le diagnostic des neuropathies compressives comme le syndrome du canal tarsien. Elle permet d’évaluer l’activité électrique des muscles et de détecter toute atteinte nerveuse. Cet examen est utile pour déterminer le degré de compression du nerf tibial et peut aider à distinguer une compression nerveuse au niveau du canal tarsien d’une atteinte plus proximale, comme une radiculopathie lombaire.
4. Imagerie par résonance magnétique (IRM) :
L’IRM est une méthode de choix pour visualiser les tissus mous autour du canal tarsien. Elle permet une évaluation approfondie des structures du pied et peut identifier des causes sous-jacentes de compression nerveuse, telles que des lésions des tendons, des varices ou des tumeurs. L’IRM est souvent utilisée si les autres examens non invasifs, comme l’échographie, ne sont pas concluants ou pour planifier une intervention chirurgicale.
5. Études de conduction nerveuse :
Ces tests permettent de mesurer la vitesse à laquelle les signaux électriques se déplacent le long des nerfs du pied. Une diminution de la vitesse de conduction nerveuse peut indiquer une compression ou un dysfonctionnement du nerf tibial. Ce type d’examen est souvent utilisé conjointement avec l’EMG pour confirmer le diagnostic.
6. Radiographies :
Bien que la radiographie ne permette pas de visualiser directement les nerfs, elle peut être utilisée pour exclure d’autres causes de douleurs et de dysfonctionnement du pied, telles que des fractures ou des anomalies osseuses. Les radiographies peuvent également montrer des signes indirects de compression, comme une déformation du canal tarsien.
Physiopathologie
La physiopathologie du syndrome du tunnel tarsien implique la compression du nerf tibial postérieur lorsqu’il passe à travers le tunnel tarsien, une structure anatomique située à l’intérieur de la cheville. Ce tunnel est formé par les os et les tissus mous qui entourent le nerf, et il permet au nerf de passer de la partie postérieure de la jambe vers la plante du pied.
Lorsqu’il y a compression du nerf tibial postérieur, plusieurs mécanismes pathologiques peuvent se produire. La pression excessive sur le nerf peut entraîner une inflammation, un gonflement et une irritation des tissus nerveux. Cela peut progressivement causer des symptômes tels que la douleur, les picotements, les engourdissements et la faiblesse dans la région du pied et de la cheville innervée par le nerf tibial postérieur.
Les facteurs qui contribuent à la physiopathologie du syndrome du tunnel tarsien peuvent inclure une variété de conditions telles que l’œdème (gonflement), la formation de kystes, la présence de tissus cicatriciels ou la dégénérescence des tendons environnants. La compression du nerf peut être exacerbée par des activités qui augmentent la pression à l’intérieur du tunnel tarsien, comme le port de chaussures inappropriées, la participation à des activités sportives intensives ou la présence d’anomalies anatomiques.
La physiopathologie sous-jacente guide souvent le choix des options de traitement, que ce soit par des approches conservatrices visant à réduire la pression sur le nerf ou, dans certains cas, par des interventions chirurgicales pour libérer la compression. Un diagnostic précis et une compréhension approfondie de la physiopathologie spécifique à chaque cas sont essentiels pour élaborer un plan de traitement efficace.
Diagnostique différentiel du syndrome du tunnel tarsien
- Fasciite plantaire : Une inflammation du fascia plantaire, le tissu conjonctif situé sous le pied, peut provoquer une douleur au talon et à la voûte plantaire.
- Syndrome du canal tarsien : Il s’agit d’une condition similaire au STT, mais avec compression du nerf tibial antérieur dans la région du médio-pied.
- Névrome de Morton : Un épaississement du nerf interdigital, généralement entre le troisième et le quatrième orteil, peut provoquer des douleurs, des picotements et des engourdissements.
- Arthrite : L’arthrite, en particulier l’arthrite rhumatoïde, peut affecter les articulations du pied et causer des douleurs et une raideur.
- Tendinite : L’inflammation des tendons autour de la cheville, en particulier du tendon d’Achille, peut provoquer des douleurs dans la région du talon et du mollet.
- Fracture de stress : Les fractures de stress peuvent survenir dans les os du pied et de la cheville, provoquant une douleur qui peut être similaire à celle du STT.
- Compression nerveuse lombaire : Les problèmes au niveau de la colonne lombaire peuvent parfois se manifester par des symptômes dans le pied.
- Infections : Les infections locales, telles que l’abcès ou l’infection du pied, peuvent provoquer des douleurs et un gonflement
Traitements conservateurs et chirurgicaux
- Traitements conservateurs
Les traitements conservateurs sont privilégiés dans les stades précoces du syndrome du canal tarsien ou lorsque les symptômes sont modérés. Ils incluent :
a. Repos et modification des activités
La première mesure consiste à réduire les activités qui exacerbent les symptômes, comme la marche prolongée ou le port de chaussures inadéquates. Le repos permet de diminuer l’inflammation autour du nerf tibial.
b. Port d’orthèses
Les orthèses plantaires sont souvent utilisées pour corriger des déséquilibres biomécaniques comme les pieds plats, qui peuvent contribuer à la compression du nerf. Ces dispositifs sur mesure redistribuent la pression sur le pied, réduisant ainsi l’irritation du nerf.
c. Médicaments
Les anti-inflammatoires non stéroïdiens (AINS) sont couramment prescrits pour réduire l’inflammation et la douleur associées au syndrome du canal tarsien. Dans certains cas, des injections de corticostéroïdes peuvent être administrées directement dans le canal tarsien pour réduire l’inflammation locale et soulager la pression sur le nerf.
d. Ostéopathie
L’ostéopathie joue un rôle complémentaire dans la gestion du syndrome du canal tarsien. Un ostéopathe peut travailler sur la mobilité articulaire, la relaxation des tissus mous et l’amélioration de la circulation dans la région du pied et de la cheville. Les techniques manuelles utilisées en ostéopathie, telles que les mobilisations articulaires douces et le relâchement myofascial, peuvent soulager les tensions dans le canal tarsien et améliorer la fonction du nerf tibial. De plus, l’ostéopathe peut corriger des dysfonctionnements posturaux ou des déséquilibres structurels, contribuant ainsi à une approche globale de la guérison.
- Traitements chirurgicaux
Lorsque les traitements conservateurs échouent à soulager les symptômes ou si la compression du nerf est sévère, une intervention chirurgicale peut être envisagée.
a. Libération du canal tarsien
L’opération la plus courante est la libération du canal tarsien. Elle consiste à décompresser le nerf tibial en incisant le ligament qui forme le toit du canal tarsien. Cela permet de libérer le nerf et de diminuer la pression exercée sur celui-ci. L’intervention est généralement réalisée en ambulatoire sous anesthésie locale ou générale.
b. Résection de masses compressives
Si une masse, comme un kyste ou un ganglion, est identifiée comme la cause de la compression nerveuse, elle peut être retirée lors de la chirurgie pour soulager la pression sur le nerf tibial. Ce type de chirurgie est plus complexe, mais elle est parfois nécessaire lorsque les examens d’imagerie montrent des lésions dans le canal tarsien.
c. Post-opératoire et rééducation
Après une chirurgie, une période de repos et de rééducation est essentielle pour garantir une guérison complète. Des exercices de rééducation sont prescrits pour restaurer la force, la souplesse et la fonction du pied. Le suivi post-opératoire inclut également des soins pour minimiser les risques de cicatrices et d’adhérences, qui pourraient à nouveau comprimer le nerf.
Rééducation et gestion à long terme
La rééducation et la gestion à long terme du syndrome du canal tarsien sont des étapes essentielles pour optimiser la récupération et prévenir les récidives. Une fois le diagnostic posé et un traitement, qu’il soit conservateur ou chirurgical, entrepris, il est crucial de mettre en place une rééducation appropriée pour favoriser la guérison.
1. Objectifs de la rééducation
L’objectif principal de la rééducation est de restaurer la mobilité, de réduire la douleur et de prévenir de nouvelles compressions du nerf tibial. Elle vise aussi à corriger les déséquilibres musculaires et à améliorer la force et la flexibilité des structures autour du canal tarsien.
2. Exercices d’étirement et de renforcement
Les exercices d’étirement sont essentiels pour maintenir la souplesse des muscles et des tendons entourant la cheville et le pied. Un physiothérapeute peut prescrire des exercices spécifiques d’étirement du mollet et du tendon d’Achille, qui peuvent réduire la pression sur le canal tarsien. Des exercices de renforcement sont également nécessaires pour stabiliser la cheville et renforcer les muscles du pied, contribuant ainsi à un meilleur soutien de la voûte plantaire.
3. Mobilisation et thérapie manuelle
Les techniques de mobilisation articulaire et de thérapie manuelle peuvent être utilisées pour améliorer la mobilité de la cheville et des tissus mous environnants. Ces méthodes sont particulièrement utiles pour réduire les adhérences cicatricielles après une chirurgie ou pour libérer les structures comprimées dans le canal tarsien.
4. Orthèses et supports plantaires
Le port d’orthèses plantaires est souvent recommandé pour les patients souffrant du syndrome du canal tarsien, notamment si une mauvaise posture du pied, comme un pied plat ou une hyperpronation, est à l’origine de la compression nerveuse. Les orthèses sur mesure aident à corriger ces déséquilibres et à soulager la pression exercée sur le nerf tibial. Elles peuvent être utilisées dans le cadre de la gestion à long terme, même après la fin de la phase active de rééducation.
5. Thérapies complémentaires
D’autres thérapies complémentaires peuvent être intégrées à la rééducation, telles que l’électrothérapie, l’ultrasonothérapie ou la thérapie par ondes de choc. Ces techniques peuvent aider à réduire l’inflammation, améliorer la circulation sanguine et favoriser la guérison des tissus.
6. Gestion de la douleur
La gestion de la douleur joue un rôle central dans la rééducation. Outre les thérapies physiques, des méthodes comme l’application de glace ou de chaleur peuvent être utilisées pour soulager l’inconfort. L’utilisation d’analgésiques, comme les anti-inflammatoires non stéroïdiens (AINS), peut aussi être envisagée en complément.
7. Prévention des récidives
La gestion à long terme repose également sur la prévention des récidives. Des modifications des habitudes de vie, telles que la réduction des activités aggravantes, l’adoption de chaussures adaptées et le maintien d’une routine d’exercices d’étirement et de renforcement, sont essentielles. Il est également important d’éviter la surcharge sur les articulations du pied et de surveiller les facteurs de risque comme l’obésité ou des anomalies anatomiques.
Conclusion
La rééducation et la gestion à long terme du syndrome du canal tarsien nécessitent une approche multidimensionnelle, combinant exercices, thérapies manuelles et modifications des habitudes de vie pour restaurer la fonction du pied et éviter toute rechute. Une prise en charge personnalisée et progressive est essentielle pour maximiser les chances de récupération complète.
FAQ sur le syndrome du canal tarsien
1. Qu’est-ce que le syndrome du canal tarsien ?
Le syndrome du canal tarsien est une neuropathie de compression où le nerf tibial, situé derrière la cheville, est comprimé à l’intérieur du canal tarsien, provoquant douleur, engourdissement et picotements dans le pied.
2. Quels sont les symptômes typiques ?
Les principaux symptômes incluent des douleurs, des sensations de brûlure, des engourdissements ou des picotements au niveau de la cheville, du talon et de la plante du pied. Ces sensations peuvent s’aggraver en marchant ou en restant debout.
3. Quelles sont les causes du syndrome ?
Les causes peuvent inclure des blessures à la cheville, des pieds plats, des kystes, des tendinites, des varices ou des fractures. Tout facteur augmentant la pression dans le canal tarsien peut conduire à ce syndrome.
4. Comment est diagnostiqué le syndrome du canal tarsien ?
Le diagnostic repose sur l’examen clinique, notamment le test de Tinel, et des examens d’imagerie comme l’IRM ou l’échographie pour visualiser le canal tarsien et identifier les causes sous-jacentes de la compression nerveuse. Des tests électromyographiques peuvent également évaluer la fonction nerveuse.
5. Quels sont les traitements conservateurs disponibles ?
Les traitements conservateurs incluent le repos, la modification des activités, les orthèses plantaires pour corriger les anomalies biomécaniques, la physiothérapie pour renforcer les muscles de la cheville et les anti-inflammatoires pour réduire l’inflammation. L’ostéopathie peut aussi être utilisée pour améliorer la mobilité et réduire la pression nerveuse.
6. Quand une intervention chirurgicale est-elle nécessaire ?
La chirurgie est envisagée lorsque les traitements conservateurs échouent à soulager les symptômes après plusieurs mois ou en cas de compression sévère. La libération du canal tarsien, une procédure où le ligament compressant le nerf est sectionné, est l’intervention chirurgicale la plus courante.
7. Quel est le rôle de l’ostéopathie dans le traitement du syndrome ?
L’ostéopathie intervient en complément des traitements traditionnels en travaillant sur la mobilité des articulations, le relâchement des tissus mous et l’amélioration de la circulation. Elle peut aider à soulager les tensions autour du canal tarsien et à rééquilibrer les structures posturales.
8. Combien de temps dure la rééducation après une chirurgie ?
La rééducation après une libération du canal tarsien prend généralement plusieurs semaines à quelques mois. Des exercices spécifiques sont prescrits pour restaurer la force et la mobilité, et éviter les adhérences qui pourraient comprimer à nouveau le nerf.
9. Peut-on prévenir le syndrome du canal tarsien ?
La prévention passe par l’adoption de chaussures adéquates, le maintien d’un poids santé, et l’évitement des activités qui sollicitent excessivement les pieds et les chevilles. Les exercices réguliers pour renforcer les muscles de la cheville et du pied peuvent également aider à réduire le risque de compression nerveuse.
10. Le syndrome du canal tarsien peut-il revenir après traitement ?
Oui, il existe un risque de récidive, notamment si les facteurs sous-jacents, comme les déséquilibres biomécaniques ou les pathologies préexistantes, ne sont pas corrigés. Le suivi régulier et la gestion des facteurs de risque sont essentiels pour éviter une nouvelle compression du nerf.
Conclusion
En conclusion, le syndrome du tunnel tarsien représente une neuropathie du nerf tibial postérieur due à la compression des structures dans le tunnel tarsien. Bien que moins fréquent que le syndrome du canal carpien, il peut entraîner des symptômes douloureux et inconfortables dans la région de la cheville et du pied.
Le diagnostic précoce et une approche de traitement adaptée sont essentiels pour gérer efficacement le syndrome du tunnel tarsien. Les options de traitement conservateur, telles que le repos, l’utilisation de chaussures appropriées et des orthèses, peuvent souvent soulager les symptômes. Cependant, dans certains cas, une intervention chirurgicale peut être envisagée pour libérer la compression nerveuse.
Il est crucial pour les individus présentant des symptômes de consulter un professionnel de la santé pour obtenir un diagnostic précis et élaborer un plan de traitement personnalisé. En prenant des mesures appropriées, il est possible d’améliorer la qualité de vie et de prévenir la progression des symptômes liés au syndrome du tunnel tarsien.
Références
- Calvo-Lobo C, Painceira-Villar R, López-López D, García-Paz V, Becerro-de-Bengoa-Vallejo R, Losa-Iglesias ME, Palomo-López P. Tarsal Tunnel Mechanosensitivity Is Increased in Patients with Asthma: A Case-Control Study. J Clin Med. 2018 Dec 12;7(12) [PMC free article] [PubMed]2.
- Stødle AH, Molund M, Nilsen F, Hellund JC, Hvaal K. Tibial Nerve Palsy After Lateralizing Calcaneal Osteotomy. Foot Ankle Spec. 2019 Oct;12(5):426-431. [PubMed]3.
- Zuckerman SL, Kerr ZY, Pierpoint L, Kirby P, Than KD, Wilson TJ. An 11-year analysis of peripheral nerve injuries in high school sports. Phys Sportsmed. 2019 May;47(2):167-173. [PubMed]4.
- Rinkel WD, Castro Cabezas M, van Neck JW, Birnie E, Hovius SER, Coert JH. Validity of the Tinel Sign and Prevalence of Tibial Nerve Entrapment at the Tarsal Tunnel in Both Diabetic and Nondiabetic Subjects: A Cross-Sectional Study. Plast Reconstr Surg. 2018 Nov;142(5):1258-1266. [PubMed]5.
- Hong CH, Lee YK, Won SH, Lee DW, Moon SI, Kim WJ. Tarsal tunnel syndrome caused by an uncommon ossicle of the talus: A case report. Medicine (Baltimore). 2018 Jun;97(25):e11008. [PMC free article] [PubMed]6.
- Komagamine J. Bilateral Tarsal Tunnel Syndrome. Am J Med. 2018 Jul;131(7):e319. [PubMed]7.
- Schuh A, Handschu R, Eibl T, Janka M, Hönle W. [Tarsal tunnel syndrome]. MMW Fortschr Med. 2018 Apr;160(6):58-59. [PubMed]