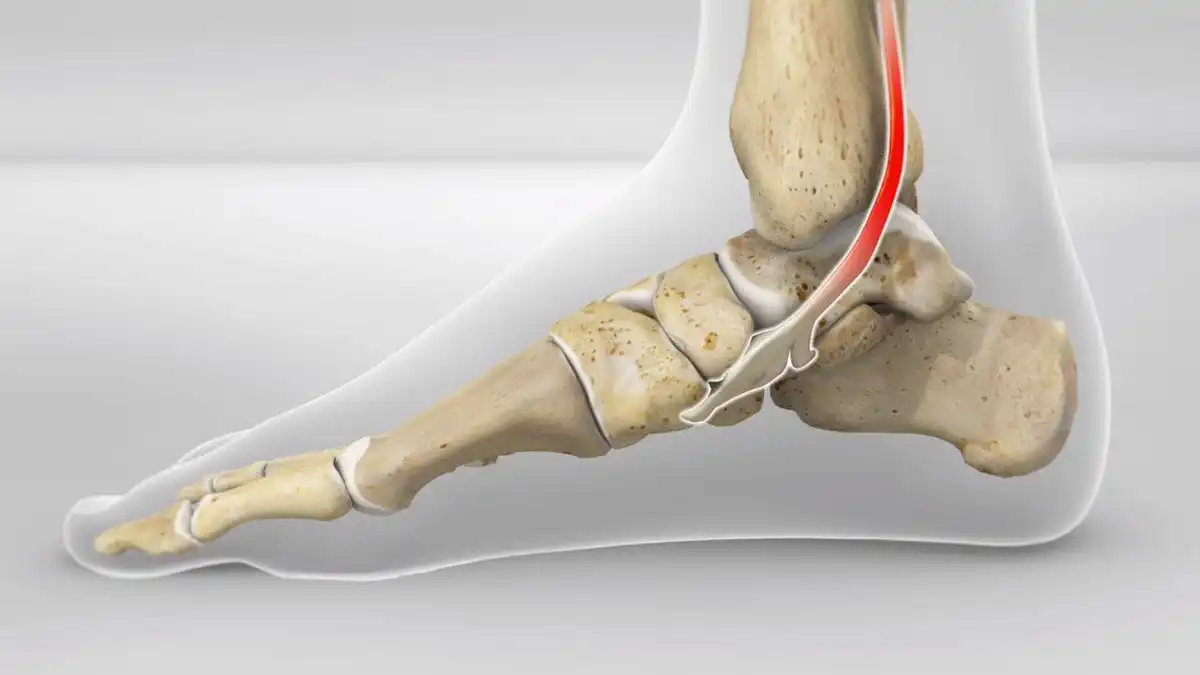
La dysfonction du tendon tibial postérieur est une inflammation (tendinite) qui dégénère (tendinose) pour conduire à des microdéchirures du tendon tibial postérieur. La fonction du tibial postérieur est de soutenir l’arche plantaire. Une insuffisance de celui-ci causera le pied de s’aplatir (pronation).
Synonyme: Pied plat acquis, insuffisance du tendon tibial postérieur, rupture du tendon du tibia postérieur
Introduction
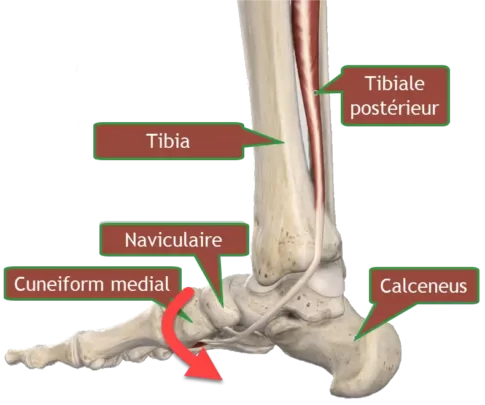
Le tibial postérieur joue un rôle essentiel en agissant comme le principal stabilisateur dynamique de l’arc longitudinal médial et en assumant le rôle majeur d’inverseur du pied médial. Cette fonction cruciale contribue à maintenir l’intégrité de l’arc longitudinal médial, assurant la stabilité et la rigidité de la structure du pied médial. En parallèle, la contraction du tibial postérieur élève l’arc longitudinal médial, créant ainsi une plateforme solide et favorisant l’efficacité du gastrocnémien au cours du cycle de marche.
Il est important de souligner que la dégradation du tendon tibial postérieur n’exige pas nécessairement une rupture totale pour entraîner un affaissement du pied. Même des dommages mineurs peuvent compromettre sa capacité de soutien. En raison de sa courte longueur, le tendon est particulièrement vulnérable aux dommages, et des altérations mineures peuvent déjà perturber son efficacité.
La cause prédominante de cette détérioration est souvent la tendinose, résultant de microtraumatismes répétés. Au fil du temps, ces microtraumatismes entraînent une dégénérescence du tendon, remplaçant progressivement le tissu fonctionnel par du tissu fibreux inefficace. Cette dégradation peut se produire dans une zone d’hypovascularisation, typiquement dans la région de la malléole médiale.
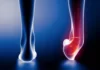
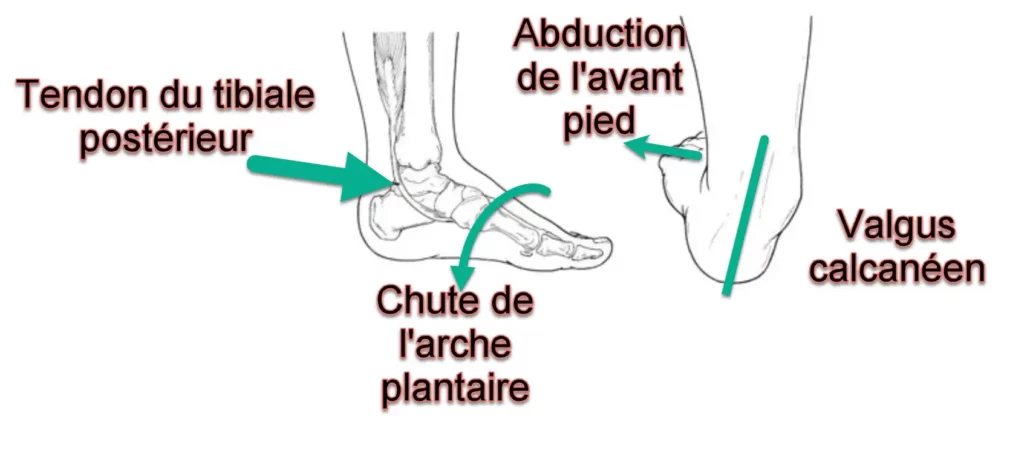
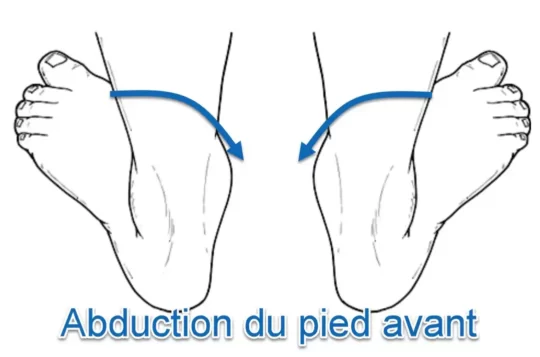
Lorsque le tendon tibial postérieur perd sa capacité fonctionnelle, l’arc longitudinal médial du pied s’effondre. Ce phénomène induit une rotation interne relative du tibia et du talus, accompagnée d’une éversion de l’articulation sous-talienne. En conséquence, le talon s’aligne en valgus, tandis que survient une abduction au niveau de l’articulation talo-naviculaire.
Le désalignement en varus du talon entraîne un déplacement latéral de l’axe normal du tendon d’Achille. Au fil du temps, ce déplacement peut conduire à une contracture du tendon d’Achille. À mesure que la déformation progresse, le péroné distal entre en contact avec le calcanéum latéral, générant ainsi une douleur latérale au niveau de l’arrière-pied.
Les conséquences de ces altérations anatomiques vont au-delà de la simple déformation du pied. L’impact se fait sentir à travers le membre inférieur, affectant l’alignement du tibia, du talus et de l’articulation sous-talienne. Cette série de changements peut entraîner des déséquilibres biomécaniques, des douleurs articulaires et des problèmes de stabilité lors de la marche.
Le diagnostic précoce de la tendinose du tendon tibial postérieur est essentiel pour une prise en charge efficace. Les options de traitement peuvent inclure l’ostéopathie visant à renforcer les muscles du pied et de la cheville, des orthèses pour soutenir l’arche médiale et, dans certains cas, des interventions chirurgicales pour réparer le tendon endommagé.
Les Causes de la dysfonction du tendon tibial postérieur
| Inflammatoire | Polyarthrite rhumatoïde inflammatoire |
| Mécanique | Atteinte de la tendinopathie Déficience fonctionnelle Anomalie de l’articulation talo-crurale Tension/traction des tissus mous Pied plat préexistant Pronation fonctionnelle excessive |
| Métabolique | Augmentation du cholestérol Ménopause |
| Autres | Infection Vieillissement |
| Causes non spécifiques | Grossesse Atteinte microvasculaire Déficience macrovasculaire |
| Facteurs non spécifiques augmentant le risque de développer une pathologie chronique | Augmentation de l’indice de masse corporelle Fumeur Exposition localisée aux stéroïdes Utilisation à long terme de médicaments Diabète Hypertension Traumatisme/chirurgie de l’arrière-pied antérieur |
Chockalingam, 2009
La Chute de l’arche plantaire : Étapes et Implications
La chute de l’arche plantaire, également connue sous le nom de « pied plat » ou « affaissement de l’arche médiale », peut se produire progressivement au fil du temps. Les étapes de la chute de l’arche plantaire peuvent varier d’une personne à l’autre, et la gravité de la condition dépend de divers facteurs, y compris la génétique, les activités physiques, et les conditions médicales préexistantes. Voici une description générale des étapes possibles de la chute de l’arche plantaire :
- Pied avec une arche normale : Au départ, le pied présente une arche normale, avec une courbure légèrement élevée à la partie interne du pied, connue sous le nom d’arche médiale. Cette structure assure une distribution équilibrée du poids du corps pendant la marche.
- Pied plat souple (étape précoce) : Dans les premières étapes, la personne peut développer ce qu’on appelle un « pied plat souple ». L’arche médiale peut s’affaisser temporairement lors de la mise en charge, mais elle reprend généralement sa forme normale en position non portante.
- Pied plat modéré (étape intermédiaire) : Avec la progression de la condition, l’affaissement de l’arche médiale devient plus prononcé, même en position non portante. Cela peut être associé à une fatigue accrue du pied pendant la marche ou des activités physiques.
- Pied plat sévère (étape avancée) : À un stade avancé, le pied plat peut devenir plus évident, avec une diminution significative de la hauteur de l’arche médiale. La stabilité du pied peut être compromise, entraînant des changements dans la démarche et des douleurs associées.
- Déformation structurale (stade avancé) : Dans certains cas graves, la chute de l’arche plantaire peut être accompagnée d’une déformation structurale du pied, comme une rotation interne du talus ou une pronation excessive.
- Dysfonction du tendon tibial postérieur : La chute de l’arche plantaire peut souvent être associée à une dysfonction du tendon tibial postérieur. Ce tendon, responsable du soutien de l’arche médiale, peut s’affaiblir ou se dégrader, contribuant ainsi à la déformation du pied.
Il est important de noter que la progression de la chute de l’arche plantaire peut être influencée par divers facteurs tels que l’âge, l’activité physique, les conditions médicales sous-jacentes et les chaussures portées. La prise en charge précoce, y compris des exercices de renforcement musculaire, le port d’orthèses et, dans certains cas, la physiothérapie, peut aider à atténuer les symptômes et à ralentir la progression de la condition.
Symptômes de la dysfonction du tendon tibial postérieur
La dysfonction du tendon tibial postérieur peut se manifester par divers symptômes, qui peuvent varier en intensité en fonction du stade de la condition. Voici quelques symptômes fréquemment associés à la dysfonction du tendon tibial postérieur :
- Douleur le long de la face interne du pied et de la cheville : La douleur est souvent ressentie le long de la face interne du pied et de la cheville, en particulier près de la malléole médiale.
- Douleur à l’arche médiale du pied : Une douleur et une sensibilité peuvent se développer au niveau de l’arche médiale du pied, en particulier lors de la marche ou de la mise en charge.
- Affaissement de l’arche médiale : Une diminution de la hauteur de l’arche médiale du pied peut être observée visuellement, ce qui peut être un signe de dysfonction du tendon tibial postérieur.
- Fatigue et faiblesse du pied : Les patients peuvent ressentir une fatigue accrue du pied, surtout lors d’activités nécessitant un soutien important du tendon tibial postérieur.
- Gonflement et rougeur : Dans les cas plus avancés, un gonflement et une rougeur peuvent se développer le long du tendon tibial postérieur.
- Difficulté à effectuer une élévation sur la pointe des pieds : Les individus atteints peuvent éprouver des difficultés à effectuer une élévation sur la pointe des pieds en raison de la faiblesse du tendon.
- Douleur lors de la flexion ou l’inversion du pied : Certains mouvements spécifiques, tels que la flexion ou l’inversion du pied, peuvent déclencher une douleur caractéristique.
- Difficulté à marcher sur des surfaces inégales : La stabilité du pied peut être compromise, rendant difficile la marche sur des surfaces inégales.
- Instabilité de la cheville : Une diminution de la fonction du tendon tibial postérieur peut entraîner une instabilité de la cheville, augmentant le risque de blessures liées à la stabilité.
- Déplacement du talon en valgus : Avec la dégradation du tendon, le talon peut se déplacer vers l’intérieur, provoquant une déviation en valgus.
Autres
- Perte d’alignement du pied : L’arc longitudinal médial du pied peut perdre son support, entraînant une perte d’alignement du pied pendant la marche.
- Limitation de la mobilité du pied : Certains individus peuvent ressentir une limitation de la mobilité du pied, en particulier lors de la flexion ou de l’inversion.
- Inflammation du tendon (tendinite) : Une inflammation du tendon tibial postérieur, appelée tendinite, peut provoquer une douleur accrue et un gonflement dans la région touchée.
- Boiterie : En raison de la douleur et de la limitation de la fonction, une boiterie peut se développer pendant la marche.
- Altérations biomécaniques du membre inférieur : Les changements dans la structure du pied peuvent entraîner des altérations biomécaniques du membre inférieur, affectant la façon dont une personne marche et se déplace.
- Douleur irradiante : La douleur provenant de la dysfonction du tendon tibial postérieur peut parfois irradier vers d’autres parties du pied, de la cheville ou même du mollet.
- Difficultés dans les activités quotidiennes : Les symptômes de la dysfonction du tendon tibial postérieur peuvent rendre difficile l’accomplissement d’activités quotidiennes telles que la marche prolongée, la montée d’escaliers, ou le port de chaussures inappropriées.
- Déformation progressive du pied : Avec la progression de la condition, une déformation progressive du pied peut se manifester, affectant l’apparence physique et la fonction du pied.
- Impact sur la qualité de vie : La douleur constante et les limitations fonctionnelles peuvent avoir un impact significatif sur la qualité de vie globale, affectant la capacité à participer à des activités sociales et récréatives.
- Changements posturaux : Les altérations dans la biomécanique du pied peuvent entraîner des changements posturaux compensatoires, pouvant affecter d’autres parties du corps, comme les genoux, les hanches, et le bas du dos.
- Répercussions psychologiques : La douleur chronique et les limitations physiques peuvent entraîner des répercussions psychologiques telles que le stress, l’anxiété et la dépression.
- Augmentation du risque de blessures secondaires : Une dysfonction du tendon tibial postérieur non traitée peut augmenter le risque de développer d’autres problèmes de pied, tels que l’hallux valgus (oignon) ou la tendinite d’Achille.
- Difficultés à maintenir une activité physique régulière : Les symptômes peuvent rendre difficile la participation à des activités physiques régulières, contribuant potentiellement à un mode de vie moins actif.
- Développement de callosités ou cors : Les changements dans la répartition du poids et la pression sur le pied peuvent conduire au développement de callosités ou de cors, en particulier dans les zones sujettes à un frottement accru.
- Changements dans la démarche : Les individus atteints peuvent adopter une démarche altérée pour compenser la perte de stabilité, ce qui peut entraîner une surcharge d’autres parties du pied ou des membres inférieurs.
- Inconfort ou douleur lors de la station debout prolongée : La station debout prolongée peut devenir inconfortable et douloureuse, affectant la capacité à rester debout pendant de longues périodes.
- Difficultés à trouver des chaussures adaptées : En raison des modifications anatomiques du pied, il peut devenir difficile de trouver des chaussures confortables et adaptées.
- Réduction de l’activité physique : Les symptômes peuvent conduire à une réduction de l’activité physique globale, ce qui peut contribuer à d’autres problèmes de santé liés à la sédentarité.
- Problèmes d’équilibre : La perte de stabilité due à la dysfonction du tendon tibial postérieur peut entraîner des problèmes d’équilibre, augmentant le risque de chutes.
- Altération de la proprioception : La proprioception, la capacité du corps à percevoir sa position dans l’espace, peut être altérée, ce qui peut affecter la coordination motrice.
- Besoin fréquent de repos du pied : Les personnes atteintes peuvent ressentir le besoin de prendre fréquemment des pauses ou de reposer leur pied pour soulager la douleur.
- Adaptations dans les activités quotidiennes : Des adaptations peuvent être nécessaires dans les activités quotidiennes, telles que la façon de monter et descendre des escaliers ou de participer à des activités sportives.
- Impact sur la vie sociale et professionnelle : Les limitations fonctionnelles peuvent avoir un impact sur la participation aux activités sociales et professionnelles, entraînant parfois des ajustements dans le mode de vie.
Facteurs Associés et Autres Considérations
La dysfonction du tendon tibial postérieur (DTTP) est une condition complexe influencée par divers facteurs associés et d’autres considérations qui peuvent affecter son développement, sa progression et sa prise en charge. Comprendre ces facteurs et considérations est crucial pour une évaluation complète et un traitement efficace de la DTTP.
Un facteur majeur associé à la DTTP est la pronation excessive du pied, souvent observée chez les personnes ayant un pied plat ou une faiblesse des muscles stabilisateurs de la voûte plantaire. La pronation excessive entraîne une surcharge du tendon tibial postérieur, augmentant le risque de dysfonctionnement et de dégénérescence. De même, les déséquilibres musculaires dans le complexe du pied et de la cheville, tels que la faiblesse des muscles intrinsèques du pied ou la raideur des muscles du mollet, peuvent contribuer à la survenue de la DTTP en perturbant la mécanique normale du pied et de la cheville.
Des facteurs biomécaniques, tels que les anomalies de l’alignement du membre inférieur ou du pied, peuvent également jouer un rôle dans le développement de la DTTP. Par exemple, une hyperpronation ou une rotation interne excessive du tibia peut entraîner une contrainte accrue sur le tendon tibial postérieur et favoriser son dysfonctionnement. De même, les anomalies anatomiques du pied, telles que les pieds plats ou les pieds creux, peuvent affecter la répartition des charges sur le pied et augmenter le stress sur le tendon tibial postérieur.
Les facteurs liés à l’activité physique et au mode de vie peuvent également influencer la survenue de la DTTP. Les activités à impact élevé, telles que la course à pied ou les sports de saut, peuvent exercer une contrainte excessive sur le tendon tibial postérieur, favorisant son inflammation et sa dégénérescence. De même, les changements soudains dans l’intensité ou la durée des activités physiques peuvent augmenter le risque de blessure au tendon tibial postérieur chez les personnes non préparées ou insuffisamment conditionnées.
En plus des facteurs physiques, des facteurs systémiques et médicaux peuvent également être associés à la DTTP. Par exemple, certaines conditions médicales telles que le diabète, l’obésité, l’arthrite inflammatoire ou les troubles endocriniens peuvent augmenter le risque de développer une DTTP en altérant la santé des tissus conjonctifs ou en perturbant la circulation sanguine vers le tendon tibial postérieur. De même, les médicaments tels que les corticostéroïdes ou les fluoroquinolones peuvent augmenter le risque de tendinopathie en affaiblissant les tissus conjonctifs et en inhibant la réparation des tissus.
Outre ces facteurs associés, plusieurs autres considérations doivent être prises en compte lors de l’évaluation et de la gestion de la DTTP. Il est essentiel d’évaluer attentivement l’histoire clinique du patient, y compris les antécédents de blessures, les symptômes antérieurs et les habitudes d’activité physique. Un examen physique approfondi, y compris l’évaluation de la biomécanique du pied et de la cheville, peut aider à identifier les facteurs contributifs et à guider le plan de traitement. De plus, des évaluations complémentaires telles que l’imagerie diagnostique par ultrasons ou l’imagerie par résonance magnétique (IRM) peuvent être nécessaires pour évaluer l’étendue des lésions tissulaires et guider la prise de décision clinique.
Physiopathologie de la dysfonction du tendon tibial postérieur
La physiopathologie de la dysfonction du tendon tibial postérieur (TTP) implique une série de processus pathologiques qui conduisent à des altérations fonctionnelles du tendon. Voici une explication détaillée de la physiopathologie associée à cette condition :
- Inflammation et Microtraumatismes :
- La dysfonction du tendon tibial postérieur souvent commence par des microtraumatismes répétitifs ou une surutilisation du tendon. Ces contraintes excessives peuvent provoquer une inflammation dans le tendon.
- Dégradation Structurale :
- L’inflammation prolongée peut entraîner une dégradation des structures du tendon, y compris des changements dégénératifs au niveau des fibres collagènes et de la matrice extracellulaire.
- Affaiblissement du Tendon :
- La dégradation des fibres collagènes peut affaiblir le tendon, compromettant ainsi sa capacité à supporter efficacement les charges exercées pendant la marche et d’autres activités.
- Altérations Vasculaires :
- L’inflammation et la dégénérescence du tendon peuvent affecter la vascularisation locale, réduisant ainsi l’apport sanguin nécessaire à la régénération et à la guérison du tendon.
- Changements Anatomiques :
- Les processus pathologiques peuvent entraîner des changements anatomiques dans le tendon, y compris des épaississements, des adhérences ou des irrégularités de la surface.
- Instabilité Tendineuse :
- L’affaiblissement structural peut entraîner une instabilité tendineuse, compromettant la capacité du tendon à maintenir la position normale du pied et de la cheville.
- Implication des Structures Environnantes :
- La dysfonction du tendon tibial postérieur peut affecter d’autres structures environnantes, telles que les ligaments et les articulations, contribuant à la symptomatologie globale.
- Réponse Défensive du Corps :
- En réponse à la blessure, le corps peut initier des processus de réparation, mais ceux-ci peuvent souvent être insuffisants pour restaurer complètement la fonction normale du tendon.
- Cycle de Détérioration Continue :
- Un cycle de détérioration continue peut s’établir, où l’inflammation chronique, la dégénérescence progressive et l’affaiblissement structurel se perpétuent, entraînant une dysfonction persistante du tendon.
Examens et Évaluation Diagnostique
- Existe-t-il une déformation du genou en valgus (genu valgum) du côté symptomatique ? (Cela peut précipiter ou exacerber le dysfonctionnement du tendon du tibial postérieur, surtout s’il est chronique.)
- Y a-t-il une sensibilité et une enflure surtout le long du trajet terminal du tendon, généralement entre la malléole médiale et l’insertion naviculaire ou, moins fréquemment, dans la face postérieure de la malléole médiale ?
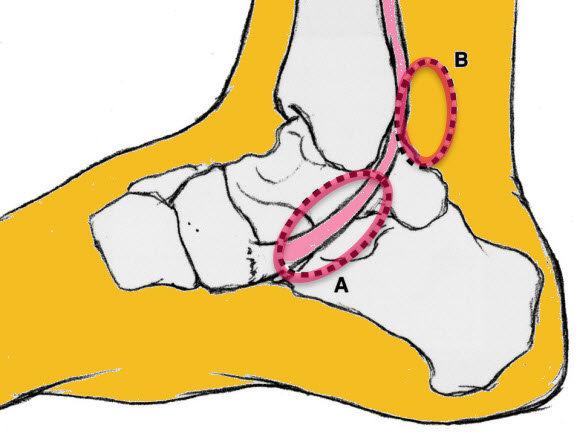
- Y a-t-il une sensibilité dans la zone d’insertion du tendon du tibial antérieur
- En regardant le patient porteur de poids par derrière, y a-t-il une augmentation de l’abduction ou de la pronation de l’avant-pied, signe d’un trop grand nombre d’orteils?
- Le tendon d’Achille est-il contracté ?
Diagnostic de la dysfonction du tendon tibial postérieur
Le diagnostic de la dysfonction du tendon tibial postérieur est essentiel pour la gestion appropriée de cette condition souvent débilitante. Cette affection, également connue sous le nom de syndrome du tendon tibial postérieur, se caractérise par une altération de la fonction du tendon tibial postérieur, ce qui peut entraîner une douleur et une instabilité dans la région du pied et de la cheville. Pour parvenir à un diagnostic précis, plusieurs étapes et examens sont nécessaires.
Tout d’abord, une anamnèse détaillée est cruciale. Le praticien doit interroger le patient sur ses antécédents médicaux, ses symptômes actuels, la durée de la douleur et les éventuels traumatismes antérieurs. Des informations sur les activités physiques du patient, son niveau de mobilité et son occupation peuvent également être pertinentes pour évaluer les facteurs de risque et les contraintes subies par le tendon.
Ensuite, un examen clinique approfondi est effectué. Cela implique généralement une évaluation de la posture, de la marche et de la palpation de la région du tendon tibial postérieur. Le praticien recherche des signes d’inflammation, de gonflement, de déformation ou de douleur à la palpation. Des tests fonctionnels spécifiques, tels que le test de résistance isométrique du muscle tibial postérieur ou des tests de flexion plantaire et d’inversion du pied, peuvent être réalisés pour évaluer la force et la stabilité du tendon.
Des examens complémentaires tels que des radiographies, des échographies et des IRM peuvent être nécessaires pour confirmer le diagnostic et évaluer l’étendue de la lésion du tendon. Les radiographies peuvent aider à exclure d’autres affections telles que des fractures ou des arthrites, tandis que l’échographie et l’IRM fournissent des images détaillées des tissus mous, y compris le tendon tibial postérieur lui-même.
La gravité de la dysfonction du tendon tibial postérieur peut être classée en plusieurs stades en fonction des résultats de ces examens. Le stade I se caractérise par une inflammation et un œdème du tendon sans déformation anatomique significative. Le stade II implique une déformation partielle du tendon et peut être associé à des douleurs chroniques et à une instabilité. Enfin, le stade III se caractérise par une déformation complète du tendon, une perte de fonction et éventuellement un affaissement de l’arche du pied.
Outre l’évaluation de la dysfonction du tendon tibial postérieur, il est également important de rechercher d’autres anomalies ou affections associées qui pourraient contribuer aux symptômes du patient. Cela peut inclure des troubles de l’alignement du pied et de la cheville tels que le valgus postérieur ou le pied plat, ainsi que des pathologies neurologiques ou rhumatologiques sous-jacentes.
Le diagnostic de la dysfonction du tendon tibial postérieur est généralement réalisé par un professionnel de la santé, comme un orthopédiste, un podiatre ou un médecin spécialisé dans les pieds et les chevilles. Le processus de diagnostic peut impliquer plusieurs étapes, y compris :
- Anamnèse et examen physique : Le professionnel de la santé recueillera des antécédents médicaux détaillés, en portant une attention particulière aux symptômes ressentis. Un examen physique sera également effectué pour évaluer la stabilité de la voûte plantaire, la mobilité de la cheville et la force du tendon tibial postérieur.
- Examens d’imagerie : Des examens d’imagerie, tels que des radiographies, des échographies ou des IRM, peuvent être réalisés pour visualiser le tendon, évaluer son état et exclure d’autres problèmes potentiels.
- Analyse de la démarche : L’analyse de la démarche peut être effectuée pour évaluer la façon dont une personne marche et si cela contribue aux symptômes de la dysfonction du tendon tibial postérieur.
- Tests fonctionnels : Certains tests fonctionnels, tels que le test de force du tendon tibial postérieur ou des tests spécifiques pour évaluer la stabilité de la cheville, peuvent être réalisés.
- Évaluation de la douleur : Le professionnel de la santé peut discuter en détail de la nature de la douleur, de sa localisation et de son intensité avec le patient.
Approches de Traitement et Gestion
La dysfonction du tendon tibial postérieur (TTP) est une condition dans laquelle le tendon tibial postérieur, situé à l’arrière de la cheville, devient affaibli, enflammé ou endommagé. Cette condition peut entraîner une instabilité de la voûte plantaire et des problèmes de pied plat.
L’approche thérapeutique de la dysfonction du tendon tibial postérieur peut varier en fonction de la gravité des symptômes et de la progression de la maladie. Voici quelques options de traitement qui peuvent être envisagées :
- Repos et réduction de l’activité : Le repos est souvent recommandé pour permettre au tendon de guérir. Réduire les activités qui aggravent les symptômes, comme la marche prolongée ou la course, peut aider à prévenir une tension excessive sur le tendon.
- Orthèses et chaussures adaptées : Des orthèses personnalisées peuvent être prescrites pour soutenir la voûte plantaire et soulager la pression sur le tendon tibial postérieur. Des chaussures appropriées avec un bon support de la voûte plantaire peuvent également être recommandées.
- Thérapie physique : Les exercices de renforcement musculaire et d’étirement peuvent être prescrits par un physiothérapeute pour renforcer les muscles du pied et de la cheville, améliorer la stabilité et favoriser la guérison du tendon.
- Orthèses de cheville : Des orthèses de cheville rigides peuvent être utilisées pour stabiliser la cheville et réduire la tension sur le tendon tibial postérieur.
- Médicaments anti-inflammatoires : Des médicaments anti-inflammatoires non stéroïdiens (AINS) peuvent être prescrits pour réduire l’inflammation et soulager la douleur.
- Injection de corticostéroïdes : Dans certains cas, une injection de corticostéroïdes peut être recommandée pour réduire l’inflammation autour du tendon.
- Chirurgie : Si la dysfonction du tendon tibial postérieur est sévère et ne répond pas aux traitements conservateurs, une intervention chirurgicale peut être envisagée. La chirurgie peut impliquer la réparation du tendon, la libération des adhérences ou d’autres procédures selon la nature spécifique de la dysfonction.
Il est important de consulter un professionnel de la santé, comme un orthopédiste ou un podiatre, pour obtenir un diagnostic précis et un plan de traitement approprié en fonction de la gravité de la dysfonction du tendon tibial postérieur. Chaque cas peut être unique, et le traitement peut être adapté en conséquence.
Références et Ressources Utiles
- Ross MH, Smith MD, Mellor R, Vicenzino B. Exercise for posterior tibial tendon dysfunction: a systematic review of randomised clinical trials and clinical guidelines. BMJ Open Sport Exerc Med. 2018;4(1):e000430. [PMC free article] [PubMed]2.
- Holmes GB, Mann RA. Possible epidemiological factors associated with rupture of the posterior tibial tendon. Foot Ankle. 1992 Feb;13(2):70-9. [PubMed]3.
- Manske MC, McKeon KE, Johnson JE, McCormick JJ, Klein SE. Arterial anatomy of the tibialis posterior tendon. Foot Ankle Int. 2015 Apr;36(4):436-43. [PubMed]4.
- Uchiyama E, Kitaoka HB, Fujii T, Luo ZP, Momose T, Berglund LJ, An KN. Gliding resistance of the posterior tibial tendon. Foot Ankle Int. 2006 Sep;27(9):723-7. [PubMed]5.
- Jahss MH. Spontaneous rupture of the tibialis posterior tendon: clinical findings, tenographic studies, and a new technique of repair. Foot Ankle. 1982 Nov-Dec;3(3):158-66. [PubMed]6.
- Anderson JG, Harrington R, Ching RP, Tencer A, Sangeorzan BJ. Alterations in talar morphology associated with adult flatfoot. Foot Ankle Int. 1997 Nov;18(11):705-9. [PubMed]7.
- Mosier SM, Lucas DR, Pomeroy G, Manoli A. Pathology of the posterior tibial tendon in posterior tibial tendon insufficiency. Foot Ankle Int. 1998 Aug;19(8):520-4. [PubMed]8.
- Mann RA, Thompson FM. Rupture of the posterior tibial tendon causing flat foot. Surgical treatment. J Bone Joint Surg Am. 1985 Apr;67(4):556-61. [PubMed]9.
- Deland JT, Page A, Sung IH, O’Malley MJ, Inda D, Choung S. Posterior tibial tendon insufficiency results at different stages. HSS J. 2006 Sep;2(2):157-60. [PMC free article] [PubMed]10.
- Ellis SJ, Deyer T, Williams BR, Yu JC, Lehto S, Maderazo A, Pavlov H, Deland JT. Assessment of lateral hindfoot pain in acquired flatfoot deformity using weightbearing multiplanar imaging. Foot Ankle Int. 2010 May;31(5):361-71. [PubMed]11.
- Younger AS, Sawatzky B, Dryden P. Radiographic assessment of adult flatfoot. Foot Ankle Int. 2005 Oct;26(10):820-5. [PubMed]12.
- Nielsen MD, Dodson EE, Shadrick DL, Catanzariti AR, Mendicino RW, Malay DS. Nonoperative care for the treatment of adult-acquired flatfoot deformity. J Foot Ankle Surg. 2011 May-Jun;50(3):311-4. [PubMed]13.
- Imhauser CW, Abidi NA, Frankel DZ, Gavin K, Siegler S. Biomechanical evaluation of the efficacy of external stabilizers in the conservative treatment of acquired flatfoot deformity. Foot Ankle Int. 2002 Aug;23(8):727-37. [PubMed]14.
- Myerson MS, Badekas A, Schon LC. Treatment of stage II posterior tibial tendon deficiency with flexor digitorum longus tendon transfer and calcaneal osteotomy. Foot Ankle Int. 2004 Jul;25(7):445-50. [PubMed]15.
- Kadakia AR, Haddad SL. Hindfoot arthrodesis for the adult acquired flat foot. Foot Ankle Clin. 2003 Sep;8(3):569-94, x. [PubMed]16.
- Pellegrini MJ, Schiff AP, Adams SB, DeOrio JK, Easley ME, Nunley JA. Outcomes of Tibiotalocalcaneal Arthrodesis Through a Posterior Achilles Tendon-Splitting Approach. Foot Ankle Int. 2016 Mar;37(3):312-9. [PubMed]17.
- Smith JT, Bluman EM. Update on stage IV acquired adult flatfoot disorder: when the deltoid ligament becomes dysfunctional. Foot Ankle Clin. 2012 Jun;17(2):351-60. [PubMed]18.
- Pomeroy GC, Pike RH, Beals TC, Manoli A. Acquired flatfoot in adults due to dysfunction of the posterior tibial tendon. J Bone Joint Surg Am. 1999 Aug;81(8):1173-82. [PubMed]19.
- Iossi M, Johnson JE, McCormick JJ, Klein SE. Short-term radiographic analysis of operative correction of adult acquired flatfoot deformity. Foot Ankle Int. 2013 Jun;34(6):781-91. [PubMed]20.
- Alvarez RG, Marini A, Schmitt C, Saltzman CL. Stage I and II posterior tibial tendon dysfunction treated by a structured nonoperative management protocol: an orthosis and exercise program. Foot Ankle Int. 2006 Jan;27(1):2-8. [PubMed]21.
- Pinney SJ, Lin SS. Current concept review: acquired adult flatfoot deformity. Foot Ankle Int. 2006 Jan;27(1):66-75. [PubMed]22.
- Coetzee JC, Hansen ST. Surgical management of severe deformity resulting from posterior tibial tendon dysfunction. Foot Ankle Int. 2001 Dec;22(12):944-9. [PubMed]