Introduction
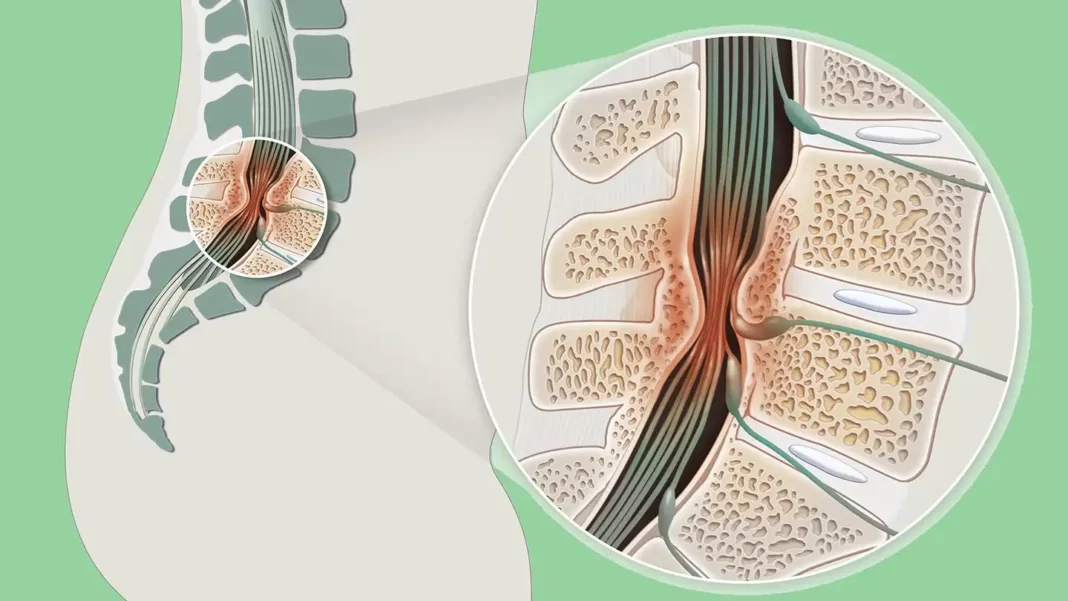
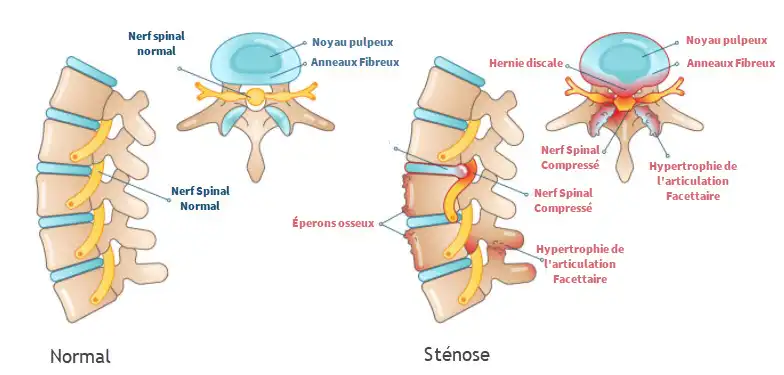
La sténose lombaire est une affection dégénérative de la colonne vertébrale qui se caractérise par le rétrécissement du canal rachidien dans la région lombaire. Cette condition peut avoir des implications significatives sur la qualité de vie d’une personne, affectant sa mobilité et provoquant divers symptômes.
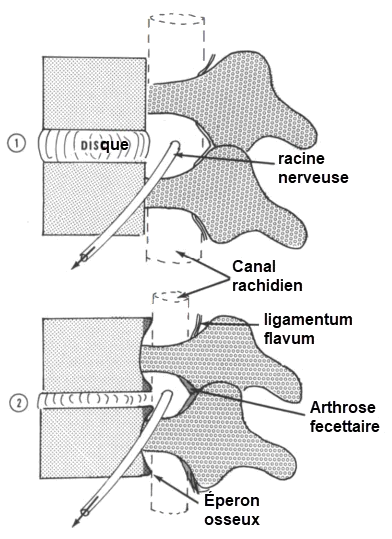
L’une des principales causes de la sténose lombaire est le processus naturel de vieillissement. Au fil des années, les disques intervertébraux perdent de la hauteur en raison de la compression et de la déshydratation. Cette diminution de la hauteur discale peut entraîner une pression accrue sur les structures environnantes. En réponse à ce phénomène, le corps vertébral réagit en développant des bords supplémentaires à la périphérie des plateaux vertébraux. Cela est fait dans le but d’absorber les chocs et de stabiliser la colonne vertébrale, mais parfois, cette réaction peut entraîner un rétrécissement du canal rachidien.
Le ligamentum flavum, un ligament situé à l’arrière de la colonne vertébrale, a également tendance à subir des changements dégénératifs. Il peut s’épaissir ou devenir hypertrophié, contribuant ainsi au rétrécissement du canal rachidien. De plus, des ostéophytes, également connus sous le nom d’éperons osseux, peuvent se former. Ces excroissances osseuses peuvent comprimer la moelle épinière et les racines nerveuses, provoquant des symptômes tels que des douleurs, des engourdissements et des faiblesses dans les membres inférieurs.
Dans le cadre de la maladie dégénérative, les facettes articulaires, également appelées articulations apophysaires, peuvent subir des changements. Ces articulations, responsables de la flexion et de l’extension de la colonne vertébrale, peuvent s’aplatir ou se déformer, contribuant ainsi au rétrécissement du canal rachidien.
Les symptômes de la sténose lombaire peuvent varier d’une personne à l’autre, mais ils incluent souvent des douleurs lombaires, des crampes, des engourdissements, des faiblesses musculaires et des difficultés à marcher. Ces symptômes peuvent être exacerbés pendant la marche ou la position debout, et soulagés par le repos ou en se penchant en avant.
Le traitement de la sténose lombaire dépend de la gravité des symptômes et peut inclure des approches non chirurgicales telles que la physiothérapie, les médicaments analgésiques et les injections de corticostéroïdes. Dans les cas plus graves ou lorsque les symptômes ne répondent pas aux traitements conservateurs, la chirurgie peut être envisagée pour soulager la compression des structures nerveuses.
En conclusion, la sténose lombaire est une condition dégénérative complexe de la colonne vertébrale, souvent liée au processus naturel de vieillissement. Comprendre les mécanismes sous-jacents de cette affection est essentiel pour développer des approches de traitement efficaces et améliorer la qualité de vie des personnes touchées.
Causes de la Sténose lombaire
Le processus de vieillissement est la principale cause des changements dégénératifs observés dans la colonne vertébrale, entraînant éventuellement une sténose vertébrale. Voici quelques facteurs associés à cette évolution :
- Perte de Hauteur du Disque : Avec l’âge, les disques intervertébraux perdent de leur hauteur en raison de la déshydratation et de la réduction de la masse protéique. Cela contribue à une compression du corps vertébral.
- Formation de Rebord : En réponse à la diminution de la hauteur du disque, le corps vertébral peut former une lèvre ou un rebord supplémentaire pour amortir le choc et maintenir la stabilité.
- Compression du Canal Vertébral : L’extension de la lèvre formée par le corps vertébral peut, dans certains cas, obstruer partiellement l’ouverture du canal vertébral, conduisant à une compression des structures nerveuses.
- Hypertrophie du Ligamentum Flavum : Le ligamentum flavum, qui aide à stabiliser la colonne vertébrale, a tendance à s’hypertrophier ou à s’épaissir avec l’âge, contribuant ainsi à la sténose.
- Formation d’Ostéophytes : Les éperons osseux, ou ostéophytes, se forment également en réaction au vieillissement. Ces excroissances peuvent réduire l’espace disponible dans le canal vertébral.
- Déformation des Facettes : Les articulations apophysaires, également appelées facettes, peuvent subir des changements dégénératifs, s’aplatissant ou se déformant au fil du temps.
Ces changements dégénératifs dans la colonne vertébrale, souvent liés à l’âge, peuvent contribuer à une sténose vertébrale, entraînant des symptômes tels que la compression des nerfs, la douleur et la perte de fonction.
Symptômes de la Sténose lombaire
Les symptômes de la sténose vertébrale peuvent varier en fonction de la localisation et de la sévérité de la compression des structures nerveuses dans le canal rachidien. Voici quelques symptômes courants associés à la sténose vertébrale :
- Douleur dans le Bas du Dos : La douleur lombaire est l’un des symptômes les plus fréquents. Elle peut être localisée dans la région basse du dos et peut irradier vers les fesses, les cuisses ou les mollets.
- Douleur ou Engourdissement dans les Jambes : En raison de la compression des nerfs, des sensations de douleur, d’engourdissement, de picotements ou de faiblesse peuvent survenir dans les jambes.
- Claudication Neurogène : La claudication neurogène est une sensation de fatigue, de faiblesse ou de douleur dans les jambes qui survient pendant la marche ou l’activité physique. Elle s’améliore généralement avec le repos.
- Douleur ou Engourdissement dans les Fesses : La compression des nerfs peut également provoquer des symptômes dans la région des fesses.
- Difficultés à Marcher : En raison de la douleur ou de la faiblesse dans les jambes, certains patients peuvent éprouver des difficultés à marcher sur de longues distances.
- Troubles de l’Équilibre : Certains individus peuvent ressentir des problèmes d’équilibre en raison des symptômes affectant les membres inférieurs.
- Douleur dans les Bras ou les Mains : Si la sténose vertébrale affecte la région cervicale, des symptômes tels que la douleur, l’engourdissement ou la faiblesse peuvent se manifester dans les bras ou les mains.
- Douleurs Lombaires en Position Debout : La douleur peut s’aggraver en position debout ou lors d’activités qui entraînent une extension de la colonne vertébrale.
- Soulagement en Position Assise ou Accroupie : Les symptômes peuvent souvent s’améliorer lorsque le patient est assis ou accroupi, car ces positions peuvent ouvrir davantage le canal rachidien.
Il est important de noter que ces symptômes peuvent varier d’une personne à l’autre et que la gravité des symptômes dépend de la sévérité de la sténose vertébrale.

Physiopathologie de la sténose lombaire
- Développement de l’arthrose : La sténose lombaire est souvent associée à l’arthrose, un processus dégénératif des articulations. Avec le vieillissement, les articulations de la colonne vertébrale, appelées articulations facettaires, peuvent subir une dégénérescence, entraînant une augmentation de la friction et de l’usure.
- Formation d’ostéophytes : En réponse à l’arthrose, des ostéophytes, ou excroissances osseuses, peuvent se former le long des bords des vertèbres et des articulations facettaires. Ces ostéophytes contribuent au rétrécissement du canal rachidien en prenant de l’espace à l’intérieur de la colonne vertébrale.
- Hypertrophie des ligaments : Pour compenser le stress accru sur la colonne vertébrale, les ligaments entourant le canal rachidien peuvent devenir hypertrophiés. Cela contribue également à la compression de l’espace disponible pour la moelle épinière et les racines nerveuses.
- Hernie discale : Un disque intervertébral peut subir une hernie, où son noyau gélatineux saillit à travers la fibre externe du disque. Cela peut entraîner une pression supplémentaire sur les structures nerveuses à l’intérieur du canal rachidien.
- Réduction de l’espace du canal rachidien : L’accumulation de changements dégénératifs, tels que les ostéophytes, l’hypertrophie ligamentaire et les hernies discales, entraîne une réduction significative de l’espace disponible dans le canal rachidien.
- Compression des structures nerveuses : La compression de la moelle épinière et des racines nerveuses par ces changements dégénératifs peut entraîner des symptômes tels que douleur, engourdissement, faiblesse et difficulté à marcher.
- Symptômes cliniques : Les symptômes de la sténose lombaire peuvent varier en fonction de la gravité de la compression nerveuse. Les patients peuvent ressentir une douleur lombaire, des douleurs irradiant dans les fesses et les jambes (claudication neurogène), et dans les cas graves, une faiblesse musculaire.
Il est important de noter que la sténose lombaire peut être causée par d’autres facteurs tels que des anomalies congénitales, des traumatismes ou des tumeurs.
Histoire de la Sténose lombaire
L’histoire de la sténose spinale remonte à des siècles, mais son identification et sa compréhension ont considérablement évolué au fil du temps. Voici un bref aperçu historique de la sténose spinale :
- Antiquité : Les premières descriptions de symptômes qui pourraient être liés à la sténose spinale remontent à l’Antiquité. Cependant, en l’absence de connaissances anatomiques avancées, les observations étaient souvent limitées à des descriptions de douleurs dorsales et de difficultés de déplacement.
- Renaissance et Développement de l’Anatomie : Pendant la Renaissance, des progrès significatifs ont été réalisés dans le domaine de l’anatomie. Des scientifiques comme Andreas Vesalius ont contribué à une meilleure compréhension de la structure du corps humain, y compris de la colonne vertébrale et du canal rachidien.
- Début de la Médecine Moderne : Au fil des siècles, la médecine moderne a émergé, et avec elle, une meilleure capacité à diagnostiquer les affections de la colonne vertébrale. Cependant, la sténose spinale en tant qu’entité distincte n’a été pleinement reconnue que plus tard.
- Identification de la Sténose Spinale : Le terme « sténose spinale » est devenu courant au XXe siècle. Avec l’avènement de la radiographie et d’autres techniques d’imagerie médicale, les médecins ont pu identifier et caractériser plus précisément les changements structurels dans le canal rachidien.
- Recherche et Traitements : Les progrès de la recherche médicale ont permis une compréhension plus approfondie des mécanismes sous-jacents à la sténose spinale, notamment ses liens avec le vieillissement, l’arthrose et d’autres conditions dégénératives. De multiples options de traitement, allant de la gestion conservatrice à la chirurgie, ont été développées.
- Évolution des Techniques Chirurgicales : Les techniques chirurgicales pour traiter la sténose spinale ont considérablement évolué. Les interventions telles que la laminectomie et la fusion vertébrale ont été développées pour soulager la compression des nerfs.
- Approches Interventionnelles : En plus des traitements chirurgicaux, des approches interventionnelles, telles que les injections épidurales et la décompression minimale invasive, ont été développées pour soulager les symptômes de la sténose spinale.
Aujourd’hui, la sténose spinale est une condition médicale bien reconnue, diagnostiquée à l’aide d’imagerie médicale avancée et traitée par diverses modalités en fonction de la gravité des symptômes et de la condition spécifique du patient.
Les symptômes de la Le syndrome de la queue de cheval sont différents de ceux de la claudication vasculaire:
- La claudication spinale classique se traduit par une douleur qui s’aggrave lors de la marche en descente et qui s’atténue en position assise ou en se penchant en avant (ce qui augmente le diamètre du canal rachidien).
- La claudication vasculaire se traduit par une douleur qui s’aggrave lors de la marche en montée. Le temps de soulagement de la douleur est généralement plus rapide.
Claudication neurogène Vs claudication vasculaire
La claudication est un terme médical utilisé pour décrire une douleur ou une gêne dans les jambes qui survient pendant l’activité physique et qui disparaît avec le repos. Deux types de claudication sont couramment distingués : la claudication neurogène et la claudication vasculaire.
Claudication Neurogène
- Cause : La claudication neurogène est principalement causée par une compression ou une irritation des nerfs, généralement au niveau de la colonne vertébrale. Cela peut résulter de conditions telles que la sténose spinale (rétrécissement du canal rachidien), une hernie discale ou d’autres problèmes nerveux.
- Symptômes : La douleur ou l’inconfort se manifeste généralement dans les fesses, les cuisses ou les mollets pendant la marche ou l’exercice, et elle peut être soulagée par le repos. Les symptômes neurogènes peuvent également s’accompagner de sensations de picotements, d’engourdissements ou de faiblesses musculaires.
- Examens : Les examens d’imagerie, tels que l’IRM ou le scanner, peuvent être utilisés pour diagnostiquer la cause de la compression nerveuse.
- Traitement : Le traitement de la claudication neurogène peut inclure la physiothérapie, la gestion de la douleur, et dans certains cas, une intervention chirurgicale pour soulager la compression nerveuse.
Claudication Vasculaire
- Cause : La claudication vasculaire est causée par une insuffisance de l’approvisionnement sanguin dans les jambes en raison d’une maladie artérielle périphérique. Les artères rétrécies ou bloquées limitent le flux sanguin vers les muscles des jambes pendant l’activité physique.
- Symptômes : La douleur ou la sensation de crampe survient généralement dans les mollets, les cuisses ou les fesses pendant la marche ou l’exercice, et elle est soulagée par le repos. Ces symptômes sont souvent décrits comme une « douleur d’effort » et peuvent être accompagnés de refroidissement ou de pâleur des membres inférieurs.
- Examens : Des tests vasculaires, tels que la mesure de l’indice de pression cheville-bras (ABI) ou des examens d’imagerie vasculaire, peuvent aider à diagnostiquer la claudication vasculaire.
- Traitement : Les approches pour la claudication vasculaire comprennent souvent des modifications du mode de vie (arrêt du tabac, exercice régulier), des médicaments pour améliorer la circulation sanguine, et dans certains cas, des procédures endovasculaires ou une intervention chirurgicale pour restaurer le flux sanguin.
En résumé, la claudication neurogène est principalement liée à des problèmes nerveux, tandis que la claudication vasculaire est associée à des problèmes de circulation sanguine. Le diagnostic précis et la gestion appropriée dépendent de l’évaluation clinique, des antécédents médicaux et des résultats des examens complémentaires. Il est important de consulter un professionnel de la santé pour déterminer la cause spécifique de la claudication et élaborer un plan de traitement adapté.
Diagnostics différentiels de la Sténose lombaire
- Hernie discale :
- Description : Protrusion du disque intervertébral hors de sa position normale.
- Symptômes communs : Douleur lombaire, sciatique, engourdissements ou faiblesse dans les membres inférieurs.
- Différenciation : Une IRM ou une tomodensitométrie peut aider à identifier une hernie discale.
- Arthrite lombaire :
- Description : Inflammation des articulations lombaires.
- Symptômes communs : Douleur, raideur, mobilité réduite.
- Différenciation : Des tests d’imagerie et des évaluations cliniques peuvent aider à différencier la sténose de l’arthrite.
- Spondylolisthésis :
- Description : Glissement anormal d’une vertèbre sur une autre.
- Symptômes communs : Douleur lombaire, sensation de « glissement », raideur.
- Différenciation : Des radiographies et des scans peuvent montrer le déplacement des vertèbres.
- Syndrome du piriforme :
- Description : Irritation du nerf sciatique par le muscle piriforme.
- Symptômes communs : Douleur fessière irradiant vers la jambe, engourdissements.
- Différenciation : Des examens d’imagerie et des tests spécifiques peuvent aider à identifier le syndrome du piriforme.
- Spondylarthrite ankylosante :
- Description : Maladie inflammatoire affectant les articulations de la colonne vertébrale.
- Symptômes communs : Douleur lombaire, raideur, fatigue.
- Différenciation : Des tests sanguins et des images radiologiques peuvent aider à confirmer la spondylarthrite ankylosante.
- Tumeurs spinales :
- Description : Croissance anormale de cellules dans la colonne vertébrale.
- Symptômes communs : Douleur persistante, perte de poids inexpliquée, changements neurologiques.
- Différenciation : Des examens d’imagerie et une biopsie peuvent être nécessaires pour exclure les tumeurs.
Test de flexion avant Stoop
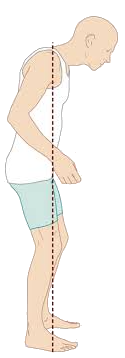
Le test de la flexion avant, ou stoop test, est une manœuvre diagnostique utilisée dans l’évaluation de la sténose spinale, une condition caractérisée par le rétrécissement du canal rachidien, notamment dans la région lombaire. Ce test vise à reproduire les symptômes associés à la sténose spinale et à aider au diagnostic clinique de ce trouble spinal.
Lors du test de la flexion avant, le patient est invité à se tenir debout et à se pencher progressivement à la taille, en essayant de toucher ses orteils ou de s’approcher du sol. L’élément clé du test consiste à maintenir cette position penchée pendant une période prolongée, généralement de 30 secondes à quelques minutes. Cette position peut entraîner une augmentation de la flexion lombaire, entraînant un rétrécissement supplémentaire du canal rachidien et reproduisant potentiellement les symptômes associés à la sténose spinale.
La sténose spinale provoque souvent des symptômes tels que des douleurs lombaires, des douleurs irradiantes dans les jambes, des engourdissements et une faiblesse. Ces symptômes peuvent être exacerbés par certains mouvements et positions, et le test de la flexion avant est conçu pour les provoquer ou les intensifier. Le test est particulièrement pertinent car les personnes atteintes de sténose spinale ressentent souvent un soulagement de leurs symptômes lorsqu’elles se penchent en avant, cette posture ouvrant le canal rachidien et réduisant la pression sur les nerfs.
Les professionnels de la santé, en particulier les spécialistes orthopédiques et neurologiques, utilisent le test de la flexion avant dans le cadre de l’examen clinique des patients présentant des symptômes évocateurs de sténose spinale. Cependant, il est important de noter que le test de la flexion avant n’est qu’un élément d’une évaluation diagnostique complète, qui peut également inclure des études d’imagerie telles que des radiographies, une imagerie par résonance magnétique (IRM) ou des scanners (CT) pour un diagnostic plus précis.
Les résultats du test de la flexion avant, combinés à d’autres observations cliniques et études d’imagerie, contribuent à l’élaboration d’un plan de traitement approprié. Des interventions non chirurgicales telles que la physiothérapie, les médicaments anti-inflammatoires et les modifications du mode de vie sont souvent recommandées initialement. Dans les cas où les mesures conservatrices échouent à soulager les symptômes, des options chirurgicales telles que la laminectomie décompressive ou des procédures mini-invasives peuvent être envisagées pour soulager la compression des nerfs rachidiens.
En résumé, le test de la flexion avant constitue un outil clinique précieux pour les professionnels de la santé dans l’évaluation et le diagnostic de la sténose spinale. En reproduisant et en exacerbant les symptômes, cette manœuvre contribue à une compréhension globale de l’état du patient, facilitant l’élaboration d’une approche de traitement efficace et personnalisée.

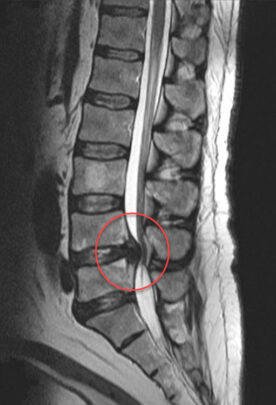
Signes radiographiques de la sténose lombaire
Le diagnostic de la sténose lombaire, souvent confirmé par des signes radiographiques, peut inclure plusieurs éléments. Voici quelques-uns des signes radiographiques couramment observés dans le cas de la sténose lombaire :
- Rétrécissement du canal rachidien : Les radiographies peuvent montrer un rétrécissement du canal rachidien dans la région lombaire, ce qui est caractéristique de la sténose lombaire.
- Formation d’ostéophytes : Des ostéophytes, ou excroissances osseuses, peuvent se développer le long des bords des vertèbres, contribuant au rétrécissement du canal rachidien.
- Hypertrophie des articulations facettaires : Les articulations facettaires, qui relient les vertèbres, peuvent devenir hypertrophiées en réponse au stress accru sur la colonne vertébrale, contribuant également au rétrécissement du canal.
- Déplacement des disques intervertébraux : Une hernie discale ou un déplacement des disques intervertébraux peut exercer une pression sur les structures environnantes, contribuant aux symptômes de la sténose.
- Instabilité vertébrale : La radiographie peut également révéler des signes d’instabilité vertébrale, bien que cela puisse être évalué plus précisément avec d’autres examens d’imagerie tels que l’IRM.
Il est important de noter que le diagnostic de la sténose lombaire ne repose pas uniquement sur les radiographies, et d’autres examens d’imagerie tels que l’IRM (imagerie par résonance magnétique) peuvent également être nécessaires pour obtenir une évaluation complète des structures de la colonne vertébrale et des tissus mous environnants.
Conclusion
En conclusion, la sténose spinale lombaire est une condition dégénérative de la colonne vertébrale qui résulte du rétrécissement du canal rachidien dans la région lombaire. Ce processus peut être lié au vieillissement naturel du corps et à divers changements anatomiques qui surviennent au fil du temps.
Le test de la flexion avant, ou stoop test, émerge comme un outil diagnostique important dans l’évaluation de la sténose spinale. En demandant au patient de se pencher vers l’avant, ce test cherche à reproduire les symptômes associés à la condition, contribuant ainsi à la confirmation clinique du diagnostic.
Les symptômes de la sténose spinale lombaire, tels que les douleurs lombaires, les irradiations dans les jambes, les engourdissements et la faiblesse musculaire, peuvent être exacerbés par certains mouvements et positions. Le test de la flexion avant vise à provoquer ces symptômes en accentuant le rétrécissement du canal rachidien lors de la flexion.
La prise en charge de la sténose spinale lombaire dépend de la sévérité des symptômes et peut impliquer des approches non chirurgicales telles que la physiothérapie, les médicaments anti-inflammatoires et des ajustements du mode de vie. Pour les cas plus graves ou résistants aux traitements conservateurs, des options chirurgicales, telles que la laminectomie décompressive, peuvent être envisagées pour soulager la compression des nerfs rachidiens.
Il est essentiel de souligner que la sténose spinale lombaire nécessite une approche personnalisée de la part des professionnels de la santé, tenant compte de la complexité des symptômes et de la variabilité d’une personne à l’autre. L’association du test de la flexion avant avec d’autres éléments d’évaluation clinique et d’imagerie contribue à une meilleure compréhension de la condition, permettant ainsi d’élaborer des plans de traitement adaptés aux besoins individuels des patients. En continuant à explorer et à comprendre les mécanismes sous-jacents de la sténose spinale lombaire, les professionnels de la santé peuvent améliorer leur capacité à soulager les symptômes et à améliorer la qualité de vie des personnes affectées par cette affection.
Références
- Tang C, Moser FG, Reveille J, Bruckel J, Weisman MH. Cauda Equina Syndrome in Ankylosing Spondylitis: Challenges in Diagnosis, Management, and Pathogenesis. J Rheumatol. 2019 Dec;46(12):1582-1588. [PubMed]
- Glassman DM, Magnusson E, Agel J, Bellabarba C, Bransford RJ. The impact of stenosis and translation on spinal cord injuries in traumatic cervical facet dislocations. Spine J. 2019 Apr;19(4):687-694. [PubMed]
- Bindal S, Bindal SK, Bindal M, Bindal AK. Noninstrumented Lumbar Fusion with Bone Morphogenetic Proteins for SpinalStenosis with Spondylolisthesis in the Elderly. World Neurosurg. 2019 Jun;126:e1427-e1435. [PubMed]
- Messiah S, Tharian AR, Candido KD, Knezevic NN. Neurogenic Claudication: a Review of Current Understanding and Treatment Options. Curr Pain Headache Rep. 2019 Mar 19;23(5):32. [PubMed]
- Urits I, Burshtein A, Sharma M, Testa L, Gold PA, Orhurhu V, Viswanath O, Jones MR, Sidransky MA, Spektor B, Kaye AD. Low Back Pain, a Comprehensive Review: Pathophysiology, Diagnosis, and Treatment. Curr Pain Headache Rep. 2019 Mar 11;23(3):23. [PubMed]
- Bagley C, MacAllister M, Dosselman L, Moreno J, Aoun SG, El Ahmadieh TY. Current concepts and recent advances in understanding and managing lumbar spine stenosis. F1000Res. 2019;8 [PMC free article] [PubMed]
- Melancia JL, Francisco AF, Antunes JL. Spinalstenosis. Handb Clin Neurol. 2014;119:541-9. [PubMed]
- Akar E, Somay H. Comparative morphometric analysis of congenital and acquired lumbar spinalstenosis. J Clin Neurosci. 2019 Oct;68:256-261. [PubMed]
- Schroeder GD, Kurd MF, Vaccaro AR. Lumbar Spinal Stenosis: How Is It Classified? J Am Acad Orthop Surg. 2016 Dec;24(12):843-852. [PubMed]
- Shim DM, Kim TG, Koo JS, Kwon YH, Kim CS. Is It Radiculopathy or Referred Pain? Buttock Pain in Spinal Stenosis Patients. Clin Orthop Surg. 2019 Mar;11(1):89-94. [PMC free article] [PubMed]
- Stienen MN, Ho AL, Staartjes VE, Maldaner N, Veeravagu A, Desai A, Gautschi OP, Bellut D, Regli L, Ratliff JK, Park J. Objective measures of functional impairment for degenerative diseases of the lumbar spine: a systematic review of the literature. Spine J. 2019 Jul;19(7):1276-1293. [PubMed]
- Kaye AD, Manchikanti L, Novitch MB, Mungrue IN, Anwar M, Jones MR, Helander EM, Cornett EM, Eng MR, Grider JS, Harned ME, Benyamin RM, Swicegood JR, Simopoulos TT, Abdi S, Urman RD, Deer TR, Bakhit C, Sanapati M, Atluri S, Pasupuleti R, Soin A, Diwan S, Vallejo R, Candido KD, Knezevic NN, Beall D, Albers SL, Latchaw RE, Prabhakar H, Hirsch JA. Responsible, Safe, and Effective Use of Antithrombotics and Anticoagulants in Patients Undergoing Interventional Techniques: American Society of Interventional Pain Physicians (ASIPP) Guidelines. Pain Physician. 2019 Jan;22(1S):S75-S128. [PubMed]
- Credit in part: Lite Wu; Ricardo Cruz.
- Crédit in part René Cailliet, Low back pain edition 3