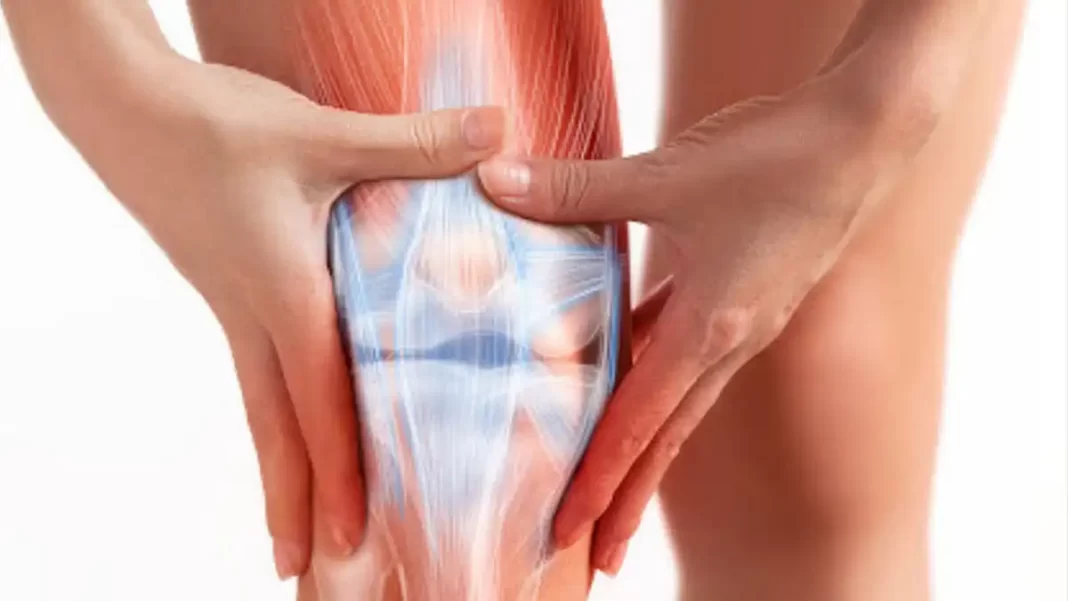
Introduction au syndrome fémoro-patellaire
Ah, le syndrome fémoro-patellaire, également connu sous le nom de « genou du coureur » ou « chondromalacie rotulienne » – c’est comme si le genou avait décidé de poursuivre une carrière d’acteur et voulait son propre nom de scène. « Le genou du coureur », sérieusement ? Cela ressemble au titre d’une émission de télé-réalité sur les genoux hyperactifs.
Imaginez, la rotule qui se rebelle et décide de faire un détour par la rainure trochléenne. Vous savez, le genre de parcours que même les GPS évitent. « Faisons un petit détour par le côté latéral, histoire de pimenter un peu la vie du fémur », semble-t-elle dire. Et puis il y a le drame : frottements, crépitements, et le cartilage qui se ramollit comme du beurre au soleil.
C’est presque comme si la rotule était une étoile capricieuse qui exigeait une certaine qualité de tapis rouge pour chaque mouvement de flexion et d’extension. « Je ne m’abaisserai pas si le sol n’est pas parfaitement aligné avec mes attentes élevées », semble-t-elle proclamer, provoquant un crépitement digne d’un concert de pop-corn lors d’une séance de cinéma.
Et parlons de ce terme de « Chondromalacie ». Cela ressemble plus à une maladie rare du macaron qu’à une affection du genou, non ? On imagine presque un diagnostic médical suivi d’une prescription secrète pour déguster des macarons à l’ombre d’un vieux château.

Mais revenons à nos genoux. C’est un phénomène courant, surtout chez les femmes. Ah, la fameuse préférence féminine pour l’angle Q plus grand, comme si les femmes étaient expertes en géométrie du genou. « Bien sûr, Monsieur Genou, je vais vous montrer comment faire un angle Q pythagoricien. »
On pourrait presque imaginer des genoux féminins avec un petit panneau « Attention : angle Q en action ». Comme si les genoux féminins se pavanaient fièrement dans une exposition d’art moderne, affichant leur angle Q comme la pièce maîtresse d’une collection glamour de parties du corps.
Alors, que faire face à ce syndrome fémoro-patellaire ? Organiser une intervention de type talk-show où la rotule peut s’exprimer librement sur les pressions exercées par la rainure trochléenne. « C’est dur là-bas dans la rainure, Jerry ! »
En fin de compte, le genou du coureur n’est peut-être pas une star de cinéma, mais il est certainement une star dans le monde médical. Et qui sait, peut-être qu’avec un peu d’humour, cette rotule rebelle pourrait trouver le moyen de revenir sur le droit chemin, ou du moins, sur la bonne rainure trochléenne.
Causes du syndrome fémoro-patellaire
Le syndrome fémoro-patellaire (SFP), communément appelé « genou du coureur », est principalement causé par un déplacement anormal de la rotule dans la rainure fémorale. Ce mouvement inapproprié augmente la pression sur l’articulation fémoro-patellaire, entraînant irritation, inflammation et douleur. Plusieurs facteurs contribuent au développement du SFP, les déséquilibres musculaires, le mauvais alignement des articulations et les problèmes biomécaniques jouant un rôle important.
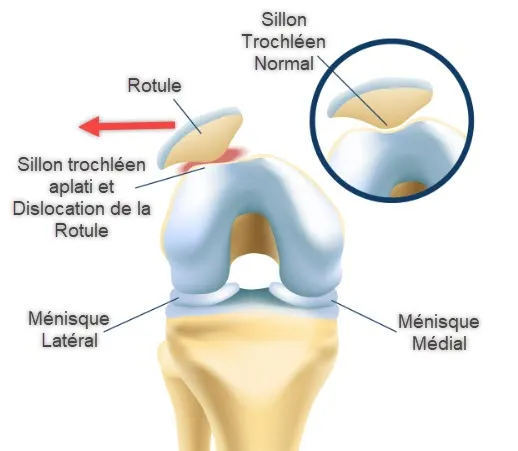
1. Déséquilibres et faiblesses musculaires
Les déséquilibres musculaires, notamment au niveau du quadriceps, sont l’une des principales causes du syndrome du genou avancé. Le groupe musculaire du quadriceps, situé à l’avant de la cuisse, est responsable de l’extension du genou et de la stabilisation de la rotule. Parmi les muscles du quadriceps, le vaste médial oblique (VMO) joue un rôle crucial dans le maintien d’un bon alignement rotulien. Si le VMO est faible par rapport au vaste latéral (sur le côté externe de la cuisse), la rotule peut être tirée latéralement (vers l’extérieur du genou), ce qui entraîne un alignement anormal. Ce désalignement augmente la friction entre la rotule et le fémur, contribuant à la douleur et à l’irritation caractéristiques du syndrome du genou avancé.
2. Surutilisation et stress répétitif
Le syndrome du genou spongieux périostéal est souvent considéré comme une blessure de surmenage, en particulier chez les athlètes et les personnes qui pratiquent des activités répétitives comme la course, le vélo ou les squats. Ces activités exercent une pression constante sur l’articulation du genou, en particulier sur la zone fémoro-patellaire. Au fil du temps, ce stress répétitif peut provoquer une irritation et une inflammation du cartilage sous la rotule, ce qui conduit au développement progressif du syndrome du genou spongieux périostéal. Les athlètes et les personnes ayant des emplois physiquement exigeants sont particulièrement vulnérables aux blessures de surmenage, ce qui fait du syndrome du genou spongieux périostéal une affection courante dans ces populations.
3. Problèmes biomécaniques
Une mauvaise biomécanique, en particulier au niveau des membres inférieurs, peut contribuer de manière significative au syndrome de fatigue chronique. L’un des facteurs biomécaniques les plus courants est la surpronation (pieds plats). La surpronation provoque un roulis excessif du pied vers l’intérieur lors de la marche ou de la course, ce qui affecte à son tour l’alignement du genou. Comme le genou compense le pied mal aligné, un déplacement anormal de la rotule se produit, augmentant le risque de syndrome de fatigue chronique. D’autres problèmes biomécaniques incluent une mauvaise posture de course ou des muscles de la hanche faibles, qui peuvent affecter l’alignement de toute la jambe et contribuer à cette affection.
4. Muscles tendus et tissu conjonctif
Une tension musculaire et des tissus conjonctifs tels que les ischio-jambiers, la bandelette iliotibiale ou les muscles du mollet peuvent contribuer à un mauvais alignement rotulien. Des ischio-jambiers tendus peuvent exercer une pression supplémentaire sur l’articulation du genou, tandis qu’une bandelette iliotibiale serrée peut tirer la rotule latéralement, augmentant ainsi le risque d’un mauvais alignement. De même, des muscles du mollet inflexibles peuvent altérer la mécanique de la marche, entraînant des mouvements compensatoires qui affectent le suivi rotulien. Des exercices d’étirement et de souplesse sont souvent recommandés pour soulager la tension dans ces groupes musculaires et améliorer la fonction du genou.
5. Mauvais alignement rotulien
Dans certains cas, des facteurs anatomiques peuvent prédisposer les individus au syndrome de fatigue chronique. Une rotule naturellement haute (patella alta) ou une rainure fémorale peu profonde peuvent rendre plus difficile le maintien de l’alignement correct de la rotule pendant le mouvement. De plus, des différences structurelles telles qu’un bassin plus large, qui affecte l’angle Q (l’angle entre la hanche et le genou), peuvent exposer les femmes à un risque plus élevé de développer un syndrome de fatigue chronique. Un angle Q plus important peut entraîner une augmentation de la pression latérale sur la rotule, contribuant à son mauvais positionnement.
6. Traumatisme ou blessure antérieure
Une blessure antérieure au genou, comme une luxation ou une fracture, peut également augmenter le risque de syndrome de fatigue chronique. Un traumatisme de la rotule ou des tissus environnants peut entraîner des cicatrices, un affaiblissement des muscles ou des lésions du cartilage, qui contribuent tous à un mauvais mouvement de la rotule. Même après la guérison de la blessure initiale, la faiblesse musculaire ou l’instabilité articulaire qui en résulte peuvent rendre la rotule plus sujette à un mauvais alignement et au développement de symptômes de syndrome de fatigue chronique.
7. Chaussures inadaptées ou modification de l’activité
Le port de chaussures inadaptées, en particulier celles qui manquent de soutien ou d’amorti, peut aggraver la tension exercée sur l’articulation fémoro-patellaire. Des chaussures sans soutien peuvent altérer la mécanique de la marche et augmenter la charge sur le genou, ce qui rend plus difficile le bon suivi de la rotule. De plus, une modification inappropriée des activités, comme une augmentation soudaine du kilométrage ou de l’intensité de la course, peut surcharger l’articulation du genou et contribuer au syndrome de fatigue post-traumatique.more
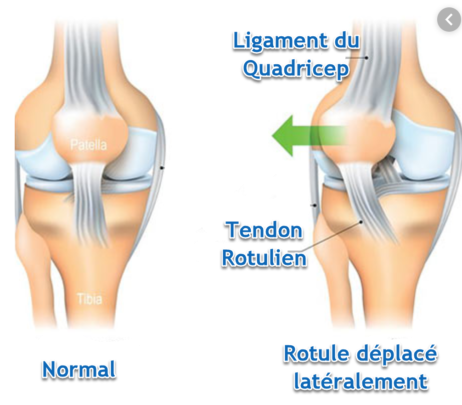
Liste des causes
- Trajectoire rotulienne anormale : L’une des principales causes est la trajectoire rotulienne anormale, où la rotule ne parvient pas à se déplacer en douceur dans sa rainure pendant la flexion et l’extension du genou. Ce mauvais alignement peut exercer une pression excessive sur le cartilage, entraînant une irritation et une éventuelle dégradation.
- Déséquilibres musculaires : la faiblesse ou la tension de certains groupes musculaires autour du genou peut altérer sa biomécanique, contribuant ainsi à un mauvais alignement de la rotule. Des muscles quadriceps faibles, par exemple, peuvent ne pas parvenir à stabiliser la rotule pendant le mouvement, tandis qu’une tension au niveau de la bandelette ilio-tibiale ou des ischio-jambiers peut entraîner la rotule hors de sa trajectoire normale.
- Surutilisation ou stress répétitif : les activités impliquant des mouvements répétitifs du genou, comme la course, le saut ou le vélo, peuvent aggraver le mauvais alignement de la rotule et augmenter le risque de lésion du cartilage. Les athlètes pratiquant des sports comme le basket-ball ou le volley-ball sont particulièrement sensibles en raison du stress répétitif exercé sur leurs genoux.
- Blessure traumatique : Un traumatisme aigu au genou, comme un coup direct ou un mouvement de torsion soudain, peut endommager le cartilage et les structures environnantes, entraînant une inflammation et des douleurs. Des blessures antérieures au genou, comme une luxation rotulienne ou des entorses ligamentaires, peuvent également prédisposer les individus à la chondromalacie rotulienne.
- Facteurs biomécaniques : La pronation du pied (pieds plats) ou les pieds à voûte plantaire élevée peuvent contribuer à un déplacement anormal de la rotule en altérant l’alignement de l’articulation du genou. Une prédisposition génétique peut jouer un rôle dans le développement d’anomalies structurelles de l’articulation du genou, augmentant le risque de mauvais alignement de la rotule et de lésions cartilagineuses.
- Mauvaise biomécanique : un mauvais alignement des membres inférieurs, comme une rotation vers l’intérieur du fémur ou du tibia, peut contribuer à un suivi rotulien anormal et augmenter le risque de chondromalacie rotulienne.
- Hypermobilité articulaire : Les personnes ayant des articulations hypermobiles peuvent subir des mouvements excessifs et une instabilité dans l’articulation du genou, entraînant une augmentation du stress sur le cartilage rotulien.
- Échauffement ou récupération inadéquat : Ne pas s’échauffer correctement avant une activité physique ou négliger de se refroidir par la suite peut rendre l’articulation du genou vulnérable aux blessures et aux inflammations, prédisposant les individus à la chondromalacie rotulienne.
- Faiblesse musculaire de la hanche : La faiblesse des muscles abducteurs et rotateurs externes de la hanche peut altérer l’alignement du bassin et la stabilité de la hanche, affectant indirectement le suivi rotulien et contribuant à la douleur au genou.
- Chaussures : Le port de chaussures inappropriées ou offrant un soutien inadéquat pendant les activités physiques peut affecter l’alignement des membres inférieurs et augmenter le risque de mauvais alignement rotulien et de lésions du cartilage.
- Tension musculaire dans le quadriceps : La tension dans les muscles du quadriceps peut tirer la rotule vers le haut, augmentant la pression sur la face inférieure de la rotule et contribuant à la chondromalacie rotulienne.
- Âge et dégénérescence : À mesure que les individus vieillissent, le cartilage de l’articulation du genou peut s’user naturellement au fil du temps, augmentant la probabilité de développer une chondromalacie rotulienne, en particulier chez les personnes âgées.
- Facteurs génétiques : Certains facteurs génétiques peuvent prédisposer les individus à des anomalies structurelles de l’articulation du genou, telles que des rainures fémorales peu profondes ou des formes rotuliennes anormales, ce qui peut augmenter le risque de mauvais alignement rotulien et de lésions du cartilage.
- Surentraînement : La pratique d’une activité physique excessive ou de haute intensité sans repos ni récupération adéquats peut entraîner des blessures de surutilisation de l’articulation du genou, notamment une chondromalacie rotulienne.
- Technique inappropriée : Effectuer des exercices ou des activités avec une forme ou une technique inappropriée peut exercer une pression excessive sur l’articulation du genou et contribuer au développement de la chondromalacie rotulienne au fil du temps.
- Blessures antérieures au genou : Les personnes ayant déjà subi des blessures au genou, telles que des entorses ligamentaires ou des déchirures du ménisque, peuvent avoir une mécanique articulaire altérée et une susceptibilité accrue au développement d’une chondromalacie rotulienne.
- Surpoids : Le surpoids ou l’obésité peut exercer une pression supplémentaire sur l’articulation du genou lors des activités de port de poids, entraînant une usure accélérée du cartilage rotulien et un risque accru de chondromalacie rotulienne.
- Maladies systémiques : Certaines maladies systémiques, comme la polyarthrite rhumatoïde ou l’arthrite juvénile idiopathique, peuvent provoquer une inflammation au sein de l’articulation du genou, entraînant des lésions du cartilage et contribuant au développement de la chondromalacie rotulienne.
- Carences nutritionnelles : Un apport insuffisant en nutriments essentiels, tels que la vitamine D ou le calcium, nécessaires au maintien de l’intégrité des os et des cartilages, peut prédisposer les individus à la dégénérescence du cartilage et à la chondromalacie rotulienne.
- Changements hormonaux : les fluctuations des niveaux d’hormones, en particulier chez les femmes pendant la puberté, la grossesse ou la ménopause, peuvent affecter la laxité ligamentaire et la stabilité articulaire, augmentant potentiellement le risque de chondromalacie rotulienne.
- Mode de vie sédentaire : Des périodes prolongées d’inactivité ou de comportement sédentaire peuvent entraîner une faiblesse et une raideur musculaires, réduisant le soutien des articulations et augmentant la probabilité de développer une chondromalacie rotulienne lors de la reprise de l’activité physique.
- Facteurs professionnels : Certaines professions ou activités qui impliquent de s’agenouiller, de s’accroupir ou de soulever des charges lourdes de manière répétitive peuvent augmenter le risque de développer une chondromalacie rotulienne en raison d’une contrainte accrue sur l’articulation du genou au fil du temps.
- Facteurs environnementaux : Les facteurs environnementaux tels que les surfaces inégales ou les conditions glissantes pendant les activités physiques peuvent augmenter le risque de chutes ou de mouvements brusques susceptibles de blesser l’articulation du genou et d’entraîner une chondromalacie rotulienne.
- Affections neuromusculaires : Les affections neuromusculaires, telles que la paralysie cérébrale ou la dystrophie musculaire, qui affectent le contrôle et la coordination musculaires peuvent altérer la mécanique articulaire normale et augmenter le risque de développement d’une chondromalacie rotulienne.
Symptômes du syndrome fémoro-patellaire
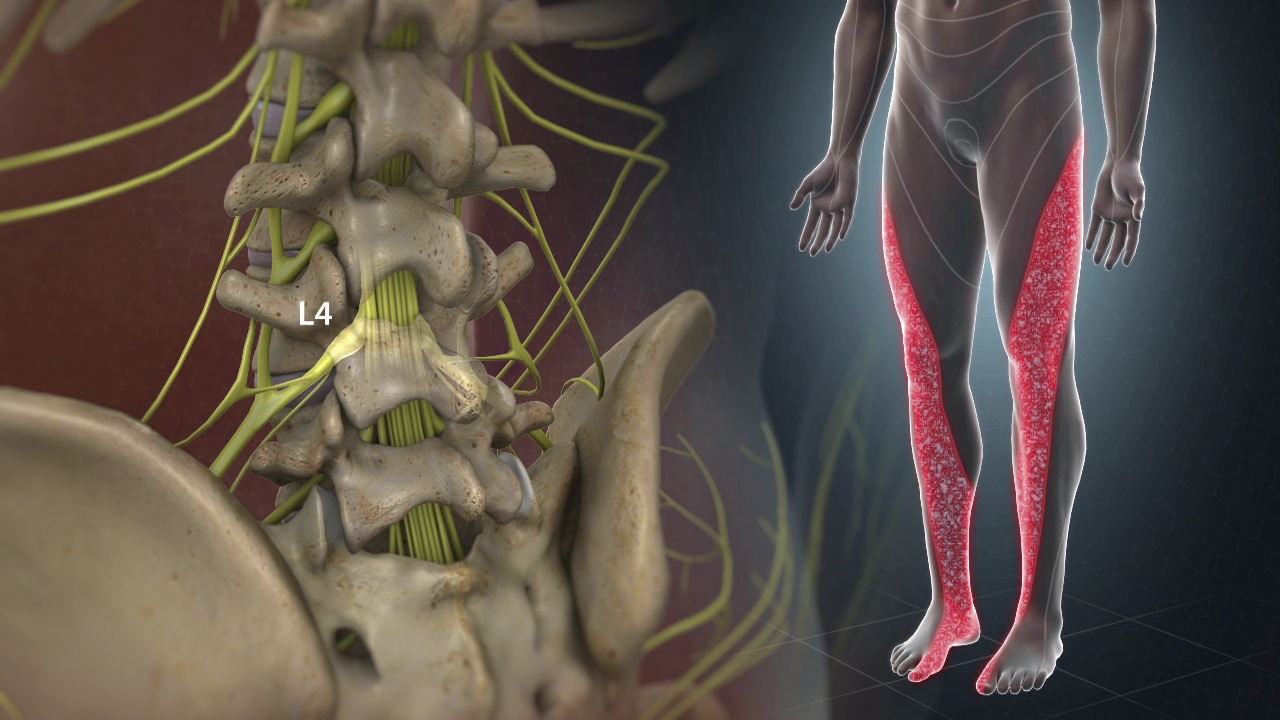
Le syndrome atello-fémoral (SPF), souvent appelé « genou du coureur », se manifeste par une douleur à l’avant du genou due à des problèmes de déplacement de la rotule le long du fémur. La physiopathologie de cette affection est liée à un déplacement anormal de la rotule dans la rainure fémorale pendant le mouvement, ce qui entraîne une augmentation de la pression sur le cartilage sous-jacent. Ce mauvais alignement provoque une irritation, une inflammation et un ramollissement éventuel du cartilage (chondromalacie), ce qui aggrave encore les symptômes et contribue à une douleur et un inconfort progressifs.
L’un des facteurs clés du développement du syndrome de fatigue chronique est le stress biomécanique. L’articulation fémoro-patellaire est soumise à des mouvements répétitifs lors d’activités telles que la course, le saut ou l’accroupissement, ce qui augmente la charge sur l’articulation. Dans un genou sain, la rotule glisse en douceur le long de la rainure fémorale, mais dans le syndrome de fatigue chronique, elle a tendance à dévier latéralement ou médialement, ce qui entraîne une friction excessive entre la rotule et le fémur. Cette friction endommage le cartilage et déclenche des douleurs lors d’activités qui nécessitent de plier ou de redresser le genou, comme monter et descendre des escaliers, s’agenouiller ou se lever d’une position assise.
Les déséquilibres et faiblesses musculaires contribuent de manière significative au déplacement anormal de la rotule observé dans le syndrome de fatigue chronique. La faiblesse du quadriceps, en particulier du vaste médial oblique (VMO), entraîne une stabilisation insuffisante de la rotule. Cela entraîne un déplacement de la rotule hors de son alignement correct, ce qui entraîne une usure inégale du cartilage. Des ischio-jambiers et des bandes iliotibiales (IT) tendus peuvent également aggraver cette condition en tirant sur l’articulation du genou et en altérant sa biomécanique. De plus, une faible flexibilité des mollets et des hanches peut affecter l’alignement de l’articulation du genou, contribuant à un mauvais déplacement de la rotule.
Un autre facteur qui contribue à la physiopathologie du syndrome de fatigue chronique est une mauvaise mécanique du pied, comme les pieds plats (surpronation). La surpronation provoque un roulis excessif du pied vers l’intérieur pendant le mouvement, ce qui affecte à son tour l’alignement du genou et augmente la tension sur l’articulation fémoro-patellaire. Une mauvaise mécanique de la marche, qu’elle soit due à une structure anormale du pied ou à une mauvaise technique de course, soumet le genou à une tension supplémentaire, contribuant ainsi au mauvais alignement et aux lésions du cartilage.
L’inflammation est un aspect clé de la physiopathologie du syndrome de fatigue chronique. Les frottements répétés entre la rotule et le fémur entraînent une irritation et une inflammation du tissu synovial et du cartilage. Cette inflammation peut provoquer un gonflement autour de l’articulation du genou, ce qui limite encore davantage la mobilité et augmente la douleur. Dans certains cas, une inflammation prolongée peut entraîner une douleur chronique et contribuer à la dégradation du cartilage au fil du temps, ce qui rend plus difficile la réparation de l’articulation.
Si elle n’est pas traitée, la PFS peut évoluer vers des lésions cartilagineuses plus graves, notamment une perte de cartilage sur toute l’épaisseur et une arthrose de l’articulation fémoro-patellaire. C’est pourquoi une intervention précoce est essentielle pour prévenir les dommages à long terme. Le traitement se concentre souvent sur la correction des problèmes biomécaniques sous-jacents et des déséquilibres musculaires qui contribuent à un alignement rotulien anormal. La physiothérapie, qui comprend des exercices pour renforcer les quadriceps, en particulier le VMO, et étirer les groupes musculaires tendus, est l’un des moyens les plus efficaces pour s’attaquer à la cause profonde de la PFS.
Physiopathologie
Le syndrome atello-fémoral (SPF), souvent appelé « genou du coureur », se manifeste par une douleur à l’avant du genou due à des problèmes de déplacement de la rotule le long du fémur. La physiopathologie de cette affection est liée à un déplacement anormal de la rotule dans la rainure fémorale pendant le mouvement, ce qui entraîne une augmentation de la pression sur le cartilage sous-jacent. Ce mauvais alignement provoque une irritation, une inflammation et un ramollissement éventuel du cartilage (chondromalacie), ce qui aggrave encore les symptômes et contribue à une douleur et un inconfort progressifs.
L’un des facteurs clés du développement du syndrome de fatigue chronique est le stress biomécanique. L’articulation fémoro-patellaire est soumise à des mouvements répétitifs lors d’activités telles que la course, le saut ou l’accroupissement, ce qui augmente la charge sur l’articulation. Dans un genou sain, la rotule glisse en douceur le long de la rainure fémorale, mais dans le syndrome de fatigue chronique, elle a tendance à dévier latéralement ou médialement, ce qui entraîne une friction excessive entre la rotule et le fémur. Cette friction endommage le cartilage et déclenche des douleurs lors d’activités qui nécessitent de plier ou de redresser le genou, comme monter et descendre des escaliers, s’agenouiller ou se lever d’une position assise.
Les déséquilibres et faiblesses musculaires contribuent de manière significative au déplacement anormal de la rotule observé dans le syndrome de fatigue chronique. La faiblesse du quadriceps, en particulier du vaste médial oblique (VMO), entraîne une stabilisation insuffisante de la rotule. Cela entraîne un déplacement de la rotule hors de son alignement correct, ce qui entraîne une usure inégale du cartilage. Des ischio-jambiers et des bandes iliotibiales (IT) tendus peuvent également aggraver cette condition en tirant sur l’articulation du genou et en altérant sa biomécanique. De plus, une faible flexibilité des mollets et des hanches peut affecter l’alignement de l’articulation du genou, contribuant à un mauvais déplacement de la rotule.
Un autre facteur qui contribue à la physiopathologie du syndrome de fatigue chronique est une mauvaise mécanique du pied, comme les pieds plats (surpronation). La surpronation provoque un roulis excessif du pied vers l’intérieur pendant le mouvement, ce qui affecte à son tour l’alignement du genou et augmente la tension sur l’articulation fémoro-patellaire. Une mauvaise mécanique de la marche, qu’elle soit due à une structure anormale du pied ou à une mauvaise technique de course, soumet le genou à une tension supplémentaire, contribuant ainsi au mauvais alignement et aux lésions du cartilage.
L’inflammation est un aspect clé de la physiopathologie du syndrome de fatigue chronique. Les frottements répétés entre la rotule et le fémur entraînent une irritation et une inflammation du tissu synovial et du cartilage. Cette inflammation peut provoquer un gonflement autour de l’articulation du genou, ce qui limite encore davantage la mobilité et augmente la douleur. Dans certains cas, une inflammation prolongée peut entraîner une douleur chronique et contribuer à la dégradation du cartilage au fil du temps, ce qui rend plus difficile la réparation de l’articulation.
Si elle n’est pas traitée, la PFS peut évoluer vers des lésions cartilagineuses plus graves, notamment une perte de cartilage sur toute l’épaisseur et une arthrose de l’articulation fémoro-patellaire. C’est pourquoi une intervention précoce est essentielle pour prévenir les dommages à long terme. Le traitement se concentre souvent sur la correction des problèmes biomécaniques sous-jacents et des déséquilibres musculaires qui contribuent à un alignement rotulien anormal. La physiothérapie, qui comprend des exercices pour renforcer les quadriceps, en particulier le VMO, et étirer les groupes musculaires tendus, est l’un des moyens les plus efficaces pour s’attaquer à la cause profonde de la PFS.
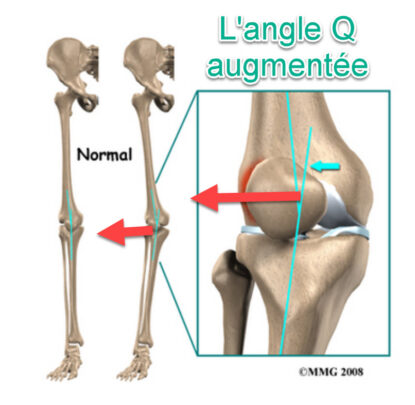
Il est important de noter que la physiopathologie peut varier selon les individus et que bon nombre de ces facteurs peuvent interagir de manière complexe.
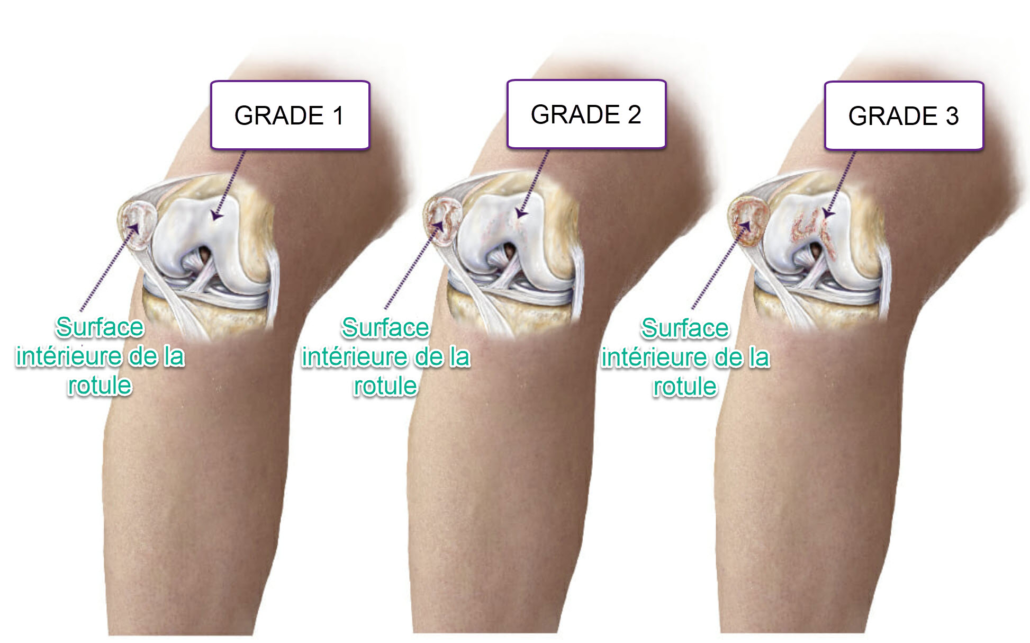
Classification
- Grade 1 : ramollissement du cartilage du genou, également appelé chondromalacie légère
- Grade 2 : une chondromalacie modérée caractérisée par la présence de cartilage mou avec des caractéristiques de surface anormales suggérant une érosion tissulaire précoce
- Grade 3 : amincissement du cartilage et détérioration des tissus actifs
- Grade 4 : rotule avec chondromalacie sévère caractérisée par une détérioration importante des tissus et de certains os exposés, augmentant le risque de frottement des os les uns contre les autres
Parcours vers le diagnostic du syndrome fémoro-patellaire
Ce qui suit décrit un parcours diagnostique logique, depuis l’anamnèse du patient et l’examen physique jusqu’à l’imagerie diagnostique, pour garantir un diagnostic complet et précis.
1. Antécédents du patient
Le processus de diagnostic commence par une anamnèse complète du patient. Le professionnel de la santé posera des questions détaillées sur la nature de la douleur, comme le moment où elle a commencé, les activités qui exacerbent les symptômes et s’il y a eu un traumatisme ou une blessure associée. Les caractéristiques courantes du syndrome de fatigue chronique comprennent :
- Douleur antérieure du genou : elle est généralement décrite comme une douleur sourde derrière ou autour de la rotule.
- Aggravation avec l’activité : la douleur augmente avec des activités comme courir, sauter, s’accroupir ou monter des escaliers.
- Douleur en position assise prolongée : il s’agit du « signe du théâtre », où la douleur au genou augmente après être resté assis pendant des périodes prolongées.
- Aucune blessure spécifique : De nombreux patients ne se souviennent d’aucune blessure importante ayant déclenché la douleur ; au contraire, les symptômes ont tendance à se développer progressivement.
L’identification de ces symptômes permet de distinguer le PFS des autres causes de douleur au genou, telles que les déchirures méniscales ou les lésions ligamentaires.
2. Examen physique
Après avoir recueilli les antécédents médicaux du patient, un examen physique est effectué pour affiner davantage le diagnostic. Au cours de l’examen, le professionnel de la santé évaluera :
- Alignement et suivi de la rotule : Le prestataire observera le mouvement de la rotule lorsque le patient plie et redresse le genou. Dans le cas du syndrome de fatigue chronique, la rotule se déplace souvent latéralement (vers l’extérieur) au lieu de rester centrée dans la rainure fémorale, en particulier lors de la flexion du genou.
- Force du quadriceps : les déséquilibres musculaires, notamment la faiblesse du vaste médial oblique (VMO), peuvent entraîner un déplacement latéral de la rotule. La force et la fonction du quadriceps seront évaluées par l’extension du genou contre résistance et d’autres tests.
- Palpation : Le médecin appuie sur différentes zones autour de la rotule pour identifier les points sensibles ou les zones d’inflammation, qui sont typiques du syndrome de fatigue chronique. La douleur est souvent localisée sur les bords de la rotule ou derrière celle-ci.
- Test de frottement de la rotule : lors de ce test, le prestataire exerce une pression vers le bas sur la rotule pendant que le patient contracte le muscle quadriceps. Une douleur accrue pendant ce test peut indiquer des problèmes articulaires fémoro-patellaires, tels que la PFS.
- Observation de la démarche et de la biomécanique : Le prestataire analysera la démarche de marche ou de course du patient pour vérifier la présence d’anomalies mécaniques du pied (par exemple, surpronation ou pieds plats) qui pourraient contribuer à un mauvais alignement du genou. La mobilité de la hanche et de la cheville sera également évaluée, car une amplitude de mouvement limitée ou un mauvais alignement de ces articulations peuvent entraîner une augmentation du stress sur la rotule.
3. Tests diagnostiques
Dans la plupart des cas, le syndrome du genou sans articulation peut être diagnostiqué par une évaluation clinique sans nécessiter d’imagerie avancée. Cependant, si le professionnel de la santé soupçonne d’autres pathologies ou si les symptômes ne s’améliorent pas avec le traitement initial, des examens d’imagerie peuvent être demandés pour écarter d’autres causes potentielles de douleur au genou, telles que des lésions cartilagineuses, de l’arthrite ou des déformations osseuses.
- Radiographies : Bien que les radiographies ne soient généralement pas nécessaires pour le PFS, elles peuvent être utiles pour exclure des anomalies osseuses, un mauvais alignement rotulien (comme la rotule haute, où la rotule est située plus haut que la normale) ou des maladies articulaires dégénératives.
- IRM (Imagerie par résonance magnétique) : une IRM peut être utilisée dans les cas où une imagerie plus détaillée est nécessaire pour évaluer les dommages au cartilage ou exclure des pathologies telles que la chondromalacie rotulienne (ramollissement et dégradation du cartilage sous la rotule). L’IRM peut également détecter des changements subtils dans les structures des tissus mous environnants.
- Tomodensitométrie ou scintigraphie osseuse : elles peuvent être recommandées dans de rares cas où une évaluation plus détaillée de la structure osseuse ou de l’activité métabolique est nécessaire, bien qu’elles ne soient pas couramment utilisées dans le diagnostic de routine du PFS.
4. Diagnostic d’exclusion
Le syndrome fémoro-patellaire est souvent un diagnostic d’exclusion, ce qui signifie que d’autres causes potentielles de douleur au genou doivent d’abord être exclues. Des affections telles que la tendinite rotulienne, le syndrome de la bandelette ilio-tibiale, les déchirures méniscales, les lésions ligamentaires ou l’arthrose à un stade précoce peuvent présenter des symptômes similaires. Après avoir envisagé ces possibilités et les avoir exclues par l’anamnèse, l’examen physique et parfois l’imagerie, un diagnostic de SFP peut être posé en toute confiance.
5. Diagnostic final et planification du traitement
Une fois le syndrome fémoro-patellaire diagnostiqué, un plan de traitement est élaboré. Il comprend souvent une thérapie physique pour renforcer les quadriceps et les muscles environnants, en particulier le VMO, et pour améliorer la flexibilité des groupes musculaires tendus, tels que les ischio-jambiers et la bandelette ilio-tibiale. La modification de l’activité, les ajustements des chaussures et les corrections biomécaniques (comme l’utilisation d’orthèses pour les pieds plats) sont également des aspects importants de la gestion du syndrome fémoro-patellaire.
Facteurs de risque
- Mauvaise biomécanique du genou : une biomécanique défectueuse du genou, comme un mauvais alignement de la rotule ou une instabilité articulaire, peut contribuer au développement du syndrome fémoro-patellaire.
- Faiblesse musculaire : l’affaiblissement des muscles autour du genou, en particulier des quadriceps et des muscles stabilisateurs de la hanche, peut entraîner un déséquilibre musculaire, augmentant ainsi le risque de cette affection.
- Surutilisation : Une activité physique excessive, en particulier les mouvements répétitifs du genou, peut entraîner une surutilisation de la rotule, contribuant au développement du syndrome.
- Problèmes anatomiques : Certaines personnes peuvent avoir des caractéristiques anatomiques qui augmentent le risque, comme une inclinaison rotulienne anormale ou une mauvaise congruence articulaire.
- Instabilité rotulienne : L’instabilité rotulienne, où la rotule a tendance à bouger anormalement, est un facteur de risque important du syndrome fémoro-patellaire.
- Facteurs génétiques : Certaines personnes peuvent avoir une prédisposition génétique à développer des anomalies articulaires ou musculaires qui contribuent au syndrome.
- Âge et sexe : Le syndrome fémoro-patellaire est plus fréquent chez les adolescents et les jeunes adultes. De plus, les femmes ont tendance à être plus à risque que les hommes.
- Activités sportives spécifiques : Certaines activités sportives, comme la course, le saut, le basket-ball ou le volley-ball, qui impliquent des mouvements fréquents de flexion et d’extension du genou, peuvent augmenter le risque.
- Pieds plats ou pronation excessive : Des problèmes biomécaniques au niveau des pieds, tels que les pieds plats ou la pronation excessive, peuvent influencer le développement du syndrome.
Traitement ostéopathique du syndrome fémoro-patellaire (SFP)
L’ostéopathie est une approche holistique qui met l’accent sur l’alignement structurel du corps et sa relation avec la fonction, ce qui en fait un traitement très efficace pour les troubles musculo-squelettiques comme le syndrome fémoro-patellaire (SFP). Cette pathologie implique un mauvais suivi de la rotule, entraînant des douleurs et une gêne au niveau du genou, en particulier lors d’activités telles que la course, la montée d’escaliers ou la position assise pendant de longues périodes. Les objectifs du traitement ostéopathique du SFP sont de rétablir un suivi rotulien normal, de réduire la douleur et de favoriser la santé articulaire à long terme grâce à des thérapies manuelles et des exercices. Vous trouverez ci-dessous un aperçu de l’approche ostéopathique du traitement du syndrome fémoro-patellaire :
1. Évaluation initiale
L’ostéopathie commence par une évaluation complète pour déterminer les causes sous-jacentes de la douleur au genou du patient. Le praticien prendra des antécédents médicaux détaillés, notamment l’apparition des symptômes, le niveau d’activité et les blessures antérieures. L’examen physique se concentrera sur :
- Analyse de la posture et de la démarche : identification des anomalies de la posture ou des schémas de marche qui peuvent contribuer au PFS, comme la pronation du pied ou le désalignement du bassin.
- Test d’amplitude de mouvement : évaluation de la mobilité des articulations du genou, de la hanche et de la cheville pour identifier les restrictions qui pourraient contribuer au désalignement rotulien.
- Test de force et de déséquilibre musculaire : évaluation de la force des quadriceps, des ischio-jambiers, des fléchisseurs de la hanche et des muscles fessiers. Dans le cas du syndrome de fatigue chronique, les déséquilibres musculaires, en particulier la faiblesse du vaste médial oblique (VMO) et des abducteurs de la hanche, sont fréquents et contribuent à un mauvais suivi rotulien.
- Palpation et observation : Palpation manuelle de l’articulation du genou pour évaluer la sensibilité, l’inflammation et le déplacement anormal de la rotule.
2. Techniques ostéopathiques manuelles
Une fois l’évaluation terminée, l’ostéopathe utilisera diverses techniques manuelles pour traiter les problèmes spécifiques contribuant au syndrome de fatigue chronique. Ces techniques sont conçues pour réduire la douleur, améliorer la mobilité articulaire et corriger les déséquilibres musculaires.
a. Manipulation des tissus mous
Les techniques de manipulation des tissus mous impliquent des massages doux et des étirements pour relâcher la tension dans les muscles et le fascia entourant le genou. Les muscles tendus, tels que les quadriceps, les ischio-jambiers et la bandelette iliotibiale (IT), peuvent aggraver le syndrome du genou sans repos en désalignant la rotule. La manipulation ostéopathique des tissus mous permet de :
- Soulage la tension dans les quadriceps et la bandelette ilio-tibiale, réduisant ainsi la traction latérale sur la rotule.
- Améliore la circulation sanguine vers l’articulation du genou, favorisant la guérison et réduisant l’inflammation.
- Rétablit le tonus musculaire normal, assurant un mouvement rotulien équilibré.
b. Libération myofasciale
La libération myofasciale est une technique spécialisée visant à relâcher les restrictions dans le tissu conjonctif (fascia) qui entoure les muscles et les articulations. Dans le cas du syndrome de fatigue chronique, les restrictions fasciales autour du genou peuvent contribuer à un déplacement anormal de la rotule. En étirant et en relâchant doucement ces points fasciaux tendus, l’ostéopathe peut améliorer la mobilité de l’articulation du genou et réduire la douleur.
c. Mobilisation articulaire
Les techniques de mobilisation articulaire impliquent le mouvement contrôlé des articulations du genou, de la hanche et de la cheville pour améliorer leur amplitude de mouvement. Pour le syndrome de fatigue chronique, l’ostéopathe peut se concentrer sur :
- Mobilisation de l’articulation du genou pour favoriser un meilleur suivi rotulien dans la rainure fémorale.
- Traiter les restrictions de l’articulation de la hanche, car une mobilité limitée de la hanche peut entraîner des mouvements compensatoires qui affectent le genou.
- Mobilisation de l’articulation de la cheville, en particulier chez les patients souffrant de pieds plats ou d’autres anomalies biomécaniques, pour améliorer l’alignement et réduire le stress sur le genou.
d. Techniques d’énergie musculaire (MET)
Les techniques d’énergie musculaire sont une forme de thérapie manuelle active dans laquelle le patient effectue de légères contractions isométriques contre la résistance de l’ostéopathe. Cela permet d’améliorer la force et la souplesse musculaires tout en réduisant les déséquilibres musculaires. Dans le cas du syndrome de fatigue chronique, la MET peut être particulièrement efficace pour :
- Renforcement du VMO, qui joue un rôle crucial dans la stabilisation de la rotule.
- Libérer les muscles fléchisseurs de la hanche et les ischio-jambiers tendus qui peuvent contribuer au désalignement de la rotule.
- Améliorer la flexibilité et l’amplitude des mouvements du genou affecté.
e. Drainage lymphatique
Les ostéopathes peuvent également utiliser des techniques de drainage lymphatique pour réduire l’inflammation et le gonflement autour du genou. Ces techniques douces stimulent le système lymphatique naturel du corps, ce qui aide à éliminer l’excès de liquide et les déchets de la zone enflammée, favorisant ainsi une récupération plus rapide.
3. Exercices de rééducation et de renforcement
En plus des traitements manuels, le traitement ostéopathique du syndrome de la rotule s’accompagne souvent d’un plan de rééducation axé sur le renforcement des muscles faibles et l’étirement des muscles tendus. L’objectif est de corriger les déséquilibres musculaires qui contribuent à un déplacement rotulien anormal.
a. Renforcement des quadriceps
L’un des aspects les plus importants de la rééducation du PFS est le renforcement des quadriceps, en particulier du VMO. Des exercices tels que les élévations des jambes tendues, les squats et les fentes sont prescrits pour cibler ce groupe musculaire. Un VMO fort aide à stabiliser la rotule et à l’empêcher de se déplacer latéralement.
b. Renforcement des hanches et du tronc
Les muscles de la hanche et du tronc jouent un rôle important dans le maintien d’un alignement correct du genou pendant le mouvement. Une faiblesse des abducteurs et des rotateurs externes de la hanche peut provoquer un affaissement du genou vers l’intérieur, augmentant ainsi le risque de PFS. La rééducation ostéopathique comprend des exercices tels que les clamshells, les élévations latérales des jambes et les ponts pour renforcer les muscles de la hanche et du tronc.
c. Exercices de flexibilité
L’étirement des groupes musculaires tendus est tout aussi important dans le traitement du syndrome du genou douloureux. L’ostéopathe guidera le patient à travers des étirements des quadriceps, des ischio-jambiers, des muscles du mollet et de la bandelette ilio-tibiale. Cela permet de soulager la tension sur l’articulation du genou et de rétablir des schémas de mouvement appropriés.
4. Correction de la posture et de la démarche
De nombreux patients atteints de PFS présentent des problèmes biomécaniques liés à leur posture ou à leur démarche. Le traitement ostéopathique comprend des exercices de rééducation de la marche et de correction de la posture pour traiter ces problèmes. Cela peut impliquer :
- Recommandations concernant les chaussures : Les patients souffrant de pieds plats ou d’autres anomalies du pied peuvent bénéficier d’orthèses personnalisées pour améliorer l’alignement de leur pied et réduire le stress sur les genoux.
- Réentraînement à la marche : Pour les coureurs, les techniques de réentraînement à la marche peuvent aider à réduire la charge excessive sur les genoux en favorisant un style de course plus efficace.
5. Éducation du patient et modification des activités
Les ostéopathes se concentrent également sur l’éducation des patients concernant leur état et sur la façon de prévenir d’autres blessures. Cela comprend des conseils sur la modification des activités qui peuvent aggraver le syndrome du genou, comme courir sur des surfaces dures ou monter des escaliers. Le patient apprendra des techniques d’échauffement et de récupération appropriées pour protéger ses genoux pendant l’activité physique.
Rôle de la biomécanique dans le syndrome fémoro-patellaire
La biomécanique joue un rôle crucial dans le syndrome fémoro-patellaire, car elle étudie les mécanismes et les mouvements du corps, en particulier ceux liés à la mécanique articulaire. Dans le syndrome fémoro-patellaire, la biomécanique est souvent utilisée pour comprendre les forces agissant sur la rotule et le fémur, ainsi que les mouvements qui peuvent contribuer au développement et à la persistance des symptômes. Voici quelques aspects de la biomécanique liés au syndrome fémoro-patellaire :
- Suivi de la rotule : la biomécanique permet d’évaluer la manière dont la rotule suit la trajectoire normale lors des mouvements du genou. Un suivi incorrect, où la rotule sort de sa trajectoire normale, peut provoquer une friction et un stress excessifs, contribuant au syndrome.
- Angle du quadriceps : l’angle formé par le quadriceps et le tendon rotulien est un aspect important. Un angle anormal peut exercer une pression accrue sur la rotule, contribuant ainsi à l’irritation et à la douleur.
- Forces exercées sur le genou : la biomécanique évalue les forces qui traversent le genou pendant les activités. Des forces excessives ou mal réparties peuvent contribuer à exercer une pression sur la rotule, aggravant ainsi les symptômes.
- Mouvements du genou : l’analyse biomécanique permet d’évaluer les mouvements du genou pendant la marche, la course ou d’autres activités. Certains schémas de mouvement peuvent augmenter le risque d’irritation et d’inconfort.
- Déficits musculaires : la biomécanique peut être utilisée pour identifier des déficits musculaires spécifiques, tels que des déséquilibres entre les muscles quadriceps ou les muscles fessiers, qui peuvent contribuer au syndrome.
- Évaluation de la posture : Une analyse biomécanique de la posture globale peut aider à identifier les déséquilibres qui pourraient influencer la mécanique du genou.
- Charges pendant l’activité physique : Pour les personnes actives, la biomécanique évalue la manière dont les charges sont réparties pendant des activités spécifiques, contribuant ainsi à la planification d’un programme d’exercice adapté.
Mesures préventives pour le syndrome fémoro-patellaire
La prévention du syndrome fémoro-patellaire (SFP) est essentielle pour les personnes sujettes aux douleurs au genou ou celles qui pratiquent des activités qui sollicitent les genoux de manière répétitive. En vous concentrant sur le renforcement musculaire, les étirements, la correction des problèmes biomécaniques et l’amélioration des schémas de mouvement globaux, vous pouvez réduire le risque d’apparition ou de récidive du SFP. Vous trouverez ci-dessous les principales mesures préventives :
1. Exercices de renforcement et d’étirement
Un programme d’exercices adapté peut réduire considérablement le risque de développer un syndrome de fatigue chronique en corrigeant les déséquilibres musculaires et en améliorant la souplesse des muscles tendus. Les principaux exercices comprennent :
a. Renforcement des quadriceps
Le renforcement des quadriceps, en particulier du vaste médial oblique (VMO), est essentiel pour maintenir un bon alignement rotulien. Une faiblesse des quadriceps peut entraîner un déplacement latéral de la rotule, ce qui entraîne une augmentation des frottements dans l’articulation. Des exercices tels que les élévations des jambes tendues, les squats contre un mur et les step-ups aident à cibler les quadriceps. Ces exercices doivent être effectués avec la bonne forme pour éviter d’autres blessures.
b. Renforcement des fessiers et des hanches
Les hanches jouent un rôle crucial dans la stabilisation des genoux. La faiblesse des muscles de la hanche, en particulier des abducteurs et des rotateurs externes, peut entraîner l’affaissement du genou vers l’intérieur lors d’activités telles que la course ou les squats. Le renforcement du moyen fessier et des stabilisateurs de la hanche par des exercices tels que les élévations latérales des jambes, les clamshells et les marches avec bande élastique peut aider à améliorer l’alignement du genou.
c. Flexibilité des ischio-jambiers et des mollets
Des muscles ischio-jambiers et des mollets tendus peuvent limiter l’amplitude des mouvements du genou, contribuant ainsi à un mauvais suivi rotulien. L’étirement régulier de ces muscles permet de réduire la tension autour de l’articulation du genou. Les étirements des ischio-jambiers, des mollets et les postures de yoga qui favorisent la souplesse du bas du corps, comme le chien tête en bas, sont des moyens efficaces d’améliorer la souplesse.
d. Étirement de la bandelette iliotibiale (bandelette iliotibiale)
Le tractus ilio-tibial longe l’extérieur de la cuisse et peut contribuer au mouvement rotulien latéral lorsqu’il est tendu. Le fait de rouler le tractus ilio-tibial avec de la mousse et d’effectuer des étirements spécifiques du tractus ilio-tibial peut aider à soulager la tension et à améliorer la mécanique du genou. Un étirement courant du tractus ilio-tibial consiste à croiser une jambe sur l’autre tout en se penchant sur le côté pour étirer l’extérieur de la hanche et de la cuisse.
En combinant des exercices de renforcement et d’étirement, vous pouvez créer une approche équilibrée qui réduit le risque de surcharge de certains muscles, tout en garantissant que d’autres sont suffisamment forts pour soutenir le bon fonctionnement du genou.
2. Ajustements de chaussures et d’orthèses
Des chaussures adaptées sont essentielles pour prévenir le syndrome patellaire fémoro-patellaire, en particulier chez les personnes présentant une mécanique anormale du pied, comme une surpronation (pieds plats) ou une voûte plantaire haute. Des chaussures inadaptées peuvent altérer l’alignement du genou, augmentant ainsi la tension sur l’articulation fémoro-patellaire.
a. Chaussures de soutien
Le port de chaussures avec un soutien de voûte plantaire et un amorti appropriés permet de répartir les forces de manière plus uniforme sur les membres inférieurs, réduisant ainsi la pression sur les genoux. Les personnes ayant les pieds plats ou une voûte plantaire haute doivent choisir des chaussures offrant un soutien correctif. Des chaussures de course ou de sport spécialement conçues pour votre type de pied peuvent aider à améliorer la mécanique de la marche et à réduire la tension sur les genoux.
b. Dispositifs orthopédiques
Dans certains cas, des orthèses sur mesure ou des semelles orthopédiques en vente libre peuvent être recommandées pour corriger les anomalies du pied. Les orthèses aident à aligner le pied et la cheville, ce qui peut, à son tour, améliorer l’alignement du genou et réduire le mauvais alignement rotulien. Par exemple, les personnes souffrant de surpronation peuvent bénéficier d’orthèses de soutien de la voûte plantaire pour éviter l’affaissement du genou vers l’intérieur. Il est essentiel de travailler avec un podologue ou un spécialiste orthopédique pour obtenir des orthèses bien ajustées afin d’obtenir un soulagement à long terme.
c. Semelles absorbant les chocs
Pour les personnes qui pratiquent des activités à fort impact comme la course à pied, les semelles absorbant les chocs peuvent aider à réduire la charge sur les genoux. Ces semelles aident à amortir l’impact des coups de pied répétitifs, ce qui peut réduire le risque de développer un syndrome du pied plat, en particulier chez les personnes qui courent ou font de l’exercice sur des surfaces dures.
3. Correction de la marche pour un soulagement à long terme
La démarche désigne la manière dont une personne marche ou court, et une mécanique de marche anormale peut être un facteur majeur de PFS. La correction de la démarche, souvent par physiothérapie, peut aider à prévenir le PFS en s’attaquant aux schémas de mouvement qui exercent une pression excessive sur les genoux.
a. Analyse de la démarche
Une analyse professionnelle de la marche, généralement effectuée par un physiothérapeute ou un spécialiste en médecine sportive, peut identifier les problèmes biomécaniques qui contribuent au syndrome de fatigue chronique. Cette analyse consiste à observer vos habitudes de marche ou de course, soit visuellement, soit à l’aide d’une analyse vidéo, pour évaluer la façon dont vos pieds, vos chevilles, vos genoux et vos hanches bougent. En fonction des résultats, le spécialiste peut recommander des stratégies correctives.
b. Améliorer la technique de course
Pour les coureurs, une mauvaise posture peut aggraver les problèmes de genou. Des techniques telles que le raccourcissement de la longueur de la foulée, l’atterrissage en douceur sur le milieu du pied plutôt que sur le talon et le maintien d’une posture appropriée peuvent aider à réduire la tension au niveau du genou. Un entraîneur de course ou un physiothérapeute peut vous aider à réentraîner votre démarche de course pour minimiser le risque de PFS.
c. Correction de la posture
Une mauvaise posture, notamment au niveau des hanches ou du bas du dos, peut affecter l’alignement du bas du corps. Un bassin incliné vers l’avant, par exemple, peut augmenter la tension exercée sur les genoux pendant le mouvement. La correction de ces problèmes de posture par des exercices ciblés et une thérapie manuelle peut améliorer la biomécanique globale, réduisant ainsi le risque de syndrome du genou blessé.
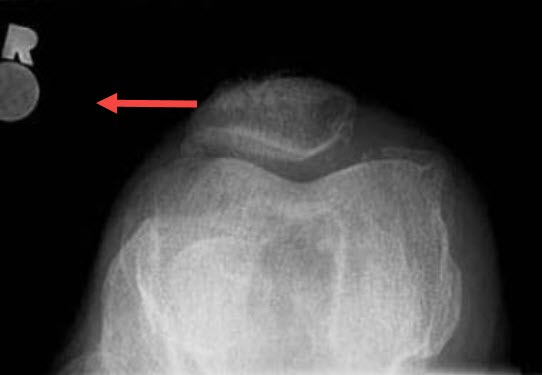
Signes radiographiques du syndrome fémoro-patellaire (SFP)
Bien que les radiographies soient souvent utilisées dans le cadre du processus de diagnostic du syndrome fémoro-patellaire (SFP), elles ne révèlent généralement pas les problèmes de tissus mous à un stade précoce, car le cartilage et les tendons ne sont pas visibles. Cependant, dans les stades modérés à avancés du SFP ou en cas de lésions structurelles, les radiographies peuvent fournir des informations importantes. Ces signes d’imagerie aident les cliniciens à évaluer l’alignement et la santé globale de l’articulation fémoro-patellaire, y compris les facteurs qui peuvent contribuer à un mauvais suivi de la rotule.
Voici quelques signes radiologiques clés associés au syndrome fémoro-patellaire :
1. Mauvais alignement rotulien
L’un des signes radiologiques les plus courants dans le syndrome de fatigue chronique est le mauvais alignement de la rotule. Cela se produit lorsque la rotule ne se place pas correctement dans la rainure trochléenne du fémur, ce qui provoque des douleurs et un mauvais suivi pendant le mouvement. Dans le syndrome de fatigue chronique, la rotule peut se déplacer latéralement (vers l’extérieur), une condition connue sous le nom de déplacement rotulien latéral. Le déplacement latéral peut être identifié grâce à des radiographies spécifiques, telles que la vue Merchant ou la vue Sunrise , où le genou est plié, ce qui permet une évaluation plus claire de la position de la rotule dans la rainure fémorale.
2. Rotule Alta ou Patella Baja
Les radiographies peuvent également montrer si la rotule est positionnée de manière anormale, soit trop haute, soit trop basse. Ces pathologies sont respectivement appelées patella alta (patella haute) et patella baja (patella basse). Ces deux pathologies peuvent perturber le déplacement normal de la rotule. La patella alta place la rotule dans une position mécanique désavantageuse, ce qui entraîne une augmentation du stress sur le cartilage et une plus grande susceptibilité au syndrome de fatigue chronique. La patella baja peut également provoquer une pression anormale dans l’articulation, aggravant ainsi la douleur fémoro-patellaire.
Pour évaluer la hauteur de la rotule, on utilise généralement une radiographie latérale et on mesure le rapport Insall-Salvati (rapport entre la longueur de la rotule et le tendon rotulien). Si le rapport est trop élevé, il suggère une rotule haute, tandis qu’un rapport faible indique une rotule basse.
3. Dysplasie trochléenne
La dysplasie trochléenne désigne une anomalie de la forme ou de la profondeur de la rainure trochléenne dans laquelle se déplace la rotule. Les personnes présentant une rainure trochléenne peu profonde ou plate sont plus susceptibles de souffrir d’instabilité rotulienne, ce qui contribue au développement de la PFS. Les radiographies, en particulier les vues latérales et axiales, peuvent aider à détecter la dysplasie trochléenne. La rainure peut sembler moins profonde que la normale, ce qui augmente le risque de luxation ou de subluxation rotulienne (luxation partielle).
4. Rétrécissement de l’espace articulaire
Le rétrécissement de l’espace articulaire est un signe de dégénérescence du cartilage, qui peut survenir en cas de PFS chronique. À mesure que le cartilage sous la rotule s’use en raison d’un stress répété ou d’un mauvais guidage, l’espace entre la rotule et le fémur peut se rétrécir. Ce rétrécissement indique que l’effet d’amortissement du cartilage est réduit, ce qui entraîne une augmentation du contact os contre os, de la douleur et de l’inflammation.
Les radiographies montrant un rétrécissement de l’espace articulaire peuvent suggérer une lésion plus avancée du cartilage fémoro-patellaire, ce qui peut conduire à des pathologies telles que la chondromalacie rotulienne ou l’arthrose fémoro-patellaire. Ces pathologies sont souvent associées à des cas de PFS plus graves ou à long terme.
5. Ostéophytes (éperons osseux)
Dans les cas avancés de PFS ou en cas de stress chronique sur l’articulation fémoro-patellaire, des ostéophytes (éperons osseux) peuvent se développer le long des bords de la rotule ou de la rainure fémorale. Ces excroissances osseuses se forment à la suite de la tentative du corps de réparer l’articulation, souvent en réponse à des lésions du cartilage ou à un mauvais alignement. Les ostéophytes peuvent être visibles sur les radiographies et sont généralement associés à une dégénérescence articulaire à long terme.
Les excroissances osseuses peuvent contribuer à la douleur et restreindre davantage le mouvement de la rotule, aggravant ainsi les symptômes du syndrome de fatigue chronique. La présence d’ostéophytes indique un stade plus avancé du syndrome, où les options de traitement conservatrices peuvent être moins efficaces.
6. Sclérose ou modifications osseuses sous-chondrales
La sclérose fait référence au durcissement ou à l’épaississement de l’os sous-chondral (la couche osseuse située juste sous le cartilage). Dans le cas du syndrome de fatigue chronique, l’irritation chronique du cartilage peut entraîner une augmentation du stress sur l’os sous-chondral, entraînant son épaississement ou son durcissement, qui peut être visible sur les radiographies.
La sclérose est souvent observée en association avec des lésions cartilagineuses et peut indiquer que l’articulation tente de s’adapter à la perte de cartilage normal. Il s’agit d’un signe de dégénérescence articulaire plus avancée et peut également suggérer la présence d’ une chondromalacie rotulienne ou d’une arthrose précoce de l’articulation fémoro-patellaire.
7. Calcification du cartilage articulaire
Dans certains cas, les radiographies peuvent révéler une calcification dans le cartilage articulaire ou dans les tissus environnants. La calcification est un signe d’irritation chronique des articulations ou de changements dégénératifs, et elle peut contribuer à la raideur et à la douleur des articulations chez les patients atteints de PFS. Bien que cela soit moins fréquemment observé sur les radiographies, sa présence est souvent corrélée à des stades plus avancés de lésions du cartilage.
Questions frequemment posées sur le syndrome fémoro-patellaire
Préoccupations et questions courantes
- Quelles sont les causes du syndrome fémoro-patellaire ? Le syndrome fémoro-patellaire est causé par un mauvais positionnement de la rotule dans la rainure fémorale, souvent en raison de déséquilibres musculaires, d’une surutilisation, de problèmes biomécaniques ou de blessures antérieures.
- Comment diagnostique-t-on le syndrome du genou irritable ? Le diagnostic repose généralement sur un examen clinique, l’anamnèse du patient et parfois sur une imagerie (radiographies ou IRM) pour exclure d’autres pathologies du genou.
- Quels sont les principaux symptômes ? Le principal symptôme est une douleur autour ou derrière la rotule, en particulier lors d’activités telles que courir, s’accroupir ou monter des escaliers.
- Le syndrome fémoro-patellaire peut-il guérir tout seul ? Les cas bénins peuvent s’améliorer avec du repos, de la physiothérapie et des exercices de renforcement. Cependant, les cas chroniques ou graves peuvent nécessiter un traitement plus complet.
- Le syndrome du genou sans poussée est-il fréquent chez les athlètes ? Oui, les athlètes qui pratiquent des activités répétitives comme courir ou sauter présentent un risque plus élevé en raison d’une surutilisation de l’articulation du genou.
- Quels sont les meilleurs exercices pour le syndrome du canal carpien ? Le renforcement des quadriceps, en particulier du vaste médial oblique (VMO), ainsi que des exercices de renforcement des hanches et du tronc sont essentiels. L’étirement des ischio-jambiers, des mollets et de la bandelette ilio-tibiale (IT) est également bénéfique.
- Puis-je continuer à courir malgré le syndrome de fatigue chronique ? La poursuite d’activités à fort impact comme la course à pied peut aggraver les symptômes. Il est recommandé de modifier les activités et d’effectuer des exercices de rééducation jusqu’à ce que la maladie s’améliore.
- Quel est le rôle des chaussures ? Des chaussures adaptées qui offrent un bon maintien et une bonne absorption des chocs peuvent aider à réduire l’impact sur les genoux et à prévenir toute irritation supplémentaire.
Pronostic à long terme
Le pronostic à long terme du syndrome fémoro-patellaire varie en fonction de la gravité et de l’engagement de la personne à suivre un traitement. Avec une prise en charge appropriée, comprenant une thérapie physique, un entraînement musculaire et une modification de l’activité, la plupart des personnes peuvent espérer se rétablir complètement. Cependant, négliger le traitement peut entraîner des douleurs chroniques ou d’autres lésions cartilagineuses, ce qui peut augmenter le risque de développer des maladies comme l’arthrose. Des mesures préventives, telles que le maintien de la force et de la souplesse musculaires, sont essentielles pour réduire le risque de récidive. Dans les cas graves ou non traités, une intervention chirurgicale peut être nécessaire, mais elle est généralement réservée aux cas qui ne répondent pas au traitement conservateur.
Conclusion
Le syndrome fémoro-patellaire, ou « genou du coureur », est une affection caractérisée par une douleur à l’avant du genou, souvent due à un mauvais alignement de la rotule ou à une surutilisation. Une intervention précoce, comprenant du repos, de la physiothérapie et des exercices correctifs, peut empêcher une détérioration supplémentaire du cartilage sous la rotule. Le renforcement des muscles autour du genou et la prise en compte des facteurs biomécaniques sont essentiels à la fois pour le traitement et la prévention. Un traitement à long terme, comprenant des exercices réguliers et une mécanique corporelle appropriée, peut réduire considérablement la récurrence des symptômes et favoriser la santé des articulations.
Références
- Collins NJ, Barton CJ, van Middelkoop M, Callaghan MJ, Rathleff MS, Vicenzino BT et al. 2018 Consensus statement on exercise therapy and physical interventions (orthoses, taping and manual therapy) to treat patellofemoral pain: recommendations from the 5th International Patellofemoral Pain Research Retreat, Gold Coast, Australia, 2017. Br J Sports Med 2018; 52(18): 1170-1178. [PubMed]
- Crossley KM, Stefanik JJ, Selfe J, Collins NJ, Davis IS, Powers CM et al. 2016 Patellofemoral pain consensus statement from the 4th International Patellofemoral Pain Research Retreat, Manchester. Part 1: Terminology, definitions, clinical examination, natural history, patellofemoral osteoarthritis and patient-reported outcome measures. Br J Sports Med 2016; 50(14): 839-843. [PMC free article] [PubMed]
- Hart HF, Barton CJ, Khan KM, Riel H, Crossley KM. Is body mass index associated with patellofemoral pain and patellofemoral osteoarthritis? A systematic review and meta-regression and analysis. Br J Sports Med 2017; 51(10): 781-790. [PubMed]
- Nascimento LR, Teixeira-Salmela LF, Souza RB, Resende RA. Hip and Knee Strengthening Is More Effective Than Knee Strengthening Alone for Reducing Pain and Improving Activity in Individuals With Patellofemoral Pain: A Systematic Review With Meta-analysis. J Orthop Sports Phys Ther 2018; 48(1): 19-31. [PubMed]
- Neal BS, Lack SD, Lankhorst NE, Raye A, Morrissey D, van Middelkoop M. Risk factors for patellofemoral pain: a systematic review and meta-analysis. Br J Sports Med 2019; 53(5): 270-281. [PubMed]
- Robertson CJ, Hurley M, Jones F. People’s beliefs about the meaning of crepitus in patellofemoral pain and the impact of these beliefs on their behaviour: A qualitative study. Musculoskelet Sci Pract 2017; 28: 59-64. [PubMed]
- Rogan S, Haehni M, Luijckx E, Dealer J, Reuteler S, Taeymans J. Effects of Hip Abductor Muscles Exercises on Pain and Function in Patients With Patellofemoral Pain: A Systematic Review and Meta-Analysis. J Strength Cond Res 2018; 33(11): 3174-3187. [PubMed]
- Scali K, Roberts J, McFarland M, Marino K, Murray L. Is multi-joint or single joint strengthening more effective in reducing pain and improving function in women with patellofemoral pain syndrome? A systematic review and meta-analysis. Int J Sports Phys Ther 2018; 13(3): 321-334. [PMC free article] [PubMed]
- Smith BE, Moffatt F, Hendrick P, Bateman M, Rathleff MS, Selfe J et al. The experience of living with patellofemoral pain-loss, confusion and fear-avoidance: a UK qualitative study. BMJ Open 2018; 8(1): e018624. [PMC free article] [PubMed]
- Smith BE, Selfe J, Thacker D, Hendrick P, Bateman M, Moffatt F et al. Incidence and prevalence of patellofemoral pain: A systematic review and meta-analysis. PLoS One 2018; 13(1): e0190892. [PMC free article] [PubMed]
- Van der Heijden RA, Lankhorst NE, van Linschoten R, Bierma‐Zeinstra SM, van Middelkoop M. Exercise for treating patellofemoral pain syndrome. Cochrane Database Syst Rev 2015; (1): CD010387. [PubMed]