Introduction
La spondylarthrite ankylosante (SA) est une forme d’arthrite qui provoque des problèmes majeurs dans le dos en raison de l’inflammation de la colonne vertébrale. Cette inflammation entraîne une raideur et une douleur dans le dos, la poitrine et le cou, impactant considérablement la vie quotidienne. Elle se manifeste souvent à la fin de l’adolescence ou au début de la vingtaine, avec des symptômes progressifs au fil du temps.
L’inflammation persistante de la spondylarthrite ankylosante conduit à une production excessive de calcium autour des os de la colonne vertébrale, appelée ossification. Cela peut entraîner la formation de morceaux d’os supplémentaires, contribuant à la rigidité du dos. Les personnes atteintes peuvent ressentir une raideur sévère le matin, qui diminue au cours de la journée avec l’activité.
Dans les cas graves, l’accumulation de calcium peut provoquer la fusion de certains os de la colonne vertébrale, appelée ankylose, accélérant la courbure de la colonne vertébrale et limitant la mobilité. Outre la raideur et la douleur, la fatigue chronique, le manque d’appétit et la perte de poids peuvent également être présents.
La spondylarthrite ankylosante est parfois appelée Maladie de Bechterew ou Maladie de Marie-Strümpell d’après les médecins qui l’ont décrite. Bien que la cause exacte ne soit pas totalement comprise, des facteurs génétiques semblent jouer un rôle.
Le diagnostic repose sur un examen médical, des antécédents médicaux, des tests sanguins et des examens d’imagerie. Un diagnostic précoce est crucial pour une gestion efficace, incluant des médicaments anti-inflammatoires, des agents de modulation de la maladie et la physiothérapie pour maintenir la flexibilité et la force musculaire.
Incidence
Selon les données disponibles, l’incidence de la spondylarthrite ankylosante est généralement estimée entre 0,1 et 2 cas pour 1 000 personnes par an. Cependant, ces chiffres peuvent varier selon les populations étudiées et les critères diagnostiques utilisés. Certains groupes de population, tels que les jeunes hommes, semblent présenter un risque accru de développer la spondylarthrite ankylosante.
Il est également important de souligner que la spondylarthrite ankylosante a tendance à être plus fréquente chez les hommes que chez les femmes, avec un ratio homme-femme d’environ 2:1. Elle a également une prévalence plus élevée chez les personnes ayant des antécédents familiaux de la maladie, suggérant une composante génétique.
Ces estimations peuvent évoluer au fil du temps à mesure que de nouvelles études épidémiologiques sont menées et que la sensibilisation et la compréhension de la maladie s’améliorent. Il est toujours recommandé de consulter des sources médicales actualisées et des études épidémiologiques locales pour obtenir les données les plus récentes sur l’incidence de la spondylarthrite ankylosante.
Causes de la Spondylarthrite ankylosante
La cause exacte de la spondylarthrite ankylosante (SA) n’est pas complètement comprise, mais plusieurs facteurs peuvent contribuer à son développement. Les principales considérations incluent :
- Facteurs génétiques : La SA a une forte composante génétique. La présence de l’antigène leucocytaire humain HLA-B27 est fortement associée à la maladie. Cependant, la possession de ce marqueur génétique ne garantit pas le développement de la SA, et certaines personnes atteintes de la maladie ne portent pas le gène HLA-B27.
- Facteurs environnementaux : Bien que les gènes jouent un rôle majeur, des facteurs environnementaux peuvent déclencher la SA chez les personnes génétiquement prédisposées. Les infections, en particulier celles causées par certaines bactéries, ont été suggérées comme déclencheurs potentiels.
- Réponse auto-immune : La SA est considérée comme une maladie auto-immune. Le système immunitaire attaque par erreur les propres cellules du corps, provoquant une inflammation chronique des articulations et des tissus environnants.
- Hérédité : Avoir des membres de la famille atteints de SA augmente le risque de développer la maladie. Cependant, l’hérédité seule ne suffit pas à expliquer tous les cas.
- Sexe et âge : Les hommes ont un risque plus élevé de développer la SA que les femmes. La maladie a souvent tendance à se manifester chez les individus à la fin de l’adolescence ou au début de la vingtaine.
Bien que ces facteurs soient associés à la SA, il est important de noter que la maladie peut être complexe et que la compréhension de ses mécanismes exacts nécessite encore des recherches approfondies.
Réponse auto-immune
La spondylarthrite ankylosante est en effet classée comme une maladie auto-immune. Dans ce type de maladie, le système immunitaire, qui est normalement chargé de protéger l’organisme contre les infections et les agents pathogènes, commence à attaquer par erreur ses propres cellules.
Dans le cas de la spondylarthrite ankylosante, le système immunitaire cible par méprise les cellules des articulations et des tissus environnants, déclenchant ainsi une inflammation chronique. Cette inflammation persistante conduit à la raideur, à la douleur et éventuellement à la fusion des articulations de la colonne vertébrale.
Bien que la cause exacte de cette réaction auto-immune ne soit pas entièrement comprise, des facteurs génétiques semblent jouer un rôle clé. Certains gènes liés au système immunitaire sont associés à un risque accru de développer la spondylarthrite ankylosante, ce qui suggère une prédisposition génétique à cette maladie.
La reconnaissance de la spondylarthrite ankylosante en tant que maladie auto-immune oriente les approches de traitement vers la modulation du système immunitaire. Les médicaments utilisés dans le traitement de cette affection visent souvent à supprimer l’activité immunitaire excessive, réduisant ainsi l’inflammation et atténuant les symptômes associés.
Comprendre que la spondylarthrite ankylosante a une composante auto-immune permet aux professionnels de la santé de choisir des approches thérapeutiques ciblées pour modérer la réponse immunitaire et améliorer la qualité de vie des personnes affectées par cette maladie.
Symptômes de la spondylarthrite ankylosante
Les symptômes de la spondylarthrite ankylosante (SA) peuvent varier d’une personne à l’autre, mais ils incluent généralement :
- Douleur et raideur dorsale : La douleur et la raideur au niveau du bas du dos sont des symptômes caractéristiques de la spondylarthrite ankylosante. La douleur peut être intermittente ou constante et s’aggraver la nuit.
- Raideur matinale : Les personnes atteintes de SA peuvent ressentir une raideur matinale importante, ce qui peut rendre difficile le mouvement au réveil.
- Fatigue : La fatigue est fréquente chez les personnes atteintes de maladies inflammatoires, y compris la spondylarthrite ankylosante.
- Limitation de la mobilité : En raison de l’inflammation des articulations, la mobilité de la colonne vertébrale peut être limitée. Cela peut entraîner une posture courbée.
- Douleur et enflure articulaires : Outre la colonne vertébrale, la spondylarthrite ankylosante peut affecter d’autres articulations, telles que les hanches, les épaules, les genoux et les pieds, entraînant douleur et enflure.
- Tendinite : Certains individus peuvent développer des tendinites, notamment au niveau du talon (enthésite).
- Problèmes oculaires : Dans certains cas, des problèmes oculaires tels que l’uvéite peuvent survenir.
- Perte de poids : Une perte de poids involontaire peut survenir en raison de la maladie et de la fatigue associée
Il est important de noter que ces symptômes peuvent évoluer avec le temps, et la sévérité peut varier d’une personne à l’autre.
Physiopathologie de la Spondylarthrite ankylosante
Facteurs Génétiques : La génétique joue un rôle essentiel dans la prédisposition à la SA. Plus de 90 % des personnes atteintes de SA sont positives pour l’antigène leucocytaire humain HLA-B27. La présence de ce gène est fortement associée à la maladie, bien que sa relation précise ne soit pas entièrement comprise.
Réaction Immunitaire Inappropriée : Dans la SA, le système immunitaire attaque de manière inappropriée certaines parties du corps, en particulier les articulations sacro-iliaques et la colonne vertébrale. Cette réaction auto-immune provoque une inflammation persistante.
Synovite et Destruction du Cartilage : Le processus pathologique sous-jacent à la SA comprend une synovite, une inflammation de la membrane synoviale qui tapisse les articulations. Cette inflammation peut entraîner une destruction progressive du cartilage articulaire.
Calcification des Ligaments et Tendons : Au fil du temps, la SA provoque une calcification des ligaments et tendons autour des articulations touchées. Cela contribue au raidissement des articulations et à la perte de mobilité.
Inflammation des Jonctions Fibro-Osseuses : Les jonctions fibro-osseuses, en particulier les disques intervertébraux, subissent également une inflammation. Cela peut entraîner des symptômes tels que la raideur et la douleur dans le dos, la cage thoracique et le cou.
Présentation vertébrale

La spondylarthrite ankylosante et les enthèses
La spondylarthrite ankylosante (SA) est une forme de rhumatisme inflammatoire chronique qui affecte principalement les articulations sacro-iliaques (les articulations entre le sacrum et l’os iliaque) et la colonne vertébrale. Les enthèses, qui sont les points d’attache des tendons et des ligaments aux os, sont souvent le site initial de l’inflammation dans le cas de la SA.
Lorsque le système immunitaire attaque par erreur les enthèses, cela déclenche une réaction inflammatoire. Cette inflammation peut provoquer des symptômes tels que douleur, raideur, et gonflement au niveau des enthèses touchées. Avec le temps, l’inflammation persistante peut entraîner des dommages structuraux, tels que la fusion des vertèbres de la colonne vertébrale, ce qui peut conduire à une perte de mobilité.


Propagation des enthèses
Il existe également deux groupes en fonction de la direction dans laquelle il se propage :
- Variété ascendante : Elle part de l’articulation sacro-iliaque et de la vertèbre lombaire et progresse vers les parties crâniennes, en intégrant parfois les hanches et les genoux.
- Variété descendante : Elle part de la colonne cervicale vers les segments caudaux, elle n’affecte généralement pas les grosses articulations.

Restriction de la mobilité de la colonne vertébrale
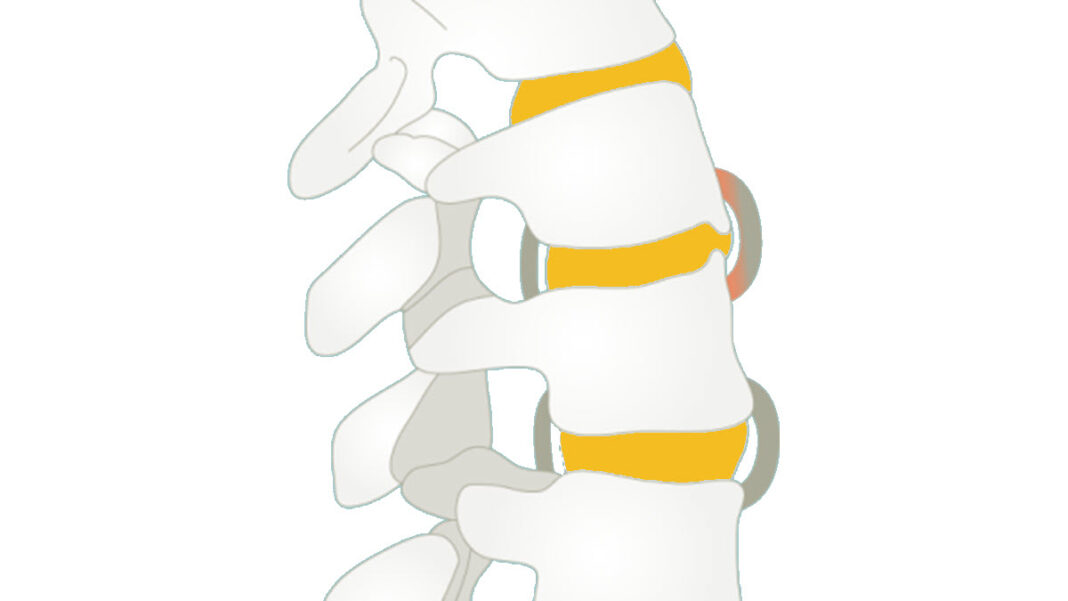
Au fur et à mesure de l’évolution des spondylarthropathies, notamment de la spondylarthrite ankylosante, des complications telles que les syndesmophytes et l’ossification des articulations facettaires peuvent survenir, impactant significativement la mobilité de la colonne vertébrale. Ces manifestations pathologiques jouent un rôle clé dans la détermination du pronostic à long terme, étroitement lié à la limitation de la capacité à se mouvoir.
Les syndesmophytes sont des excroissances osseuses qui se forment le long des ligaments, souvent observées dans la colonne vertébrale au cours de la spondylarthrite ankylosante. Ces excroissances peuvent fusionner les vertèbres entre elles, entraînant une perte de flexibilité et une raideur accrue de la colonne vertébrale. Cette fusion progressive peut donner à la colonne vertébrale une apparence rigide et droite, caractéristique du stade avancé de la maladie.
Parallèlement, l’ossification des articulations facettaires, qui sont les petites articulations entre les vertèbres, peut également contribuer à la limitation de la mobilité. Lorsque ces articulations deviennent calcifiées et rigides, les mouvements de la colonne vertébrale deviennent de plus en plus restreints, impactant la capacité à se plier, à tourner et à effectuer des activités quotidiennes normales.
Le pronostic à long terme de ces spondylarthropathies est étroitement corrélé à l’étendue de la limitation de la mobilité. Plus la fusion des vertèbres progresse, plus les mouvements de la colonne vertébrale sont compromis. Cette perte de mobilité peut entraîner une invalidité fonctionnelle et des limitations dans les activités quotidiennes, affectant ainsi la qualité de vie des individus touchés.
La prise en charge de ces complications vise à atténuer la douleur, à réduire l’inflammation et, dans la mesure du possible, à ralentir la progression de la fusion vertébrale. Des approches médicales, telles que l’utilisation de médicaments anti-inflammatoires et de thérapies biologiques, peuvent être envisagées. La physiothérapie et des exercices spécifiques visant à maintenir la mobilité et à prévenir la rigidité peuvent également être inclus dans le plan de traitement.
En résumé, la formation de syndesmophytes et l’ossification des articulations facettaires dans le cadre des spondylarthropathies peuvent entraîner une perte significative de mobilité de la colonne vertébrale, influant directement sur le pronostic à long terme de ces affections. La gestion précoce et attentive de ces complications est essentielle pour minimiser leur impact sur la qualité de vie des individus affectés.
Évaluation de la colonne lombaire pour AS
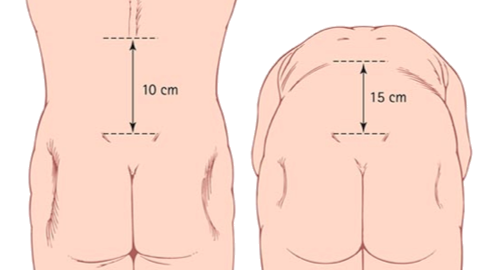
Vérifier la perte de lordose lombaire à l’aide du test de Schober
- Le patient en position debout
- Pour ce faire, on pratique deux marques:
- L5 (environ au niveau de l’épine iliaque postérieur supérieur) et 10 cm au-dessus de cette dernière, chez un patient en station debout.
- Le patient est ensuite prié de se pencher en avant autant que possible et on mesure ensuite l’augmentation d’écart entre les deux marques pratiquées précédemment.
- Le patient est invité à toucher ses orteils avec les genoux étendus.
- Normalement, les deux points doivent être séparés de plus de 5 cm;
- Si l’excursion lombaire est inférieure à 3 cm, elle implique une perte de flexion lombaire évocatrice d’une spondylarthrite ankylosante.
Facteurs à risque
- Prédisposition génétique :
- Le facteur de risque le plus fort associé à la spondylarthrite ankylosante est la prédisposition génétique.
- La présence du marqueur génétique HLA-B27 est fortement liée à la maladie. Cependant, la possession de ce marqueur n’est pas suffisante pour garantir le développement de la spondylarthrite ankylosante, et de nombreuses personnes porteuses du HLA-B27 ne développent jamais la maladie.
- Antécédents familiaux :
- La spondylarthrite ankylosante a tendance à se produire plus fréquemment chez les individus ayant des antécédents familiaux de la maladie.
- La composante génétique peut jouer un rôle majeur dans la transmission de la prédisposition à la spondylarthrite ankylosante.
- Sexe et âge :
- Les hommes sont plus susceptibles de développer la spondylarthrite ankylosante que les femmes.
- La maladie a souvent un début précoce, généralement avant l’âge de 40 ans, bien que des cas plus tardifs puissent également survenir.
- Infections :
- Certains chercheurs suggèrent que des infections bactériennes, en particulier des infections gastro-intestinales, pourraient déclencher la spondylarthrite ankylosante chez les individus génétiquement prédisposés.
- Cependant, le lien entre les infections et le déclenchement de la maladie reste un domaine de recherche en évolution.
- Facteurs environnementaux :
- Des facteurs environnementaux tels que le tabagisme ont été associés à un risque accru de développer la spondylarthrite ankylosante.
- Le tabagisme est également lié à une progression plus sévère de la maladie.
- Autres maladies inflammatoires :
- La présence d’autres maladies inflammatoires, telles que l’arthrite psoriasique ou les maladies inflammatoires de l’intestin, peut augmenter le risque de développer la spondylarthrite ankylosante.
Diagnostic différentiel
- Arthrite Rhumatoïde (AR) : L’arthrite rhumatoïde est une maladie auto-immune qui affecte les articulations. Bien que certaines similitudes puissent exister avec la SA, l’arthrite rhumatoïde a tendance à toucher plusieurs articulations, y compris les petites articulations des mains et des pieds.
- Arthrose : L’arthrose est une affection dégénérative des articulations qui se produit en raison de l’usure du cartilage. Elle peut causer des symptômes similaires à ceux de la SA, mais l’emplacement des articulations touchées et les facteurs déclenchants peuvent être différents.
- Spondylarthrite Axiale Non Radiographique (SpA-ax) : Cette condition présente des symptômes similaires à la SA, mais les signes radiographiques ne sont pas encore visibles. Elle peut évoluer vers une spondylarthrite ankylosante au fil du temps.
- Lombalgie Commune : Des douleurs lombaires peuvent être présentes dans diverses conditions, y compris la lombalgie commune, qui n’est pas spécifiquement liée à l’inflammation des articulations sacro-iliaques.
- Lupus Érythémateux Systémique (LES) : Le lupus est une maladie auto-immune systémique pouvant affecter divers organes, y compris les articulations. Il peut présenter des symptômes similaires à la SA.
- Maladie de Crohn et Rectocolite Hémorragique : Ces maladies inflammatoires de l’intestin peuvent parfois être associées à des symptômes similaires à ceux de la SA, en particulier en ce qui concerne l’inflammation articulaire.
- Infections : Certaines infections, en particulier celles touchant les articulations, peuvent provoquer une inflammation et des symptômes similaires à ceux de la SA.
Signes radiolgraphique
- Sacroiliite – généralement bilatérale et symétrique, touchant le tiers inférieur (partie synoviale), particulièrement le côté iliaque de l’articulation. Il est possible de constater une perte de clarté des bords de l’articulation, des érosions, un élargissement de l’espace articulaire avec une prolifération osseuse et une sclérose subséquentes. À mesure que les changements progressent, les limites de l’espace articulaire sont de plus en plus floues et disparaissent graduellement à mesure que l’ankylose se développe.
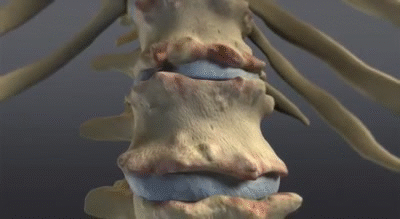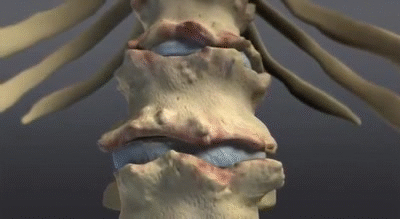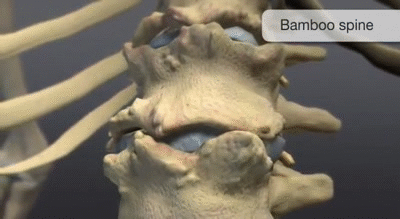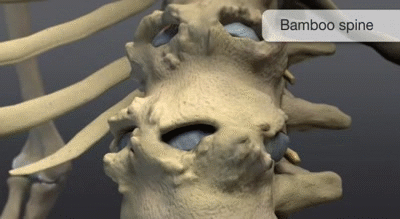
- Spondylite – des érosions et une nouvelle croissance osseuse se produisent aux angles des corps vertébraux, en commençant généralement par la jonction thoracolombaire, pour former des « lésions de Romanus ». De l’os se forme ensuite le long de la face antérieure du corps vertébral, inversant la concavité normale et créant une apparence carrée. La calcification se développe dans le disque intervertébral voisin et dans les ligaments longitudinaux de la colonne vertébrale, formant des syndesmophytes qui peuvent se développer pour former des éperons osseux et s’unir à des lésions similaires des vertèbres adjacentes, ce qui aboutit à une apparence caractéristique d’épine de bambou et finit par provoquer une ankylose.
- Calcification des tissus mous – une calcification ligamentaire peut se produire, par exemple dans la partie ligamentaire postérieure de l’articulation sacro-iliaque. de l’articulation sacro-iliaque et du ligament interépineux postérieur.
- Densité osseuse – elle peut être généralement réduite.
Sacroiliite
La sacroiliite est une inflammation des articulations sacro-iliaques, qui sont les articulations situées entre le sacrum (l’os triangulaire à la base de la colonne vertébrale) et les os iliaques du bassin. Ces articulations sont essentielles pour la stabilité de la colonne vertébrale et sont importantes pour les mouvements du tronc, en particulier lors de la marche.
L’inflammation des articulations sacro-iliaques peut être causée par diverses conditions médicales. La sacroiliite est souvent associée à des maladies inflammatoires, en particulier à la spondylarthrite ankylosante, qui est une forme de rhumatisme inflammatoire chronique affectant principalement la colonne vertébrale.
Les symptômes de la sacroiliite comprennent généralement des douleurs dans la région basse du dos, les fesses et éventuellement la hanche. Ces douleurs peuvent être bilatérales (affectant les deux côtés) ou unilatérales. La raideur et l’inconfort, surtout après des périodes d’inactivité, peuvent également accompagner la sacroiliite.
Inflammation SI
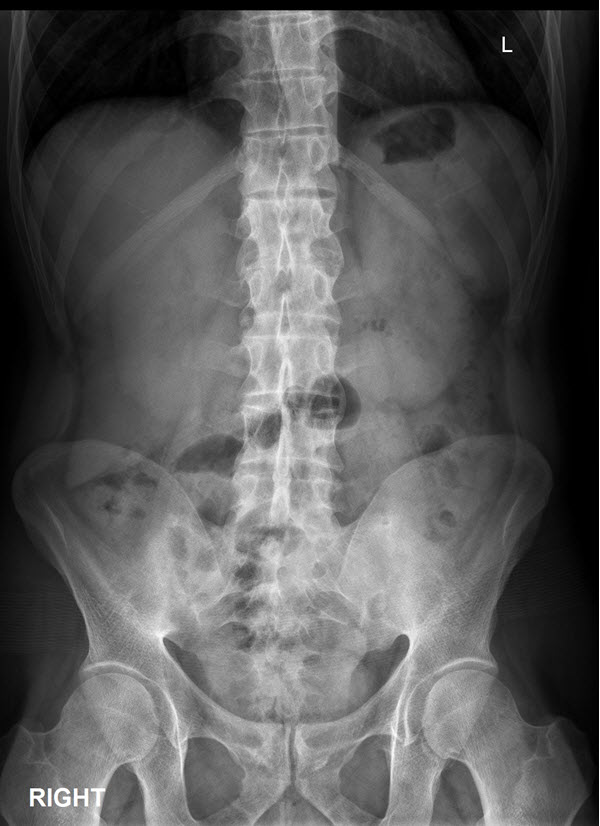
Le premier symptôme de la spondylarthrite ankylosante est généralement la sacroiliite, c’est-à-dire l’inflammation des enthèses de l’articulation sacro-iliaque. L’inflammation de l’articulation sacro-iliaque peut être secondaire à l’arthrose, à la grossesse, aux spondylarthropathies et aux traumatismes. Sur le plan radiologique, la sacroiliite touche la composante synoviale de l’articulation sacro-iliaque, et la première constatation est une diminution de la définition des bords de l’articulation. Après quoi, l’espace articulaire devient plus large ou irrégulier, et des érosions focales se développent, en particulier sur le côté iliaque de l’articulation, conduisant à une sclérose et ultimement à une fusion (ankylose).
Spondylite
La spondylite est une inflammation des vertèbres, caractérisée par une affection inflammatoire au niveau de la colonne vertébrale. Cette inflammation peut toucher différentes parties de la colonne vertébrale, notamment les vertèbres cervicales, thoraciques, lombaires, ou encore les articulations sacro-iliaques à la jonction entre le sacrum et l’os iliaque du bassin.
La spondylite est souvent associée à des maladies inflammatoires, et l’une des formes les plus connues est la spondylarthrite ankylosante. Cette dernière est un type de rhumatisme inflammatoire chronique qui affecte principalement la colonne vertébrale, provoquant une inflammation des articulations sacro-iliaques et conduisant à la formation de syndesmophytes, des excroissances osseuses.
Les symptômes de la spondylite peuvent inclure des douleurs dans la région basse du dos, une raideur vertébrale, une perte de mobilité, une fatigue persistante et, dans le cas de la spondylarthrite ankylosante, une posture caractéristique appelée « dos en bambou » due à la fusion des vertèbres.
Lésion de Romanus

La lésion de Romanus (signe des coins brillants) est une manifestation précoce de la spondylarthrite ankylosante et se présente sous la forme d’une irrégularité et d’une érosion impliquant les bords antérieur et postérieur des plateaux vertébraux. La réparation de ces érosions inflammatoires apparaît radiographiquement sous la forme d’une sclérose réactive au même endroit, connue sous le nom de signe des coins brillants.
Équarrissage des corps vertébraux

La spondylarthrite ankylosante est la cause la plus fréquente d’équarrissage (aspect carré) du corps vertébral. Elle est associée à une sclérose réactive des bords des corps vertébraux (signe du coin brillant) typiquement dans la colonne lombaire. L’équarrissage des corps vertébraux survient après le signe du coin brillant/lésion de Romanus et précède la colonne bambou.
Syndesmophyte marginaux

Représente le pontage osseux reliant les marges vertébrales adjacentes, qui créent la colonne vertébrale de bambou classique (ankylose vertébrale) dans le stade avancé de la maladie.
Colonne vertébrale en forme de Bambou
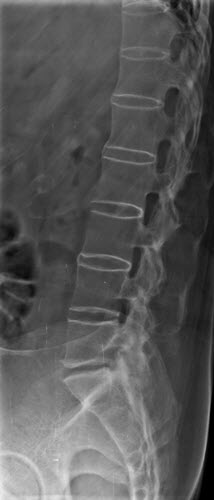
La colonne vertébrale en forme bambou résulte essentiellement de la fusion des corps vertébraux par des syndesmophytes marginaux. Elle peut être accompagnée d’une fusion des éléments vertébraux postérieurs. Une colonne vertébrale en forme bambou se présente généralement au niveau des jonctions dorso-lombaires et/ou lombo-sacrée et peut-être sujette à des fractures vertébrales instables et à des lésions d’Andersson. Dans une colonne vertébrale en forme de bambou, les fibres externes de l’anneau fibreux des disques intervertébraux s’ossifient, ce qui entraîne la formation de syndesmophytes marginaux entre les corps vertébraux adjacents. L’aspect radiographique qui en résulte est donc celui de spicules minces, incurvés et radio-opaques qui relient complètement les corps vertébraux adjacents. L’ensemble de ces éléments donne une apparence d’ondulation des bords latéraux continus de la colonne vertébrale sur les radiographies AP de la colonne vertébrale et ressemble à une tige de bambou, d’où le terme de colonne vertébrale en bambou.
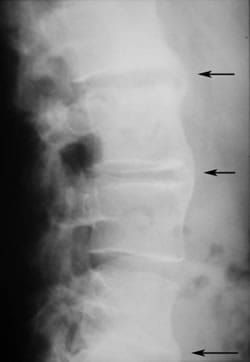

Calcification des tissus mous
Signe du dague
Ligne radiodense centrale unique sur les radiographies frontales, associée à une ossification des ligaments sus-épineux et inter-épineux secondaire à une enthésite. Il est possible que la ligne radiodense s’étende au sacrum.

Différences entre les ostéophytes et syndesmophytes
Ostéophyte
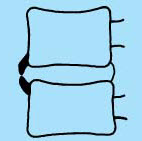
Ossification paravertébrale, orientation horizontale.
Apparence de griffe
- Marginale : extension osseuse horizontale de la plaque vertébrale.
- Non-marginale : extension horizontale du corps vertébral à 2-3 mm de la plaque terminale.
Syndesmophyte

Ossification paravertébrale, orientation verticale
Naissent des fibres de Sharpey qui s’étendent jusqu’à l’os, et sont donc contiguës au corps vertébral.
- Marginale
- Origine au bord d’un corps vertébral, s’étendant jusqu’au bord du corps vertébral adjacent (ossification de l’anneau fibreux).
- Non-marginale
- Généralement grande et volumineuse
- Partent du corps vertébral, loin de la plaque terminale ou du bord.
Recommandations
- Consultation Médicale :
- Consultez un rhumatologue pour un diagnostic précis et un plan de traitement adapté à votre situation.
- Éducation sur la Maladie :
- Informez-vous sur la spondylarthrite ankylosante pour comprendre ses symptômes, son évolution, et les options de traitement. Des organisations de patients et des sites Web médicaux fiables peuvent fournir des informations précieuses.
- Traitement Médical :
- Suivez le plan de traitement prescrit par votre médecin, qui peut inclure des médicaments anti-inflammatoires, des thérapies biologiques, des corticostéroïdes, et d’autres médicaments en fonction de la gravité de la maladie.
- Ostéopathie et Exercices :
- La physiothérapie peut jouer un rôle crucial dans le maintien de la mobilité. Des exercices spécifiques et des étirements peuvent être recommandés pour renforcer les muscles et améliorer la flexibilité.
- Gestion de la Douleur :
- Apprenez des techniques de gestion de la douleur qui peuvent inclure l’utilisation de la chaleur, du froid, ou des méthodes de relaxation.
- Soutien Psychologique :
- La spondylarthrite ankylosante peut avoir des impacts psychologiques. Recherchez un soutien émotionnel auprès de professionnels de la santé mentale, de groupes de soutien ou de proches.
- Adaptation du Mode de Vie :
- Faites des ajustements dans votre vie quotidienne pour faciliter la gestion de la maladie. Cela peut inclure l’ergonomie du lieu de travail, le choix d’un matelas approprié, ou des adaptations dans l’exercice physique.
- Suivi Médical Régulier :
- Planifiez des rendez-vous réguliers avec votre rhumatologue pour évaluer la progression de la maladie et ajuster le plan de traitement au besoin.
- Santé Générale :
- Maintenez une hygiène de vie saine en termes d’alimentation équilibrée, d’exercice physique adapté, et de gestion du stress.
- Participation à la Recherche :
- Si possible, envisagez de participer à des études de recherche sur la spondylarthrite ankylosante pour contribuer à l’avancement des connaissances sur la maladie.
Caractéristiques extra-articulaires de la spondylarthrite ankylosante
- Uvéite antérieure (25%) et conjonctivite (20%)
- Prostatite (80 % des hommes) : généralement asymptomatique.
- Maladie cardiovasculaire
- Incompétence aortique
- Incompétence mitrale
- Défauts de conduction cardiaque
- Péricardite
- Amyloïdose
- Fibrose atypique du lobe supérieur du poumon
- Caractéristiques extra-articulaires de la spondylarthrite ankylosante
- Consultation Médicale :
- Consultez un rhumatologue pour un diagnostic précis et un plan de traitement adapté à votre situation.
- Éducation sur la Maladie :
- Informez-vous sur la spondylarthrite ankylosante pour comprendre ses symptômes, son évolution, et les options de traitement. Des organisations de patients et des sites Web médicaux fiables peuvent fournir des informations précieuses.
- Traitement Médical :
- Suivez le plan de traitement prescrit par votre médecin, qui peut inclure des médicaments anti-inflammatoires, des thérapies biologiques, des corticostéroïdes, et d’autres médicaments en fonction de la gravité de la maladie.
- Physiothérapie et Exercices :
- La physiothérapie peut jouer un rôle crucial dans le maintien de la mobilité. Des exercices spécifiques et des étirements peuvent être recommandés pour renforcer les muscles et améliorer la flexibilité.
- Gestion de la Douleur :
- Apprenez des techniques de gestion de la douleur qui peuvent inclure l’utilisation de la chaleur, du froid, ou des méthodes de relaxation.
- Soutien Psychologique :
- La spondylarthrite ankylosante peut avoir des impacts psychologiques. Recherchez un soutien émotionnel auprès de professionnels de la santé mentale, de groupes de soutien ou de proches.
- Adaptation du Mode de Vie :
- Faites des ajustements dans votre vie quotidienne pour faciliter la gestion de la maladie. Cela peut inclure l’ergonomie du lieu de travail, le choix d’un matelas approprié, ou des adaptations dans l’exercice physique.
- Suivi Médical Régulier :
- Planifiez des rendez-vous réguliers avec votre rhumatologue pour évaluer la progression de la maladie et ajuster le plan de traitement au besoin.
- Santé Générale :
- Maintenez une hygiène de vie saine en termes d’alimentation équilibrée, d’exercice physique adapté, et de gestion du stress.
- Participation à la Recherche :
- Si possible, envisagez de participer à des études de recherche sur la spondylarthrite ankylosante pour contribuer à l’avancement des connaissances sur la maladie.
- Exercices d’étirement et d’amplitude de mouvement
- Exercices de renforcement des muscles abdominaux et dorsaux
- Positions correctes pour dormir et marcher
Références

Spondylitis Association of America
- Proft F, Poddubnyy D. Ankylosingspondylitis and axial spondyloarthritis: recent insights and impact of new classification criteria. Ther Adv Musculoskelet Dis. 2018 Jun;10(5-6):129-139. [PMC free article] [PubMed]
- Bridgewood C, Watad A, Cuthbert RJ, McGonagle D. Spondyloarthritis: new insights into clinical aspects, translational immunology and therapeutics. Curr Opin Rheumatol. 2018 Sep;30(5):526-532. [PubMed]
- Watad A, Cuthbert RJ, Amital H, McGonagle D. Enthesitis: Much More Than Focal Insertion Point Inflammation. Curr Rheumatol Rep. 2018 May 30;20(7):41. [PMC free article] [PubMed]
- Mahmoudi M, Garshasbi M, Ashraf-Ganjouei A, Javinani A, Vojdanian M, Saafi M, Ahmadzadeh N, Jamshidi A. Association between rs6759298 and AnkylosingSpondylitis in Iranian Population. Avicenna J Med Biotechnol. 2018 Jul-Sep;10(3):178-182. [PMC free article] [PubMed]
- van den Berg R, Jongbloed EM, de Schepper EIT, Bierma-Zeinstra SMA, Koes BW, Luijsterburg PAJ. The association between pro-inflammatory biomarkers and nonspecific low back pain: a systematic review. Spine J. 2018 Nov;18(11):2140-2151. [PubMed]
- Wang R, Ward MM. Epidemiology of axial spondyloarthritis: an update. Curr Opin Rheumatol. 2018 Mar;30(2):137-143. [PMC free article] [PubMed]
- Aloush V, Dotan I, Ablin JN, Elkayam O. Evaluating IBD-specific antiglycan antibodies in serum of patients with spondyloarthritis and rheumatoid arthritis: are they really specific? Clin Exp Rheumatol. 2019 Jan-Feb;37(1):32-36. [PubMed]
- Rabelo CF, Baptista TSA, Petersen LE, Bauer ME, Keiserman MW, Staub HL. Serum IL-6 correlates with axial mobility index (Bath AnkylosingSpondylitis Metrology Index) in Brazilian patients with ankylosingspondylitis. Open Access Rheumatol. 2018;10:21-25. [PMC free article] [PubMed]
- Dagfinnrud H, Tidskr nor legefor, 2010
- NICE Guidelines No65
- Rule A, 2017. Traitement autre que les médicaments biologiques (recommandations EULAR/ASAS)
- Sepriano A, 2017. Traitement par des médicaments biologiques (recommandations EULAR/ASAS)
- Grans Compendium in Rheumatology