Syndrome du Piriforme : Une Douleur Sciatique Méconnue
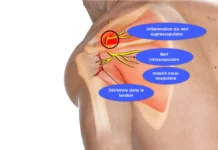
Le syndrome du piriforme, une condition délicate et parfois méconnue, se caractérise par la compression ou l’irritation du nerf sciatique par le muscle piriforme. Ce muscle en forme de poire, qui s’étend du sacrum à la partie supérieure du fémur, joue un rôle crucial dans la rotation externe de la hanche. Malgré sa petite taille, le piriforme peut avoir un impact significatif sur la qualité de vie des individus lorsqu’il est impliqué dans le développement du syndrome.
Les symptômes du syndrome du piriforme sont divers et peuvent inclure des douleurs localisées dans la région fessière, des engourdissements ou des picotements descendant le long de la jambe, ainsi que des faiblesses musculaires dans la zone affectée. Ces manifestations peuvent perturber les activités quotidiennes et limiter la mobilité, créant une expérience souvent douloureuse pour ceux qui en souffrent.
Les causes sous-jacentes du syndrome du piriforme sont variées. Elles peuvent résulter de la tension musculaire due à une position assise prolongée, de blessures, de spasmes musculaires, ou même d’activités répétitives sollicitant excessivement le muscle piriforme. Le diagnostic de cette condition peut parfois être complexe en raison de la similitude de ses symptômes avec d’autres affections du bas du dos, ce qui souligne l’importance d’une évaluation médicale approfondie.
Parmi les différentes approches thérapeutiques visant à soulager les symptômes du syndrome du piriforme, l’ostéopathie se distingue en tant qu’approche holistique qui cherche à rétablir l’équilibre structurel du corps. Les praticiens ostéopathes adoptent une approche personnalisée, tenant compte de la gravité de la situation, des antécédents médicaux du patient et des facteurs sous-jacents.
L’ostéopathie repose sur une compréhension approfondie de l’anatomie et des mécanismes du syndrome du piriforme. Les séances d’ostéopathie peuvent impliquer des manipulations douces des articulations, des étirements musculaires, et d’autres techniques visant à réduire la tension et à restaurer la mobilité. En travaillant sur l’ensemble du corps, les ostéopathes cherchent à identifier et à corriger les déséquilibres structurels qui pourraient contribuer au syndrome du piriforme.
Historiquement, le syndrome du piriforme a été introduit en terminologie médicale par le chirurgien britannique Sir Herbert William Ralston Yeoman en 1928. Depuis lors, l’ostéopathie s’est positionnée comme une approche complémentaire efficace pour soulager les symptômes associés à cette condition.
La consultation d’un ostéopathe compétent peut offrir plusieurs avantages, notamment un diagnostic précis, la conception d’un plan de traitement adapté aux besoins individuels du patient, et l’amélioration générale du bien-être. La collaboration entre le patient et l’ostéopathe joue un rôle essentiel dans le processus de guérison, permettant une meilleure compréhension des facteurs déclenchants et contribuant à une approche intégrée de la gestion du syndrome du piriforme. En choisissant l’ostéopathie, les individus peuvent explorer une voie thérapeutique holistique pour atténuer les symptômes de cette condition délicate.
Avertissement : Cet article aborde le syndrome du piriforme et présente des techniques spécifiquement destinées aux ostéopathes formés. Les informations fournies ne sont pas conçues pour l’auto-traitement ou pour être utilisées par des personnes non qualifiées. Il est essentiel de ne pas tenter d’effectuer des techniques ostéopathiques ou toute autre forme de thérapie manuelle sur vous-même ou sur autrui sans la formation et la certification appropriées. Consultez toujours un ostéopathe diplômé ou un professionnel de santé qualifié pour une évaluation et un traitement adaptés. Tenter des interventions sans formation peut entraîner des blessures ou aggraver des conditions existantes.
Anatomie du Piriforme : Un Petit Muscle à Grand Impact
Le piriforme est un petit muscle situé profondément dans la région pelvienne. Il prend son origine sur la face antérieure du sacrum, au niveau des vertèbres S2 à S4, ainsi que sur le ligament sacrotubéral. De là, il s’étend en diagonale vers la partie supérieure du grand trochanter du fémur, où il s’insère.

La fonction principale du piriforme est de participer à la rotation externe de la hanche, contribuant ainsi à la stabilité de l’articulation de la hanche. Il est principalement innervé par le nerf sciatique, qui peut passer à travers ou en dessous du muscle chez certaines personnes. Notamment, en raison de sa proximité avec le nerf sciatique, des tensions excessives ou une contraction du piriforme peuvent parfois conduire au syndrome du piriforme, provoquant des douleurs et des engourdissements le long du trajet du nerf sciatique.
Variations Anatomiques : Quand le Nerf Sciatique Rencontre le Piriforme
Le nerf sciatique, une composante essentielle du système nerveux périphérique, joue un rôle crucial dans la transmission des signaux entre la moelle épinière et les membres inférieurs. Son trajet complexe à travers le corps humain peut être sujet à diverses variations anatomiques, l’une d’entre elles étant la traversée du muscle piriforme. Le piriforme, un petit muscle en forme de poire situé dans la région pelvienne, peut parfois devenir un acteur involontaire dans les problèmes liés au nerf sciatique. Chez 10 à 20 % de la population, le nerf sciatique traverse le muscle piriforme, créant ainsi une situation propice à des manifestations cliniques spécifiques. L’interaction entre le nerf sciatique et le muscle piriforme peut donner lieu à des symptômes tels que la douleur sciatique, la raideur musculaire et même des engourdissements dans les membres inférieurs. Les chercheurs ont étudié cette condition pour mieux comprendre ses mécanismes sous-jacents et améliorer les approches de traitement.
Certaines études, notamment celles menées par Pecina et al. (1991), Szabo (1989) et Travel, Simons (1992), ont examiné la prévalence de la traversée du nerf sciatique par le muscle piriforme. Ces travaux ont permis de déterminer que cette variante anatomique n’est pas rare, affectant une part significative de la population. Lorsque le nerf sciatique traverse le piriforme, il peut être exposé à une pression accrue, entraînant des symptômes désagréables. La compression du nerf peut causer une douleur lancinante le long de son trajet, souvent ressentie dans les fesses, le bas du dos et la jambe. Les patients signalent parfois une sensation de picotement ou d’engourdissement, ce qui peut compromettre leur qualité de vie quotidienne.
- Pecina et al. (1991) : Pecina, M. (1991). « Contribution to the etiological explanation of the piriformis syndrome. » Acta Anatomica, 142(3), 261-263.
- Szabo (1989) : Szabo, R. M. (1989). « Piriformis syndrome: a cause of nondiscogenic sciatica. » Orthopedics, 12(2), 231-233.
- Travell, Simons (1992) : Travell, J. G., & Simons, D. G. (1992). Myofascial Pain and Dysfunction: The Trigger Point Manual. Volume 2: The Lower Extremities. Baltimore: Williams & Wilkins.
Les professionnels de la santé, notamment les ostéopathes, jouent un rôle essentiel dans la gestion des problèmes liés à la traversée du nerf sciatique par le piriforme. Les approches de traitement peuvent inclure des techniques manuelles visant à relâcher la tension musculaire, à améliorer la mobilité du nerf et à soulager la douleur associée.

Cercle Vicieux du Piriforme : Comprendre la Douleur Persistante
Cercle vicieux où la contraction musculaire excessive entraîne une compression du nerf sciatique, provoquant une altération de la transmission nerveuse, qui à son tour peut influencer davantage la contraction musculaire.
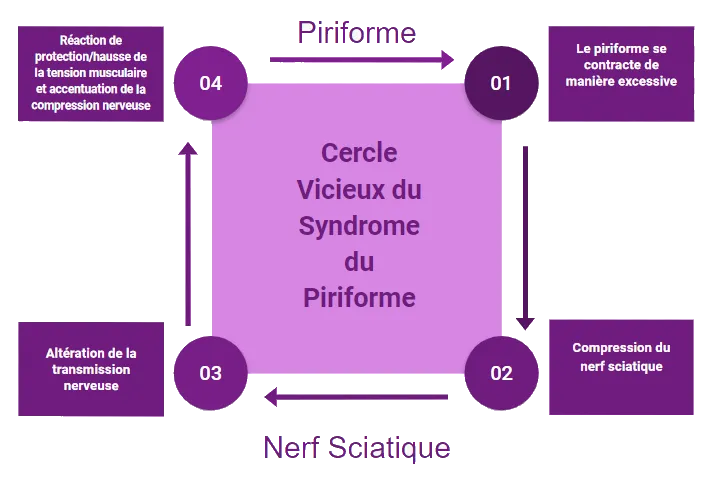
Dans le contexte spécifique du piriforme et du nerf sciatique, cette interaction peut contribuer au syndrome du piriforme. Lorsque le muscle piriforme se contracte de manière excessive, il peut comprimer le nerf sciatique, provoquant des symptômes tels que la douleur et l’engourdissement. Ces symptômes peuvent à leur tour entraîner une réaction de protection, induisant une augmentation de la tension musculaire, ce qui aggrave la compression du nerf et intensifie les symptômes. Ce cycle continue, créant une interrelation complexe entre la contraction musculaire et la transmission nerveuse altérée.
Compression du Nerf Sciatique : Mécanisme et Déclencheurs
Le mécanisme de la compression du nerf sciatique dans le syndrome du piriforme est généralement associé à la proximité anatomique du muscle piriforme avec le nerf. Voici comment la compression peut se produire :
- Passage du Nerf Sciatique : Le nerf sciatique, qui est le plus grand nerf du corps, passe généralement sous ou à travers le muscle piriforme dans la région profonde des fesses.
- Anatomie Variable : La relation anatomique entre le piriforme et le nerf sciatique peut varier d’une personne à l’autre. Dans certains cas, le nerf sciatique peut passer à travers le muscle, tandis que dans d’autres cas, il peut passer juste en dessous.
- Contractions Musculaires : Le piriforme peut subir des spasmes ou des contractions involontaires, souvent en réponse à une surutilisation du muscle, des traumatismes ou des tensions. Ces contractions peuvent entraîner un resserrement du muscle.
- Compression du Nerf : Lorsque le muscle piriforme se contracte de manière excessive ou prolongée, il peut exercer une pression sur le nerf sciatique qui passe à proximité. Cette compression peut provoquer une irritation du nerf, conduisant à des symptômes tels que des douleurs, des picotements, ou un engourdissement le long du trajet du nerf.
- Inflammation et Gonflement : La compression chronique peut entraîner une inflammation du nerf sciatique. L’inflammation peut augmenter la pression sur le nerf, aggraver les symptômes et créer un cercle vicieux de compression et d’inflammation.
Syndrome du Piriforme vs Syndrome Myofascial du Piriforme : Deux Conditions Proches, Mais Distinctes
Bien que le Syndrome du piriforme et le Syndrome myofascial du piriforme partagent certains symptômes et puissent être confondus en raison de leur proximité anatomique, ce sont deux conditions distinctes.
Le syndrome du piriforme est principalement caractérisé par la compression ou l’irritation du nerf sciatique par le muscle piriforme, situé dans la région fessière. Cette compression peut entraîner des douleurs dans le bas du dos, les fesses et parfois le long de la jambe, correspondant aux symptômes de la sciatique. Les facteurs de risque du syndrome du piriforme incluent la position assise prolongée, des activités physiques spécifiques et des déséquilibres musculaires.
Le syndrome myofascial du piriforme, en revanche, se concentre sur les points de déclenchement ou les nœuds musculaires (points trigger) dans le muscle piriforme. Ces points de déclenchement peuvent causer une douleur locale, mais ils peuvent également provoquer une douleur à distance, ce qui rend la différenciation entre le syndrome myofascial du piriforme et d’autres conditions, y compris le syndrome du piriforme, parfois complexe. Les déclencheurs myofasciaux peuvent être causés par des traumatismes, des tensions répétées ou une surutilisation du muscle.
Douleur Référée : Le Syndrome Myofascial du Piriforme
Le syndrome myofascial est caractérisé par la présence de points gâchettes, qui sont des zones sensibles et tendues dans les muscles. Lorsque le syndrome myofascial affecte le muscle piriforme, on parle souvent de « syndrome myofascial du piriforme ». Dans cette condition, les points gâchettes dans le muscle piriforme peuvent provoquer des douleurs locales dans la région fessière et peuvent également entraîner des douleurs référées dans le bas du dos, les hanches et même le long du nerf sciatique.
Le traitement du syndrome myofascial du piriforme peut impliquer des approches visant à relâcher la tension dans le muscle, à réduire l’inflammation et à soulager les points gâchettes. Les techniques de massage, d’étirement, la physiothérapie et, dans certains cas, les injections de points de déclenchement peuvent être utilisées pour atténuer les symptômes.
Deux points gâchettes localisés
- Au niveau du bord latéral du sacrum et à environ un tiers de la partie médiale du grand trochanter.
- Ils concernent la région sacro-iliaque, les fesses et l’articulation de la hanche, et s’étendent parfois aux deux tiers proximaux de la partie postérieure de la cuisse.
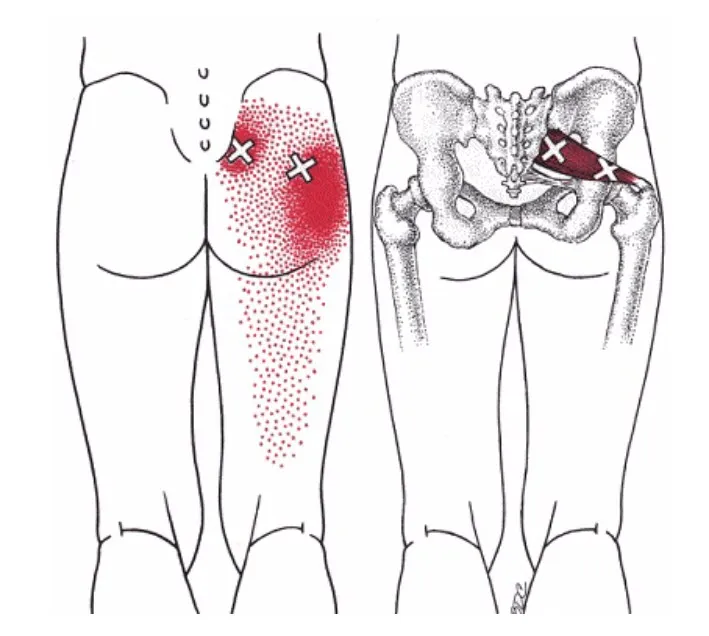
En présence de points gâchettes dans le piriforme, le muscle tend à se raccourcir et à augmenter en volume, entraînant une compression du nerf sciatique.
La douleur résultant de cette compression se propage le long de la face postérieure de la cuisse jusqu’au mollet et à la plante du pied. Par conséquent, la douleur peut émaner simultanément de diverses sources.
Pourquoi Cela Fait Mal ? Les Causes Fréquentes du Syndrome du Piriforme
Plusieurs facteurs peuvent contribuer au développement de ce syndrome. Tout d’abord, les traumatismes physiques, tels que des chutes ou des blessures sportives, peuvent provoquer une inflammation du muscle piriforme, entraînant ainsi une compression du nerf. De plus, les déséquilibres musculaires, souvent liés à un mode de vie sédentaire ou à des habitudes posturales inadéquates, peuvent également jouer un rôle dans le syndrome du piriforme. Les personnes qui passent de longues heures assises ou qui ont des habitudes de levée de poids incorrectes peuvent solliciter excessivement ce muscle, contribuant ainsi à son inflammation. De plus, les variations anatomiques, telles que la position anormale du nerf sciatique par rapport au muscle piriforme, peuvent augmenter la prédisposition à ce syndrome. En outre, certaines activités répétitives, comme la course à pied, peuvent également être un facteur déclenchant. En comprenant ces différentes causes potentielles, il devient possible de mettre en place des stratégies de prévention et de gestion du syndrome du piriforme, allant de la correction des habitudes posturales à des exercices ciblés visant à renforcer les muscles impliqués.
- Anatomie individuelle : La disposition anatomique du nerf sciatique par rapport au muscle piriforme peut varier d’une personne à l’autre. Certains individus peuvent avoir une anatomie qui augmente le risque de compression du nerf.
- Surutilisation : Des activités physiques intenses ou répétitives, comme la course à pied, le cyclisme ou d’autres exercices qui sollicitent le muscle piriforme, peuvent entraîner une surutilisation du muscle, conduisant à des tensions et à la compression du nerf.
- Traumatismes : Des blessures traumatiques, telles que des chutes sur les fesses, des accidents de voiture ou des blessures sportives, peuvent endommager le muscle piriforme ou provoquer des spasmes musculaires qui entraînent une compression du nerf sciatique.
- Contractures musculaires : Les contractions musculaires prolongées ou des spasmes du piriforme peuvent résulter de tensions, de traumatismes ou d’activités excessives, entraînant une compression du nerf.
- Position assise prolongée : Un mode de vie sédentaire avec de longues périodes en position assise peut contribuer à la faiblesse musculaire et à la raideur du piriforme, favorisant ainsi le développement du syndrome.
- Inflammation : L’inflammation du muscle piriforme due à des traumatismes, à des infections ou à des conditions inflammatoires peut contribuer à la compression du nerf sciatique.
- Conditions musculo-squelettiques sous-jacentes : Des troubles tels que la scoliose, des anomalies vertébrales ou d’autres conditions musculo-squelettiques peuvent influencer la posture et la fonction musculaire, contribuant ainsi au syndrome du piriforme.
- Hérédité : Il peut y avoir une prédisposition génétique à développer des troubles musculo-squelettiques, y compris le syndrome du piriforme.
Il est important de noter que le syndrome du piriforme peut résulter de plusieurs de ces facteurs combinés. La présence de ces causes ne garantit pas nécessairement le développement du syndrome, et de nombreuses personnes peuvent avoir une anatomie ou des activités similaires sans éprouver de symptômes.
Piriformis syndrome is a neuromuscular disorder characterized by the compression or irritation of the sciatic nerve by the piriformis muscle, located deep in the buttock. As the symptoms of piriformis syndrome often mimic other conditions, such as lumbar disc herniation or sciatica, it is essential for an osteopath to use a structured, thorough approach to diagnose this condition accurately. Here is the logical pathway an osteopath may follow to diagnose piriformis syndrome within their office.
Reconnaître les Symptômes du Syndrome du Piriforme
Le syndrome du piriforme est une affection musculo-squelettique rare mais souvent invalidante qui affecte le muscle piriforme, situé dans la région des fesses. Ce syndrome se manifeste lorsque le muscle piriforme comprime ou irrite le nerf sciatique, entraînant une série de symptômes spécifiques. Les personnes souffrant de ce syndrome peuvent ressentir une douleur similaire à celle causée par une sciatique. Voici un aperçu détaillé des symptômes associés au syndrome du piriforme, qui peut varier en intensité d’une personne à l’autre.
List des Symptômes
1. Douleur dans la région des fesses
L’un des symptômes les plus courants du syndrome du piriforme est une douleur persistante et localisée dans la région des fesses. Cette douleur peut être profonde, lancinante ou diffuse. Elle est souvent ressentie d’un seul côté et peut s’intensifier après des activités physiques telles que la marche, la course ou la montée des escaliers. Le fait de rester assis pendant de longues périodes peut également aggraver la douleur.
Les patients peuvent également décrire une sensation de tension ou de raideur dans la fesse affectée, limitant ainsi les mouvements de la hanche. Cela peut rendre certaines tâches quotidiennes, comme s’asseoir ou se lever d’une chaise, particulièrement douloureuses.
2. Douleur irradiant vers la jambe
La douleur du syndrome du piriforme ne se limite pas uniquement à la région des fesses. En raison de la proximité du muscle piriforme avec le nerf sciatique, une irritation de ce nerf peut entraîner une douleur qui irradie le long de la jambe, souvent jusqu’au genou ou même au pied. Cette douleur descendante, semblable à une sciatique, est souvent décrite comme une douleur lancinante, brûlante ou électrique.
Cette irradiation de la douleur vers la jambe peut provoquer des sensations de fourmillements, d’engourdissement ou de faiblesse musculaire. Ces symptômes peuvent s’aggraver après une période de repos prolongé, notamment après être resté assis pendant de longues heures.
3. Engourdissements et picotements
Outre la douleur, les patients peuvent ressentir des engourdissements ou des picotements (paresthésie) dans la fesse et le long de la jambe affectée. Ces sensations, semblables à un « courant électrique », surviennent généralement en raison de la compression du nerf sciatique par le muscle piriforme. L’engourdissement peut se concentrer au niveau de la fesse ou descendre dans la cuisse, parfois jusqu’au pied.
Les paresthésies sont souvent plus perceptibles lorsque la personne est assise pendant une longue période ou adopte des positions qui augmentent la pression sur le muscle piriforme, comme croiser les jambes.
4. Difficulté à bouger la hanche et la jambe
La mobilité de la hanche et de la jambe peut être réduite chez les personnes atteintes du syndrome du piriforme. Cette réduction de la mobilité est souvent due à la douleur et à la raideur musculaire. Par exemple, des mouvements tels que l’abduction (écarter la jambe) ou la rotation externe de la hanche peuvent être particulièrement douloureux.
De plus, certaines personnes peuvent remarquer une faiblesse dans la jambe touchée, rendant difficile la marche ou le maintien de certaines postures. La gêne peut être exacerbée après des exercices physiques ou des activités répétitives impliquant les jambes.
5. Douleur accrue après des activités spécifiques
Certaines activités exacerbent les symptômes du syndrome du piriforme. Les exercices impliquant la flexion ou la rotation de la hanche, tels que courir ou soulever des poids, peuvent intensifier la douleur. De même, la position assise prolongée, notamment sur des surfaces dures ou inclinées, peut aggraver la compression du nerf sciatique et provoquer une recrudescence des symptômes.
Les mouvements répétitifs, en particulier ceux qui sollicitent le bas du dos et les jambes, peuvent également contribuer à la réapparition ou à l’aggravation des symptômes. Il est fréquent que les patients ressentent une intensification de la douleur après une journée d’activités physiques ou après avoir soulevé des objets lourds.
6. Douleur lombaire
Bien que la douleur du syndrome du piriforme soit généralement concentrée dans les fesses et la jambe, certains patients peuvent également ressentir une douleur au niveau du bas du dos. Cette douleur lombaire n’est pas directement liée à une pathologie discale ou vertébrale, mais elle est plutôt la conséquence de la compensation musculaire et posturale due à la tension du muscle piriforme.
Lorsque le muscle piriforme est tendu ou contracté, il peut perturber l’alignement naturel du bassin et du bas du dos, provoquant ainsi une gêne dans cette région. La douleur lombaire associée à ce syndrome peut être plus diffuse et moins intense que celle ressentie dans la fesse ou la jambe, mais elle peut rendre le diagnostic plus complexe.
7. Douleurs nocturnes
Le syndrome du piriforme peut perturber le sommeil des personnes qui en souffrent. La douleur peut s’intensifier lorsqu’une personne est allongée, notamment sur le dos ou sur le côté affecté. Le fait de rester dans une position prolongée, même pendant la nuit, peut augmenter la pression sur le muscle piriforme et, par conséquent, provoquer une gêne accrue.
Certaines personnes signalent un réveil nocturne fréquent en raison de douleurs irradiantes ou de sensations d’engourdissement dans la jambe affectée. Les positions de sommeil spécifiques, notamment avec les jambes repliées ou croisées, peuvent également exacerber les symptômes pendant la nuit.
8. Difficulté à s’asseoir sur des surfaces dures
L’incapacité à rester assis confortablement sur des surfaces dures est un autre symptôme distinct du syndrome du piriforme. La compression du nerf sciatique par le muscle piriforme est amplifiée lorsque la personne est assise sur une chaise rigide ou un banc. La douleur dans la fesse et l’irritation du nerf s’aggravent souvent dans ces situations.
Beaucoup de patients rapportent un soulagement temporaire en changeant de position ou en se levant, mais la douleur revient rapidement dès qu’ils reprennent une posture assise prolongée. Cela peut rendre la vie quotidienne, notamment au travail ou lors de déplacements, particulièrement inconfortable.
9. Sensibilité locale au toucher
Certaines personnes atteintes du syndrome du piriforme peuvent remarquer une sensibilité accrue au niveau de la fesse affectée. Lors de la palpation, il peut y avoir des points déclencheurs ou des zones plus sensibles, souvent près du muscle piriforme lui-même. Cette sensibilité au toucher peut rendre inconfortable même les simples gestes, comme s’asseoir ou se coucher, et entraîner une gêne quotidienne.
Cette sensibilité locale peut être exacerbée par une inflammation accrue du muscle piriforme, notamment après un effort physique ou une irritation prolongée du nerf sciatique.
10. Altérations de la démarche
En raison de la douleur persistante dans la fesse et la jambe, certaines personnes peuvent inconsciemment altérer leur démarche pour éviter de solliciter le muscle piriforme. Cette compensation peut se traduire par une boiterie ou une inclinaison du corps vers un côté, créant un déséquilibre dans la posture et la marche.
À long terme, cette altération de la démarche peut entraîner des douleurs supplémentaires, notamment dans le bas du dos, les hanches et les genoux, en raison de la surcharge et de la compensation musculaire.
11. Spasmes musculaires
Les spasmes musculaires sont une manifestation que certaines personnes atteintes du syndrome du piriforme peuvent expérimenter. Le muscle piriforme peut se contracter involontairement en réponse à la douleur ou à l’inflammation. Ces contractions incontrôlées peuvent entraîner une douleur supplémentaire, intensifiant la gêne dans la région des fesses et parfois le long de la jambe.
Les spasmes musculaires peuvent survenir à la suite d’efforts physiques intenses ou d’une position prolongée, tels que rester assis ou debout pendant de longues périodes. Ils peuvent aussi rendre plus difficile la relaxation du muscle piriforme et contribuer à une sensation constante de raideur.
12. Inflammation locale
Bien que l’inflammation ne soit pas un symptôme directement perceptible, elle joue un rôle central dans l’apparition des symptômes du syndrome du piriforme. L’irritation du muscle et du nerf sciatique peut provoquer une réaction inflammatoire locale dans la région de la fesse. Cette inflammation peut s’accompagner d’un gonflement léger ou d’une sensation de chaleur dans la zone touchée.
Cette réponse inflammatoire peut être exacerbée par des activités physiques intenses ou répétitives, augmentant ainsi la douleur et les autres symptômes comme les engourdissements ou les fourmillements dans la jambe.
13. Fatigue musculaire
En raison de la tension constante et de l’irritation du muscle piriforme, certaines personnes peuvent ressentir une fatigue musculaire dans la jambe affectée. Cette fatigue est généralement due à la surutilisation du muscle ou à l’effort nécessaire pour compenser la douleur. Il en résulte une faiblesse générale dans la jambe, qui peut s’accentuer après des activités physiques ou des efforts prolongés.
Cela peut rendre des tâches simples, comme monter des escaliers ou se lever d’une position assise, plus difficiles et fatigantes. La fatigue musculaire peut également ralentir la récupération, en particulier si les symptômes sont ignorés ou non traités.
14. Sensation de brûlure
Une autre manifestation fréquente du syndrome du piriforme est une sensation de brûlure, souvent décrite dans la fesse et la cuisse. Ce symptôme est lié à l’irritation du nerf sciatique, et il peut être déclenché ou aggravé par des activités spécifiques comme courir, soulever des poids ou même s’asseoir dans une position inconfortable.
La sensation de brûlure est souvent accompagnée d’autres symptômes tels que des engourdissements ou des picotements, et elle peut rendre la position assise ou la marche plus difficiles à supporter pendant de longues périodes.
15. Perturbation de l’équilibre
Chez certaines personnes, le syndrome du piriforme peut affecter l’équilibre en raison de la faiblesse musculaire ou des douleurs qui perturbent la posture et la démarche. Cette perturbation peut être subtile, mais elle peut rendre certaines activités comme la marche, le maintien en position debout ou la montée des escaliers plus risquées, augmentant le risque de chute.
Les patients peuvent parfois ajuster involontairement leur posture pour éviter la douleur, ce qui peut désaligner le corps et compromettre l’équilibre global. À long terme, ces adaptations peuvent également causer des douleurs dans d’autres parties du corps, notamment les hanches, les genoux et le bas du dos.
16. Douleur bilatérale (plus rare)
Bien que le syndrome du piriforme affecte généralement un seul côté du corps, il est possible que certaines personnes présentent des symptômes bilatéraux, c’est-à-dire des douleurs dans les deux fesses ou les deux jambes. Cette manifestation est plus rare mais peut survenir dans des cas où les deux muscles piriformes sont irrités ou tendus, ou dans des situations où des anomalies structurelles ou des déséquilibres musculaires sont présents des deux côtés du bassin.
Lorsque la douleur est bilatérale, elle peut être difficile à diagnostiquer et peut être confondue avec d’autres conditions, comme une hernie discale ou une atteinte vertébrale.
17. Sensation de jambes lourdes
Certaines personnes atteintes du syndrome du piriforme rapportent une sensation de lourdeur dans la jambe affectée, qui peut être associée à la compression prolongée du nerf sciatique. Cette sensation peut rendre les mouvements plus difficiles et contribuer à la fatigue musculaire.
La sensation de jambes lourdes est souvent plus prononcée après des activités qui sollicitent la jambe, comme marcher ou courir, ou après des périodes prolongées en position debout ou assise.
18. Douleur augmentée lors de la pression abdominale
Certaines personnes atteintes du syndrome du piriforme peuvent ressentir une exacerbation de leurs symptômes lorsqu’elles effectuent des efforts qui augmentent la pression intra-abdominale, comme éternuer, tousser ou soulever des objets lourds. Ces actions peuvent comprimer davantage le nerf sciatique via la contraction involontaire du muscle piriforme, intensifiant la douleur irradiée vers la jambe ou la fesse.
Cette douleur accentuée par la pression intra-abdominale est également observée dans des conditions telles que la hernie discale, ce qui peut rendre difficile un diagnostic différentiel sans examens complémentaires.
19. Sensation de chaleur ou de froid dans la jambe
Un autre symptôme moins courant mais rapporté par certains patients est une sensation anormale de chaleur ou de froid dans la jambe affectée. Ces sensations thermiques sont probablement liées à l’irritation du nerf sciatique, qui peut entraîner des troubles sensoriels. La personne peut ressentir comme si sa jambe était « en feu » ou, à l’inverse, glacée.
Ces symptômes sensoriels peuvent s’ajouter aux engourdissements et aux picotements déjà mentionnés, compliquant davantage le quotidien de la personne atteinte.
20. Fatigue généralisée
La douleur chronique associée au syndrome du piriforme peut, à long terme, contribuer à une fatigue généralisée. En effet, l’effort constant pour compenser la douleur et les limitations physiques peuvent épuiser le corps. De plus, le manque de sommeil causé par les douleurs nocturnes peut accentuer cette sensation de fatigue.
Cette fatigue peut également affecter la concentration et la productivité, rendant difficile l’accomplissement des tâches quotidiennes, professionnelles et personnelles.
21. Impact sur la santé mentale
Comme toute condition chronique douloureuse, le syndrome du piriforme peut avoir des répercussions sur la santé mentale des personnes atteintes. Vivre avec une douleur constante ou intermittente peut provoquer de l’anxiété ou de la dépression, surtout si les symptômes limitent les activités quotidiennes ou entraînent un isolement social.
Il est essentiel de prendre en compte cet aspect psychologique dans le cadre de la gestion globale du syndrome du piriforme. Les patients peuvent bénéficier d’un soutien psychologique ou d’une thérapie pour faire face à l’impact émotionnel de la douleur chronique.
22. Douleur en rotation interne de la hanche
Bien que la rotation externe de la hanche soit souvent citée comme un mouvement douloureux pour les personnes souffrant du syndrome du piriforme, la rotation interne de la hanche peut également provoquer une gêne. Cela est dû au fait que ce mouvement étire le muscle piriforme, augmentant ainsi la compression du nerf sciatique. Par conséquent, les mouvements impliquant une rotation interne, comme croiser les jambes en position assise, peuvent également aggraver la douleur.
23. Problèmes de posture à long terme
Les patients atteints de syndrome du piriforme, en tentant de réduire la douleur, peuvent adopter des postures compensatoires qui, à long terme, entraînent d’autres déséquilibres musculo-squelettiques. Par exemple, une mauvaise répartition du poids sur les hanches ou une modification de la démarche peuvent provoquer des douleurs au niveau du bas du dos, des genoux ou même du cou.
Ces compensations posturales sont particulièrement fréquentes lorsque la douleur persiste sur une longue période sans traitement adéquat.
24. Syndrome de la bandelette ilio-tibiale
Le syndrome du piriforme, en affectant la démarche et en perturbant l’équilibre musculaire au niveau des hanches, peut entraîner l’apparition d’autres troubles, tels que le syndrome de la bandelette ilio-tibiale. Ce syndrome se manifeste par une douleur sur le côté externe du genou, généralement due à une irritation causée par le frottement de la bandelette ilio-tibiale contre l’os de la cuisse. Bien que ces deux affections soient distinctes, elles peuvent être liées par des problèmes de posture et de déséquilibre musculaire.
25. Sensibilité accrue aux changements de température ou de pression atmosphérique
Certaines personnes atteintes de douleurs musculo-squelettiques chroniques, y compris celles ayant le syndrome du piriforme, peuvent ressentir une sensibilité accrue aux changements météorologiques, comme une baisse de la température ou des changements de pression atmosphérique. Cela peut entraîner une intensification des douleurs musculaires et nerveuses, bien que cette relation ne soit pas toujours bien comprise scientifiquement.
Cette sensibilité peut rendre les symptômes plus imprévisibles et compliquer la gestion de la douleur, en particulier pour les personnes vivant dans des régions aux conditions climatiques changeantes.
Qui est Touché ? Statistiques et Profils à Risque
- Survient le plus fréquemment au cours des quatrième et cinquième décennies de la vie et affecte des personnes de toutes professions et de tous niveaux d’activité.
- Le syndrome du piriforme est plus fréquent chez les femmes que chez les hommes, peut-être en raison de la biomécanique associée à l’angle du muscle quadriceps fémoral plus large (c.-à-d. «Angle Q») dans l’os coxae (bassin) des femmes.
Danse Classique et Piriforme : Un Risque pour les Danseurs
La pratique du ballet, en raison de ses mouvements spécifiques et des exigences physiques, peut potentiellement influencer le développement du syndrome du piriforme chez certains danseurs. Voici comment la danse classique, notamment le ballet, peut être liée au syndrome du piriforme :
- Position des Pieds et Rotation Externe : Le ballet implique fréquemment des positions des pieds en rotation externe, ce qui sollicite le muscle piriforme. La répétition de ces mouvements peut entraîner une surutilisation du muscle et, dans certains cas, contribuer au développement du syndrome du piriforme.
- Flexion et Extension Répétées : Les mouvements de flexion et d’extension des hanches, courants dans le ballet, peuvent mettre une pression accrue sur le muscle piriforme et le nerf sciatique, surtout si ces mouvements sont effectués de manière répétée et excessive.
- Étirements Intenses : Les danseurs de ballet sont souvent soumis à des étirements intensifs, ce qui peut potentiellement entraîner des tensions musculaires, y compris dans le muscle piriforme.
- Postures spécifiques : Certaines postures spécifiques dans le ballet peuvent impliquer une rotation externe importante des hanches, sollicitant ainsi le piriforme et augmentant le risque de compression du nerf sciatique.
- Exigences Physiques : Les exigences physiques élevées du ballet peuvent entraîner une surutilisation et une fatigue musculaire, augmentant ainsi la probabilité de tensions et de spasmes dans le muscle piriforme.
Bien que la danse puisse être bénéfique pour la santé physique et mentale, les danseurs, en particulier ceux de ballet, peuvent être plus susceptibles de développer certaines conditions musculo-squelettiques en raison des mouvements spécifiques de leur art.
Il est important que les danseurs, ainsi que les professionnels de la danse, soient conscients des risques potentiels et prennent des mesures préventives, telles que l’échauffement adéquat, des étirements appropriés, et une gestion prudente de l’intensité des exercices.
Diagnostics différentiels
- Hernie discale lombaire : Une hernie discale peut provoquer des douleurs sciatiques similaires à celles du syndrome du piriforme en comprimant le nerf sciatique au niveau de la colonne vertébrale.
- Sténose spinale : La sténose spinale, un rétrécissement du canal rachidien, peut également provoquer des douleurs sciatiques et des symptômes similaires à ceux du syndrome du piriforme.
- Bursite de la hanche : L’inflammation de la bourse (une petite poche de fluide) à proximité de la hanche peut causer des douleurs similaires à celles du syndrome du piriforme.
- Arthrose de la hanche : L’arthrose de la hanche peut entraîner des douleurs dans la région de la hanche et des fesses, pouvant être confondues avec celles du syndrome du piriforme.
- Spondylolisthésis : Une condition dans laquelle une vertèbre glisse vers l’avant par rapport à la vertèbre inférieure peut provoquer des symptômes similaires à ceux du syndrome du piriforme.
- Névralgie pudendale : Une irritation du nerf pudendal peut provoquer des douleurs dans la région pelvienne et les fesses, pouvant être confondues avec le syndrome du piriforme.
- Myofasciite à éosinophiles : Une inflammation du tissu musculaire et fascial peut provoquer des douleurs musculaires et des symptômes similaires à ceux du syndrome du piriforme.
- Syndrome de la queue de cheval : Une compression des racines nerveuses à la base de la colonne vertébrale peut provoquer des symptômes similaires à ceux du syndrome du piriforme.
- Blessures musculaires ou ligamentaires : Des blessures aux muscles ou aux ligaments autour de la hanche peuvent provoquer des douleurs dans la région fessière.
Conseils Pratiques : Prévenir et Soulager le Syndrome du Piriforme
- Évitez les activités qui provoquent le syndrome du piriforme. Ainsi, si le syndrome se déclenche en fesant du vélo, cherchez une autre façon de faire de l’exercice, au moins pendant quelques jours.
- Faites un massage en profondeur des tissus des hanches et des fesses.
- Levez-vous souvent de votre chaise.
- Tenez-vous debout, marchez et étirez-vous. Ceci est surtout important pour les personnes qui sont assises au travail, comme les chauffeurs routiers et le personnel de bureau.
- S’assoir sur une chaise qui est coussinée. Au travail, utilisé une chaise ergonomique.
- Ne pas mettre le portefeuille dans la poche arrière, ceci aura comme effet de compresser le nerf sciatique d’avantage.
- Avoir un poids santé.
- Faire les étirements recommandés pour le syndrome du piriforme
Combien de temps dure le syndrome du piriforme
Plusieurs facteurs influent sur la temporalité de cette affection, faisant de chaque cas une expérience unique. Comprendre la durée potentielle du syndrome du piriforme est crucial pour les individus concernés et les professionnels de la santé qui cherchent à fournir des soins efficaces.
La première variable à considérer est la gravité de la condition. Les cas légers, où la compression du nerf sciatique par le muscle piriforme est minime, peuvent souvent se résoudre plus rapidement. En revanche, les situations plus sévères, impliquant une compression importante et des symptômes plus prononcés, peuvent prolonger la durée du syndrome. L’intensité des symptômes, tels que la douleur lancinante, la raideur musculaire et les engourdissements, peut influencer la récupération.
La rapidité avec laquelle le syndrome du piriforme est diagnostiqué et traité joue également un rôle déterminant dans sa durée. Un diagnostic précoce permet d’initier un plan de traitement plus rapidement, ce qui peut contribuer à une récupération plus rapide. Malheureusement, la nature insidieuse de certains symptômes peut parfois retarder le diagnostic, prolongeant ainsi la durée de la condition.
La réponse individuelle au traitement est une troisième variable cruciale. Chaque personne réagit différemment aux interventions thérapeutiques. Les approches de traitement, telles que les techniques manuelles utilisées par les ostéopathes pour relâcher la tension musculaire et améliorer la mobilité du nerf, peuvent avoir des effets variables d’un individu à l’autre. Certains patients peuvent ressentir un soulagement rapide, tandis que d’autres peuvent nécessiter un suivi plus étendu pour obtenir des résultats optimaux.
En général, la littérature médicale indique que le syndrome du piriforme peut durer de quelques semaines à plusieurs mois. Les cas aigus, bien diagnostiqués et rapidement traités, ont tendance à se résoudre plus rapidement. Cependant, les situations plus complexes, associées à des facteurs tels que des variations anatomiques importantes ou des complications, peuvent prolonger la durée du syndrome.
Il est important pour les professionnels de la santé, notamment les ostéopathes, de considérer ces nuances lors de la gestion du syndrome du piriforme. Une approche personnalisée, tenant compte de la gravité de la condition, de la rapidité du diagnostic et du traitement, ainsi que de la réponse individuelle au traitement, est essentielle pour optimiser les résultats cliniques.
Recherche et Ostéopathie : Une Approche Complémentaire Validée
Syndrome du piriforme : diagnostic et traitement (Tanveer, 2021)
Cet article se concentre sur le diagnostic et la gestion du syndrome du piriforme, en mettant en avant les approches médicales ostéopathiques et l’utilisation de techniques comme la thérapie physique et les injections.
Myosite ossifiante du muscle piriforme : une cause inhabituelle du syndrome du piriforme (Beauchesne & Schutzer, 1997)
Cet article décrit un cas rare de syndrome du piriforme causé par une myosite ossifiante, où le nerf sciatique a été comprimé par un muscle piriforme ossifié, entraînant une compression nerveuse.
Syndrome du piriforme post-traumatique : diagnostic et résultats du traitement opératoire (Benson & Schutzer, 1999)
Cette étude présente les résultats des traitements opératoires chez des patients atteints de syndrome du piriforme post-traumatique, offrant des perspectives sur la libération chirurgicale du tendon du piriforme et la neurolyse du nerf sciatique.
Syndrome du piriforme : considérations anatomiques et nouvelle technique d’injection (Benzon et al., 2003)
Cet article examine les variations anatomiques du muscle piriforme et discute d’une technique d’injection innovante pour traiter le syndrome du piriforme, en complément des stratégies ostéopathiques.
Diagnostic et gestion du syndrome du piriforme : Une approche ostéopathique (Boyajian-O’Neill et al., 2008)
Cet article traite de l’approche ostéopathique pour diagnostiquer et traiter le syndrome du piriforme, en mettant en avant les traitements non pharmacologiques tels que la thérapie manuelle ostéopathique.
Syndrome du piriforme : Diagnostic et traitement (Tanveer, 2021)
Cet article passe en revue les approches cliniques du syndrome du piriforme, en soulignant les méthodes de diagnostic et de traitement, y compris les approches ostéopathiques et des interventions comme les injections de toxine botulique.
Syndrome du piriforme : Une approche rationnelle de la gestion (Barton, 1991)
Cet article discute de la gestion du syndrome du piriforme à travers des techniques ostéopathiques comme les étirements, la thérapie physique et les injections de stéroïdes.
Syndrome du piriforme : Une revue systématique (Hopayian et al., 2010)
Cette revue systématique évalue les caractéristiques cliniques du syndrome du piriforme et discute des stratégies de traitement ostéopathiques et autres.
Tests Cliniques : Dépister le Syndrome du Piriforme
Manœuvre de Freiberg
Adduction horizontale forcée de la cuisse fléchie – la douleur lors du test indique un syndrome du piriforme (étirement du muscle).
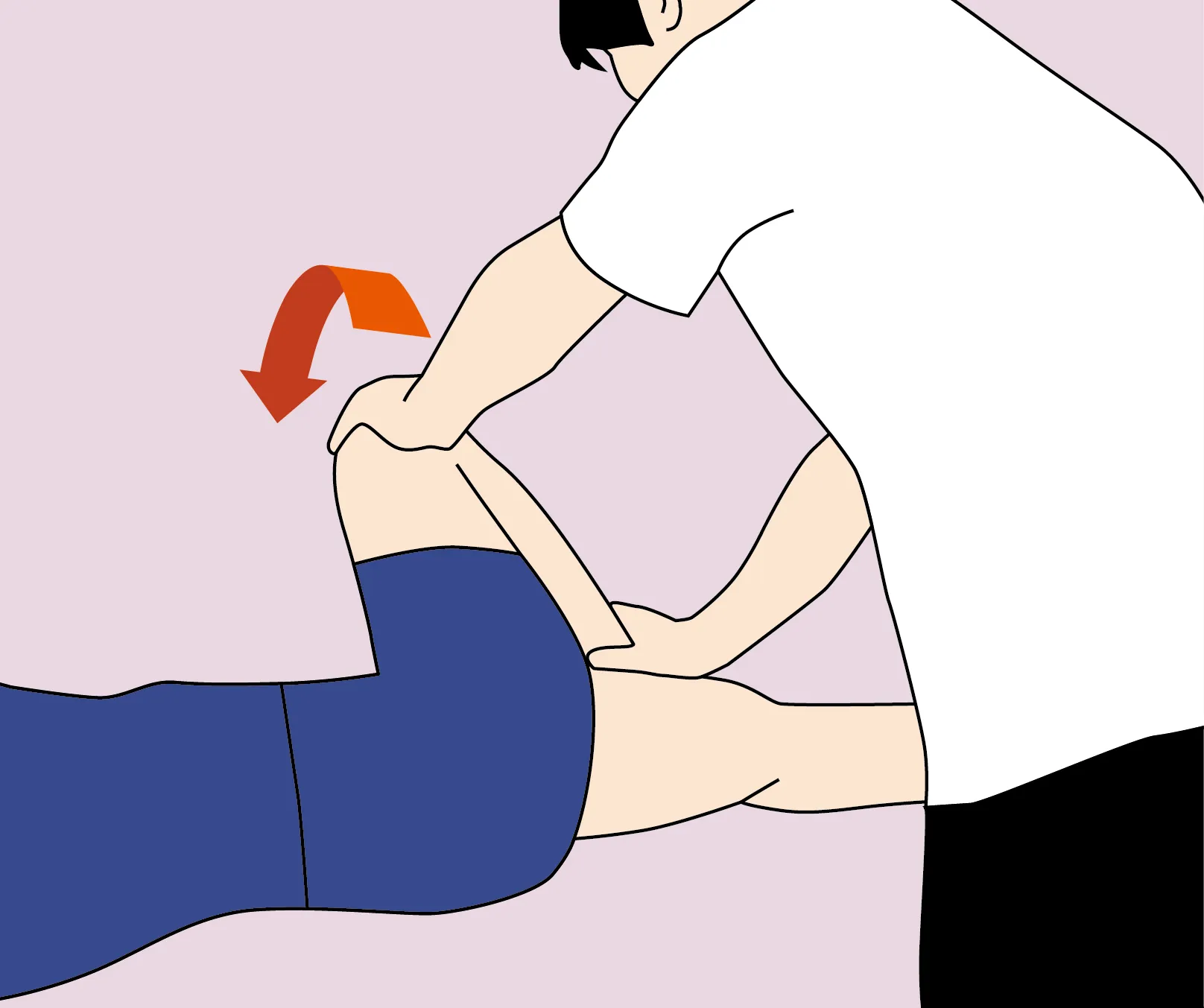
Manœuvre de Hibbs
Patient est couché sur le ventre, genou fléchi à 90°, l’examinateur stabilise ensuite le bassin du patient d’une main et pousse lentement la cheville du patient dans le sens latéral (la rotation interne du fémur provoque un étirement du muscle piriforme, qui peut comprimer le nerf sciatique)
Étirements et Renforcement pour le Soulagement du Piriforme
Voici quelques exercices et étirements qui sont souvent recommandés pour le syndrome du piriforme :
Exercices de Renforcement Musculaire
- Exercice de la planche latérale :
- Allongez-vous sur le côté avec le coude directement sous l’épaule.
- Soulevez vos hanches du sol, formant une ligne droite du pied à l’épaule.
- Maintenez la position pendant quelques secondes, puis redescendez.
- Répétez de l’autre côté.
- Élévation de la jambe en position quadrupède :
- À quatre pattes, soulevez une jambe vers l’arrière tout en maintenant le dos droit.
- Maintenez la position en haut pendant quelques secondes avant de redescendre.
- Alternez les jambes.
Étirements
- Étirement assis pour le piriforme :
- Asseyez-vous avec la jambe affectée croisée sur l’autre.
- Tenez votre genou opposé avec le bras du côté opposé et tournez doucement votre torse vers la jambe croisée.
- Vous devriez ressentir un étirement dans la fesse.
- Étirement en pigeon :
- En position quadrupède, amenez le genou de la jambe affectée vers l’avant et vers l’extérieur.
- Étirez la jambe vers l’arrière en vous allongeant sur votre côté.
- Vous devriez ressentir un étirement dans la fesse.
Exercices d’Assouplissement
- Rotation externe de la hanche en position assise :
- Asseyez-vous avec les jambes écartées.
- Tournez la jambe affectée vers l’extérieur en gardant le genou plié.
- Maintenez pendant quelques secondes et revenez à la position de départ.
- Rotation interne de la hanche en position assise :
- Asseyez-vous avec les jambes écartées.
- Tournez la jambe affectée vers l’intérieur en gardant le genou plié.
- Maintenez pendant quelques secondes et revenez à la position de départ.
Ces exercices et étirements visent à renforcer les muscles environnants, améliorer la flexibilité et réduire la tension dans la région du piriforme. Cependant, leur efficacité peut varier d’une personne à l’autre, et il est essentiel de les faire correctement pour éviter toute aggravation.




Approche thérapeuthique ostéopathique
Technique d’Énergie Musculaire : Soulager par la Contraction Contrôlée
- Allongez le patient couché sur le dos, le thérapeute se tiens du même côté piriforme affecté.
- Fléchir le genou du côté affecté et placer le pied de ce côté sur la face latérale du genou opposé.
- Le thérapeuthe pousse le genou en direction médiale jusqu’à ce qu’il rencontre la barrière restrictive.
- Demandez au patient de pousser contre la résistance du praticien pendant 3 à 5 secondes, laissez-passer une période de relaxation isométrique, puis engagez une nouvelle barrière ; répétez trois fois[10].

Compression Ischémique Combinée : Diminuer la Douleur par Pression Ciblée
La compression ischémique est une technique manuelle visant à désactiver les points gâchettes myofasciaux (trigger points) par une pression maintenue et localisée sur une zone musculaire douloureuse. Lorsqu’elle est appliquée au muscle piriforme, cette méthode permet de :
Moduler la nociception au niveau périphérique et spinal par l’activation des mécanorécepteurs (fibres A-beta), réduisant l’activité des voies douloureuses (théorie du portillon).
Réduire la contracture locale en induisant un relâchement réflexe.
Créer une hypoxie temporaire suivie d’une réperfusion accrue, améliorant l’oxygénation et l’évacuation des déchets métaboliques.

Anatomie ciblée : Le Piriforme
- Origine : face antérieure du sacrum (S2–S4) et ligament sacrotubéral
- Insertion : bord supérieur du grand trochanter du fémur
- Localisation du point de traitement : en profondeur, sous le muscle grand fessier, approximativement à mi-distance entre la sacro-iliaque et le grand trochanter, légèrement caudal.
✋ Technique au pouce (pression manuelle directe)
🔹 Indications :
- Patient peu musclé ou sensible
- Approche plus fine, adaptée à la détection tactile des tissus
🧾 Procédure :
- Le patient est en décubitus latéral (couché sur le côté sain).
- Le thérapeute localise le point gâchette dans le ventre du piriforme à l’aide d’une palpation lente.
- Il applique une pression progressive avec le pouce, perpendiculaire à la surface du muscle.
- Le muscle est placé en étirement léger par une rotation interne de la hanche.
- Maintien de la pression pendant 60 à 90 secondes, jusqu’à diminution notable de la sensibilité.
- Libération lente, suivie d’une retest de la zone.
Technique au coude (pression profonde)
🔹 Indications :
- Muscle épais ou très contracté
- Traitement plus profond et prolongé
🧾 Procédure :
- Le patient est allongé sur le côté, hanche affectée en légère flexion et rotation interne pour allonger le piriforme.
- Le thérapeute utilise son coude fléchi à 90°, avec l’avant-bras relâché, comme outil de pression.
- La pression est appliquée lentement sur le point sensible en modulant l’intensité pour éviter la douleur vive.
- Le coude reste stable et perpendiculaire à la zone traitée pour éviter tout cisaillement.
- Maintien pendant 90 secondes, jusqu’à relâchement palpé ou diminution de la douleur signalée par le patient.
- Relâcher progressivement et réévaluer.
⚠️ Précautions
- Ne pas dépasser le seuil de tolérance douloureuse : la pression doit provoquer une sensation de douleur « supportable » mais jamais insoutenable.
- Éviter les structures neurovasculaires adjacentes, notamment si une variation anatomique du nerf sciatique est suspectée.
- Surveiller les réactions post-traitement (courbatures possibles dans les 24–48h).
✅ Résultats attendus
- Diminution immédiate ou progressive de la douleur fessière
- Amélioration de la rotation externe de hanche et de la flexibilité
- Soulagement des symptômes neurologiques associés à une compression sciatique légè
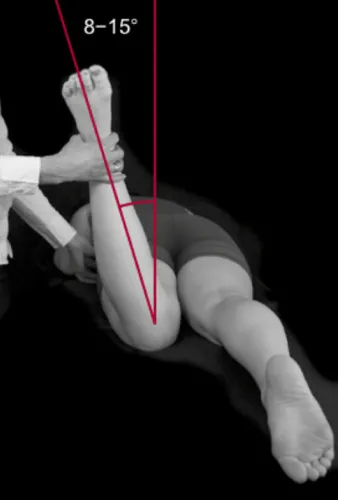
Strain Counterstrain : Détente Douce du Piriforme
La technique de Strain Counterstrain (SCS) est une approche ostéopathique douce visant à réduire la douleur musculaire en repositionnant passivement le corps dans une posture de confort maximal. Cette méthode est particulièrement efficace pour traiter les points sensibles dans le muscle piriforme, souvent impliqué dans les douleurs fessières et sciatiques.
Installation du patient
- Allongez le patient en position couchée sur le ventre (décubitus ventral).
- Le praticien se positionne du même côté que le piriforme affecté.
🔎 Localisation du point sensible
- Palpez le muscle piriforme pour identifier un point de sensibilité maximale (point gâchette).
- Ce point se situe généralement 2 à 3 pouces en dedans et légèrement céphalique par rapport au grand trochanter.
🦵 Positionnement thérapeutique
- Le praticien suspend la jambe du patient au bord de la table.
- Il fléchit passivement la hanche jusqu’à environ 135°, puis effectue :
- une abduction (écartement latéral de la cuisse),
- une rotation externe de la hanche, 👉 jusqu’à ce que la douleur au point sensible diminue d’au moins 70 % (critère de relâchement optimal).
⏱️ Maintien et retour
- Maintenir cette position de relâchement pendant 90 secondes ⏳.
- Ramener lentement la jambe en position neutre sans mouvement brusque.
🔁 Évaluation finale
- Rechercher de nouveau le point sensible et réévaluer la douleur.
- S’il persiste, une nouvelle séance ou un ajustement de position peut être nécessaire.

Sources Scientifiques et Lectures Complémentaires
- Siddiq MAB. Piriformis Syndrome and Wallet Neuritis: Are They the Same? Cureus. 2018 May 10;10(5):e2606. [PMC free article] [PubMed]
- Chang A, Ly N, Varacallo M. StatPearls [Internet]. StatPearls Publishing; Treasure Island (FL): Feb 12, 2022. Piriformis Injection. [PubMed]
- Cassidy L, Walters A, Bubb K, Shoja MM, Tubbs RS, Loukas M. Piriformis syndrome: implications of anatomical variations, diagnostic techniques, and treatment options. Surg Radiol Anat. 2012 Aug;34(6):479-86. [PubMed]
- Smoll NR. Variations of the piriformis and sciatic nerve with clinical consequence: a review. Clin Anat. 2010 Jan;23(1):8-17. [PubMed]
- Huang ZF, Yang DS, Shi ZJ, Xiao J. [Pathogenesis of piriformis syndrome: a magnetic resonance imaging-based comparison study]. Zhonghua Yi Xue Za Zhi. 2018 Jan 02;98(1):42-45. [PubMed]
- Hopayian K, Danielyan A. Four symptoms define the piriformis syndrome: an updated systematic review of its clinical features. Eur J Orthop Surg Traumatol. 2018 Feb;28(2):155-164. [PubMed]
- Misirlioglu TO, Palamar D, Akgun K. Letter to the editor involving the article ‘Piriformis muscle syndrome: A cross-sectional imaging study in 116 patients and evaluation of therapeutic outcome’. Eur Radiol. 2018 Dec;28(12):5354-5355. [PubMed]
- Ro TH, Edmonds L. Diagnosis and Management of Piriformis Syndrome: A Rare Anatomic Variant Analyzed by Magnetic Resonance Imaging. J Clin Imaging Sci. 2018;8:6. [PMC free article] [PubMed]
- Safarpour Y, Jabbari B. Botulinum toxin treatment of pain syndromes -an evidence based review. Toxicon. 2018 Jun 01;147:120-128. [PubMed]
- Nazlıkul H, Ural FG, Öztürk GT, Öztürk ADT. Evaluation of neural therapy effect in patients with piriformis syndrome. J Back Musculoskelet Rehabil. 2018;31(6):1105-1110. [PubMed]
- Cass SP. Piriformis syndrome: a cause of nondiscogenic sciatica. Curr Sports Med Rep. 2015 Jan;14(1):41-4. [PubMed]