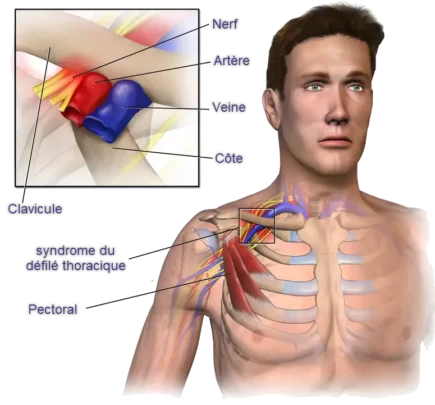
Anatomie
Le pluxus brachial se compose des racines nerveuses C5 à C8 et D1 et assure l’innervation de l’ensemble du membre supérieur. Il se déplace avec l’artère sous-clavière entre les scalènes antérieur et médial (l’espace intrascalène). La veine sous-clavière s’incorpore au faisceau neurovasculaire au moment qu’elle passe sous la clavicule (l’espace costo-claviculaire) et se déplace sous l’insertion du petit pectoral (l’espace sous-pectoral) avant de continuer le long du bras.
Quelles sont les types de compression?
- Neurogène
- Veineux
- Artériel
Environ 95% des cas de syndrome du défilé thoracique sont neurogène. Les autres sont rare, mais plus grave lorsqu’elle touche une veine ou une artère.
Causes
- Anomalies Anatomiques :
- Les personnes qui naissent avec des anomalies anatomiques, telles qu’une côte supplémentaire (côte cervicale), un muscle anormal ou un ligament surnuméraire, peuvent être prédisposées au syndrome du défilé thoracique.
- Traumatismes :
- Les traumatismes, tels que des blessures ou des fractures au niveau du cou ou de la clavicule, peuvent entraîner des changements anatomiques favorisant la compression des structures nerveuses et vasculaires dans la sortie thoracique.
- Hypertrophie Musculaire :
- L’hypertrophie des muscles scalènes, situés dans le cou, peut entraîner une compression des nerfs et des vaisseaux sanguins à travers la sortie thoracique.
- Activités Répétitives :
- Certaines activités professionnelles ou sportives qui nécessitent des mouvements répétitifs du bras et du cou peuvent contribuer au développement du syndrome du défilé thoracique.
- Positionnement Inapproprié des Côtes :
- Un positionnement inapproprié des côtes, souvent lié à des troubles posturaux, peut contribuer à la compression des structures à la sortie thoracique.
- Variations Anatomiques Normales :
- Certaines personnes peuvent présenter des variations anatomiques normales, telles qu’une sortie thoracique étroite, qui augmentent le risque de compression des structures neurovasculaires.
- Grossesse :
- Chez certaines femmes enceintes, l’élargissement des vaisseaux sanguins et la compression due à la croissance de l’utérus peuvent contribuer au syndrome du défilé thoracique.
- Prédisposition Génétique :
- Certains individus peuvent avoir une prédisposition génétique à développer des anomalies anatomiques favorisant le syndrome du défilé thoracique.
Symptômes
Le syndrome du défilé thoracique peut présenter une variété de symptômes qui résultent de la compression des structures neurovasculaires à la sortie thoracique. Les symptômes peuvent varier d’une personne à l’autre, et leur intensité dépend souvent de la sévérité de la compression. Voici quelques symptômes fréquemment associés au syndrome du défilé thoracique :
- Douleur et Inconfort :
- Douleur dans le cou, l’épaule et le bras, souvent du côté affecté par le syndrome. La douleur peut être décrite comme une sensation de brûlure, de picotement ou de décharge électrique.
- Engourdissement et Picotements :
- Engourdissement ou picotements dans le bras, l’avant-bras, la main ou les doigts. Cela peut être intermittent ou constant.
- Faiblesse Musculaire :
- Faiblesse musculaire dans le bras, ce qui peut affecter la capacité à effectuer des tâches simples ou à soulever des objets.
- Sensations Froides :
- Sensation de froid dans la main et les doigts, souvent associée à une diminution de la circulation sanguine due à la compression vasculaire.
- Changements de Couleur de la Peau :
- Changements de couleur de la peau, tels que la cyanose (coloration bleue) ou une pâleur, en raison d’une altération de la circulation sanguine.
- Gonflement :
- Gonflement de la main et des doigts, résultant de la stagnation du sang et de la lymphe.
- Maux de Tête :
- Maux de tête, qui peuvent être associés à la tension musculaire et aux changements dans la circulation sanguine.
- Sensibilité à la Pression :
- Sensibilité accrue à la pression dans la région du cou et des épaules.
- Perte de Coordination :
- Perte de coordination ou difficulté à effectuer des mouvements précis avec la main et les doigts.
Il est important de noter que certains symptômes du syndrome du défilé thoracique peuvent être exacerbés par des activités spécifiques, telles que l’élévation du bras ou la rotation du cou. Les symptômes peuvent également être intermittents, survenant lors d’activités particulières ou de positions spécifiques du corps.
Traitement Ostéopathique du Syndrome du Défilé Thoracique
Le traitement ostéopathique du syndrome du défilé thoracique vise à soulager la douleur, à améliorer la circulation sanguine et à traiter les restrictions dans la région thoracique. Les ostéopathes utilisent une variété de techniques manuelles douces et spécifiques pour restaurer l’équilibre et la mobilité dans la région affectée. Voici quelques approches couramment utilisées :
- Libération Myofasciale :
- Les techniques de libération myofasciale visent à relâcher les tensions et les adhérences dans les muscles et les fascias entourant la sortie thoracique. Cela peut aider à réduire la compression des structures neurovasculaires.
- Étirements et Mobilisations :
- Des exercices d’étirement et de mobilisation peuvent être prescrits pour améliorer la flexibilité et la mobilité dans la région thoracique. Cela contribue à réduire les tensions musculaires et à favoriser une meilleure posture.
- Techniques de Relâchement :
- Des techniques de relâchement peuvent être utilisées pour relâcher les tensions musculaires et les points de déclenchement dans les muscles scalènes et d’autres muscles de la région du cou et des épaules.
- Correction Posturale :
- L’ostéopathe peut recommander des ajustements posturaux pour éviter les positions qui exacerbent les symptômes du syndrome du défilé thoracique. Cela peut impliquer des conseils sur la posture assise, debout et des ajustements ergonomiques.
- Rééducation Fonctionnelle :
- Des exercices de rééducation fonctionnelle visent à renforcer les muscles stabilisateurs de la région thoracique, à améliorer la coordination musculaire, et à restaurer la fonction normale du bras et de la main.
- Éducation et Conseils :
- L’ostéopathe fournit des conseils éducatifs sur la gestion du stress, l’ergonomie, et des techniques d’autogestion pour aider le patient à minimiser les facteurs déclenchants du syndrome du défilé thoracique.
Exercices et Rééducation pour le Défilé Thoracique
- Étirements des Scalènes :
- Position : Assis ou debout.
- Exercice : Inclinez doucement la tête vers un côté en faisant glisser votre main du même côté le long de votre jambe. Maintenez pendant 15-30 secondes. Répétez de l’autre côté.
- Étirements des Pectoraux :
- Position : Debout dans un coin de la pièce.
- Exercice : Placez vos avant-bras contre le mur à un angle de 90 degrés par rapport à vos bras. Faites un pas en avant pour étirer la poitrine. Maintenez pendant 15-30 secondes.
- Mobilisation Thoracique :
- Position : À genoux ou assis sur une chaise.
- Exercice : Placez vos mains derrière votre tête, coude ouvert. Faites pivoter doucement votre thorax vers un côté. Revenez au centre et répétez de l’autre côté.
- Renforcement des Rhomboïdes :
- Position : Allongé ventre au sol.
- Exercice : Levez le torse et les bras du sol en serrant les omoplates ensemble. Maintenez pendant quelques secondes et redescendez. Répétez.
- Renforcement des Trapèzes :
- Position : Assis ou debout.
- Exercice : Levez vos épaules vers vos oreilles, puis ramenez-les en arrière comme si vous vouliez rapprocher vos omoplates. Maintenez pendant quelques secondes et relâchez.
- Exercices de Respiration Diaphragmatique :
- Position : Allongé sur le dos.
- Exercice : Placez une main sur la poitrine et l’autre sur l’abdomen. Respirez profondément par le nez, en veillant à ce que la main sur l’abdomen se soulève plus que celle sur la poitrine. Expirez lentement par la bouche.
- Renforcement des Muscles Abdominaux :
- Position : Allongé sur le dos.
- Exercice : Effectuez des exercices abdominaux modérés, tels que les relevés de jambes ou les crunchs, en veillant à maintenir une contraction abdominale légère pour stabiliser la région thoracique.
- Exercices d’Équilibrage Postural :
- Position : Debout.
- Exercice : Pratiquez des exercices d’équilibrage sur une jambe, comme le yoga de l’arbre, pour améliorer la stabilité et la coordination.
Conseils pour la Prévention du Syndrome du Défilé Thoracique
- Maintenir une Bonne Posture :
- Conservez une posture droite en toutes circonstances. Assurez-vous que vos épaules sont alignées avec vos hanches, et que votre colonne vertébrale forme une ligne droite.
- Éviter les Positions Prolongées :
- Évitez de rester dans la même position pendant de longues périodes. Si vous travaillez sur un ordinateur, faites des pauses régulières pour vous étirer et changer de position.
- Érgonomie au Travail :
- Ajustez votre espace de travail pour favoriser une posture saine. Le bureau, la chaise et l’écran d’ordinateur doivent être à des hauteurs appropriées pour éviter des tensions inutiles.
- Pratiquer des Exercices d’Étirement :
- Intégrez des exercices d’étirement dans votre routine quotidienne pour maintenir la souplesse des muscles et des articulations. Concentrez-vous particulièrement sur les muscles du cou, des épaules et de la région thoracique.
- Renforcement Musculaire :
- Renforcez les muscles stabilisateurs de la région thoracique, tels que les rhomboïdes et les trapèzes, pour soutenir une posture saine.
- Techniques de Gestion du Stress :
- Adoptez des techniques de gestion du stress, telles que la méditation, la respiration profonde, le yoga ou la relaxation progressive, pour réduire les tensions dans la région du cou et des épaules.
- Éviter les Mouvements Répétitifs :
- Limitez les mouvements répétitifs du bras et du cou qui pourraient contribuer à la compression des structures à la sortie thoracique.
- Maintenir un Poids Santé :
- Maintenez un poids corporel sain pour réduire la pression sur la colonne vertébrale et les structures environnantes.
- Hydratation Adequate :
- Assurez-vous de rester bien hydraté. Une hydratation adéquate favorise la santé des disques intervertébraux.
- Éviter les Sacoches Lourdes :
Études de Cas et Succès Ostéopathiques
- Cas de Soulagement de la Douleur :
- Un patient présente des douleurs sévères au cou, aux épaules et au bras, associées à une faiblesse musculaire. Après une évaluation ostéopathique, l’ostéopathe identifie des restrictions articulaires et musculaires à la sortie thoracique. En utilisant des techniques de libération myofasciale et des manipulations articulaires douces, l’ostéopathe parvient à soulager les tensions, améliorant ainsi la mobilité et réduisant la douleur du patient.
- Cas d’Amélioration de la Mobilité :
- Un individu présente une raideur importante dans le cou et les épaules, accompagnée d’engourdissements fréquents dans le bras. L’ostéopathe réalise une évaluation approfondie de la posture et des mouvements, identifiant des restrictions dans la région thoracique. À travers des manipulations douces et des exercices d’étirement personnalisés, le patient retrouve progressivement une meilleure mobilité, réduisant ainsi la raideur et les symptômes associés.
- Cas de Gestion du Stress :
- Un patient présente des symptômes de syndrome du défilé thoracique exacerbés par le stress quotidien. L’ostéopathe incorpore des techniques de relaxation et des conseils de gestion du stress dans le plan de traitement. En enseignant au patient des méthodes de respiration profonde et des exercices de relaxation, l’ostéopathe contribue à réduire les tensions musculaires associées au stress, améliorant ainsi les symptômes du défilé thoracique.
- Cas de Rééducation Posturale :
- Un individu présente des déséquilibres posturaux notables, contribuant au développement du syndrome du défilé thoracique. L’ostéopathe travaille sur la rééducation posturale en intégrant des exercices spécifiques visant à renforcer les muscles stabilisateurs de la région thoracique et à favoriser une posture optimale. Le patient apprend également des techniques d’autogestion pour maintenir une posture saine au quotidien.
- Cas d’Amélioration de la Qualité de Vie :
- Un patient souffre de douleurs persistantes et de limitations fonctionnelles dues au syndrome du défilé thoracique. Grâce à un plan de traitement ostéopathique personnalisé, comprenant des manipulations douces, des exercices de rééducation et des conseils de prévention, le patient constate une amélioration significative de sa qualité de vie. La gestion des symptômes permet au patient de reprendre des activités quotidiennes sans limitation excessive.
Questions fréquemment posées
Q1 : Qu’est-ce que le syndrome du défilé thoracique (SDT) ?
R : Le SDT est une condition où les nerfs ou les vaisseaux sanguins à la sortie thoracique sont comprimés. Cela peut provoquer des symptômes tels que douleur, engourdissement et faiblesse dans le cou, les épaules et les bras.
Q2 : Quels sont les symptômes du SDT ?
R : Les symptômes courants comprennent des douleurs au cou et aux épaules, des engourdissements ou des picotements dans les bras, une faiblesse musculaire et parfois des changements de couleur de la peau dans la région affectée.
Q3 : Comment l’ostéopathie peut-elle aider dans le traitement du SDT ?
R : L’ostéopathie vise à améliorer la mobilité, à relâcher les tensions musculaires et à restaurer l’équilibre structurel. Les ostéopathes utilisent des techniques manuelles douces pour soulager la compression des nerfs et des vaisseaux sanguins.
Q4 : Y a-t-il des exercices que je peux faire à la maison pour soulager les symptômes du SDT ?
R : Oui, des exercices d’étirement doux et de renforcement musculaire peuvent être recommandés. Cependant, il est crucial de consulter un professionnel de la santé avant d’entreprendre tout programme d’exercices.
Q5 : Combien de temps faut-il généralement pour ressentir des améliorations avec les traitements ostéopathiques pour le SDT ?
R : La réponse varie d’une personne à l’autre, mais certains patients ressentent un soulagement après quelques séances. La fréquence des traitements dépend de la gravité de la condition.
Q6 : Comment puis-je prévenir le développement du SDT ?
R : Maintenir une bonne posture, éviter les positions prolongées, pratiquer des exercices de renforcement musculaire et gérer le stress peuvent contribuer à la prévention du SDT.
Q7 : Quand devrais-je consulter un ostéopathe pour le SDT ?
R : Si vous éprouvez des symptômes tels que douleur persistante, engourdissement ou faiblesse dans le cou, les épaules ou les bras, il est recommandé de consulter un ostéopathe pour une évaluation.
Q8 : Y a-t-il des complications possibles liées au SDT ?
R : Dans certains cas, le SDT non traité peut entraîner des complications telles que atrophie musculaire, thrombose veineuse profonde ou troubles neurologiques. Il est essentiel de traiter la condition de manière appropriée.
Q9 : L’ostéopathie convient-elle à tout le monde atteint du SDT ?
R : Chaque cas est unique. Avant de débuter tout traitement, il est recommandé de consulter un professionnel de la santé pour déterminer la meilleure approche, en tenant compte de la condition médicale globale du patient.
Q10 : Les traitements ostéopathiques du SDT sont-ils douloureux ?
R : Les techniques ostéopathiques sont généralement douces. L’ostéopathe travaille en collaboration avec le patient pour s’assurer que le traitement est confortable et adapté à sa tolérance.
Le syndrome de la côte cervicale
Le syndrome de la côte cervicale est un ensemble de symptômes causés par une maladie relativement rare de malformation osseuse congénitale. Ce syndrome se caractérise par la présence d’une côte cervicale supplémentaire. Il s’agit d’une anomalie congénitale qui se retrouve au-dessus de la première côte normale. Il s’agit d’une anomalie congénitale située au-dessus de la première côte normale.
Le syndrome du scalène antérieur
Le syndrome du scalène antérieur est une affection clinique définie et le résultat de la pression exercée sur les parties qui composent le plexus brachial et l’artère sous-clavière par les muscles scalène antérieur, scalène moyen, scalène petit et la première côte.
Travel, souligne que les points de détente dans les principaux muscles impliqués, en particulier les scalènes, contribuent à une hypertrophie musculaire qui est une cause importante de compression du plexus brachial (Travel/, Simons, 1983 ; Pecina et al., 1991).
Le syndrome d’hyperabduction
Le syndrome d’hyperabduction se caractérise par une douleur qui descend le long du bras, un engourdissement, des paresthésies et un érythème, avec une faiblesse des mains ; il est dû à l’abduction du bras pendant une période prolongée (par exemple, pendant le sommeil ou en raison d’une activité professionnelle) ce qui étire les vaisseaux axillaires et les nerfs du plexus brachial.
Le syndrome costoclaviculaire
Les mécanismes de compression neurovasculaire impliquent
- Un mouvement vers le bas de la clavicule contre la première côte, qui compromet le plexus neurovasculaire.
- Le supraclaviculaire tendu
- La première côte s’élève vers/contre la clavicule.
- La clavicule s’abaisse et la première côte s’élève.
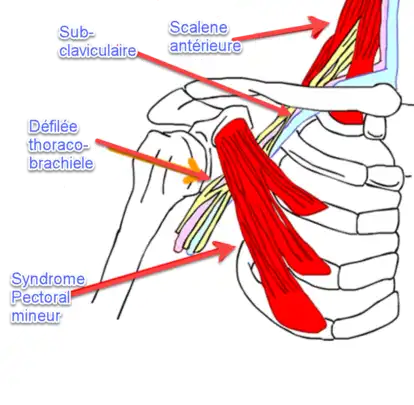
Syndrome du pectoral mineur
Ce syndrome est causé par le pectoral mineur étant trop tendu. Ce muscle est souvent activé à cause de la posture avec épaule arrondie.
Le syndrome de la première côte thoracique
Ce syndrome est souvent présent chez ceux qui ont la première cote dorsale élevée.
Évaluation
- Pour élaborer un plan de traitement pour traiter le syndrome du défilé thoracique efficace, il est essentiel d’identifier avec précision l’emplacement de la compression.
- Plusieurs tests orthopédiques sont utilisés.
- Ces tests réduisent l’espace des sites de compression potentiels et provoquent alors une augmentation des symptômes ou une diminution du pouls radial au poignet.
- Dans certains cas, le faisceau neurovasculaire est comprimé à plusieurs endroits. Cette situation est appelée « syndrome du double écrasement« .
La côte cervicale
- Certaines personnes ont une côte supplémentaire au niveau C7.
- Cela se traduit par des symptômes du syndrome du défilé thoraco-brachial chez environ la moitié des personnes (Mumenthaler, Schliack, 1991).
- L’apophyse transverse est souvent aussi large que T1 et la côte cervicale dépasse alors l’apophyse transverse de C7.
- Il vient généralement juste derrière le bord latéral du tendon du muscle scalène antérieur, souvent sur la proéminence de la première côte.
- Cela rétrécit le triangle interscalène, ce qui fait que le faisceau vasculaire est plus ou moins tendu sur la côte cervicale sous tension.
- Cela contribue à la compression du faisceau, avec des symptômes variant en fonction de la quantité de compression.
- Cette côte est identifiée par radiographie et par palpation, au niveau de la clavicule, comme un renflement dans l’espace entre les scalènes antérieur et moyen.
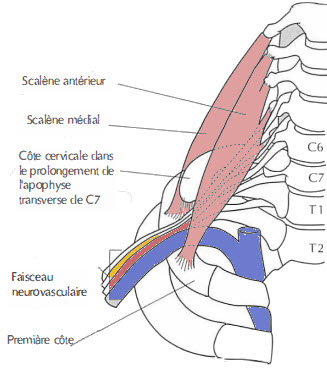
Le syndrome du scalène antérieur
Le triangle intrascalène se trouve en avant du muscle scalène antérieur. Celui-ci s’ attache de manière proximale aux apophyses transverses antérieures des vertèbres cervicales trois à six et de manière distale au tubercule scalène sur le bord interne de la première côte. En arrière, il se compose du muscle scalène moyen qui s’attache de manière proximale à l’apophyse transverse postérieure de C2 à C7 et de manière distale à la première côte. Le pluxus brachiale et l’artère sous-clavière traversent cet espace. La veine sous-clavière passe en avant du muscle scalène antérieur et n’est pas affectée par la compression. Un rétrécissement du triangle par des changements dans les muscles ou les côtes, ou par des structures occupant de l’espace, souvent entraîne des symptômes de compression du plexus brachial et de l’artère sous-clavière (Szabq 1989).
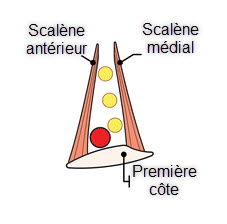
- Les points gâchettes du scalènes provoqueront une douleur dans la partie latérale inférieure du cou irradiant vers l’épaule et le bras latéraux (sur les biceps et les triceps), sur la partie supérieure de la poitrine ainsi que sur le bord scapulaire médial.
- Les points de déclenchement sont activés par le
- Levage et le transport de charges lourdes
- Utilisation excessive des muscles respiratoires
- Respiration paradoxale
- Toux extrême
- Bronchite
- Pneumonie
- Asthme
- Emphysème
- Les causes spécifiques du syndrome des scalènes antérieurs sont
- Hypertonicité du scalène antérieur ou moyen
- Points gâchettes du scalène antérieur ou moyen
- Anomalies anatomiques telles
- Côte cervicale
- Processus transverse C7 large
- Insertion extra large du scalène antérieur

Syndrome costoclaviculaire
- Le syndrome costo-claviculaire diffère du syndrome des scalènes antérieurs en ce que la compression vasculaire joue un rôle plus important (Pecina et al., 1991 ; Turner et al., 1990).
- Le faisceau neurovasculaire, comprenant à la fois l’artère et la veine du muscle scalène antérieur axillaire-sous-clavier, traverse un espace créé par la clavicule en avant et la première côte en arrière.
- La taille de l’espace est variable, en fonction de la position de l’épaule ou des anomalies anatomiques.
- L’abduction du bras, la rétraction de l’omoplate et l’élévation de la première côte à l’inspiration (surtout avec la respiration apicale) entraîneront un rétrécissement de l’espace.
- Le sous-clavier s’insère sur la face inférieure de la clavicule latérale et sur la première côte médiale et son cartilage costal.
- Le muscle sous-clavier hypertonique contribue à la compression et conduit à la fixation de la clavicule.
- De plus, la faiblesse du trapèze et du releveur de l’omoplate, muscles qui suspendent l’épaule, provoque un affaissement de l’épaule, la clavicule reposant sur la première côte (Szabo, 1989).
- Les points de déclenchement sous-claviers se réfèrent au bras latéral, contournant le coude et le poignet, puis continuant le long des côtés latéraux dorsaux et palmaires de la main ainsi que dans le pouce, l’index et le majeur.

Cause
- Fracture (en particulier si elle a été mal fixée)
- Cal osseux marqué,
- Épaules tombantes
- Pathologies respiratoires chroniques
- Emphysème
- Arthrose
- Port d’objet lourd ou dur sur l’épaule
- Hypertrophie et trigger points du muscle sousclavier.
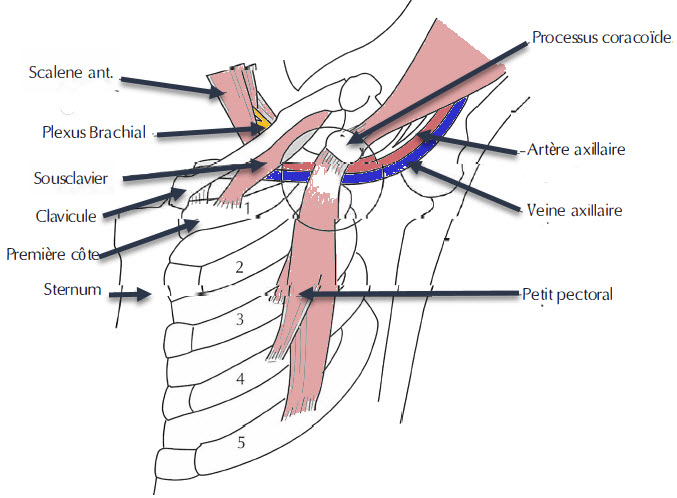
Syndrome du petit pectoral
- L’espace sous-pectoral est formé par la clavicule et le muscle petit pectoral à son insertion au niveau de l’apophyse coracoïde (l’attache distale est constituée des troisième, quatrième et cinquième côtes près des cartilages costaux).
- A ce niveau, le plexus brachial continue de voyager avec l’artère et la veine axillaires ; lorsque l’artère et la veine sous-clavières pénètrent dans la fosse axillaire, leurs noms changent en artère et veine axillaires.
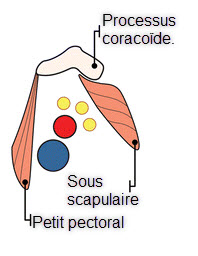
- Le faisceau neurovasculaire pénètre dans l’aisselle sous le muscle petit pectoral.
- Lorsque le bras est en extension et en abduction maximale (à 180 degrés), le faisceau est étiré et comprimé entre le tendon du petit pectoral et l’apophyse coracoïde ainsi qu’entre la clavicule et la première côte (Figure 68.4).
- Les points gâchettes du pectoral mineur, référent la douleur principalement au
- Muscle deltoïde antérieur
- Région pectorale
- Région sous-claviculaire
- Certaines douleurs peuvent s’étendre du côté médial du bras, jusqu’à la paume et du troisième au cinquième doigt
- Symptômes
- Engourdissement et des picotements dans les doigts et progressent vers la main.
- Si atteinte veineuse
- Ischémie et un œdème de la main.
- Symptômes semblables à la maladie de Raynaud peuvent apparaître chez plus d’un tiers des personnes atteintes du syndrome du petit pectoral (Pecina et al., 1991)
- Causes
- Bras élevé au-dessus de la tête pendant une période prolongée lors d’activités spécifiques.
- Peint un plafond
- Joue un instrument comme un violon ou une flûte.
- Bras élevé au-dessus de la tête pendant une période prolongée lors d’activités spécifiques.
Les symptômes peuvent parfois ressembler à une angine de poitrine
La douleur du syndrome du défilé dorsale est souvent confondue à celui de l’angine de poitrine (malaise ressenti dans la région dorsale causé par un insuffisance en oxygène au coeur). Cependant, le mal du défilé dorsale n’apparait pas lors de la marche par contre augment lorsque le bras est levée.
Radiographie
- Une radiographie de la région apicale de la cage thoracique peut être nécessaire pour éliminer la possibilité d’une côte cervicale additionnelle. Une personne sur 200, a en effet une côte cervicale additionnelle.

La membrane suprapleurale ou fascia de Sibson, est une structure séparable du fascia endothoracique, des côtes et de la plèvre pariétale. Le sommet de la plèvre pariétale forme un dôme qui s’élève au-dessus de la première côte en avant, de sorte que le poumon pousse en fait dans la région cervicale. La surface externe de ce dôme pleural pariétal est attachée à la membrane suprapleurale, rendant la mécanique du poumon et de la plèvre inséparable de celle de l’entrée thoracique. Le ligament suspenseur du dôme pleural est constitué de bandes ou de fibres qui passent de la membrane suprapleurale à la première côte, aux apophyses transverses et au corps des vertèbres cervicales inférieures.
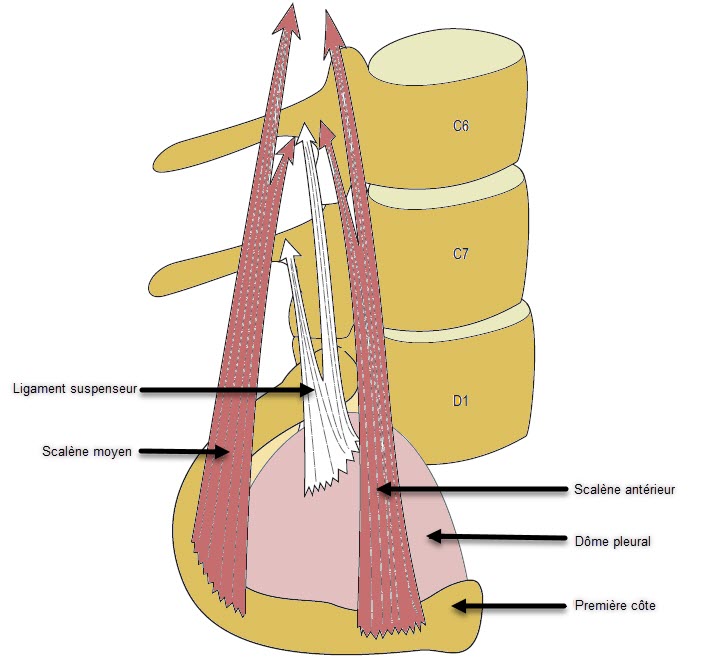
De cette façon, la mécanique du poumon et de la plèvre est aussi intimement liée à celle de la colonne cervicale inférieure. En effet, toute tension médiastinale peut passer par le ligament suspenseur du dôme pleural, au ligament suspenseur du dôme pleural, reliant ainsi la mécanique cervicale à celle du thorax interne.
Ceci peut être particulièrement intéressant en cas de coup du lapin ou de traumatisme thoracique, où les tensions tissulaires médiastinales internes se manifestent par des douleurs cervicobrachiales et des présentations neurovasculaires.
Manœuvre d’Adson
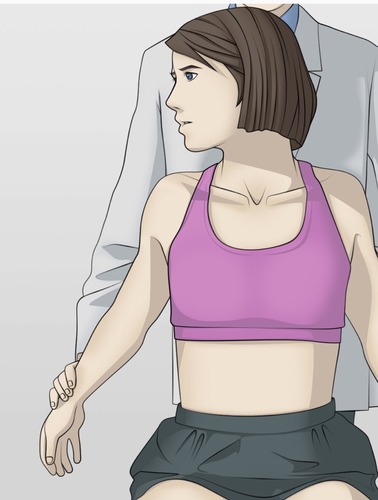
L’un des tests les plus courants du TOS
- L’examinateur localise le pouls.
- Il tourne la tête vers l’épaule affectée/du côté du test.
- Puis, il demande au patient d’amener la tête en extension pendant que le thérapeute effectue une rotation externe et une extension du bras du patient.
- Le patient est invité à respirer profondément et à maintenir sa respiration.
Test positif : Disparition du pouls.
Procédure générale du rebond
L’objectif est de trouver une barrière tissulaire (par un test direct doux). Une fois la direction de la plus grande résistance trouvée, celle-ci devient la direction d’application de la technique de recoil:
- Cette technique utilise la respiration et le rebond élastique des tissus.
- Pour mettre en place la composante de recul élastique, déplacez le tissu dans la barrière identifiée (résistance la plus grande) jusqu’à la limite de la » souplesse » du tissu.
- Maintenez ce contact avec la barrière pendant que le patient inspire et expire.
- Au moment opportun, relâchez la barrière tissulaire et le tissu reculera dans la direction opposée à la résistance.
Procédure du rebond du défilé thoraco-brachial

- Les deux mains vont créer la barrière tissulaire en se déplaçant dans des directions opposées.
- Lorsque les tissus sont libérés, il est important de s’assurer que la tête ou le visage du patient ne sera pas accidentellement heurté.
- La main occipitale ne doit pas exercer de pression sur l’oreille ou la mandibule, ni sur le côté de la gorge.
- Elle doit engager l’occiput et l’utiliser pour tirer longitudinalement la colonne cervicale.
- Une légère rotation de la tête peut être nécessaire, mais une rotation trop importante est contre-indiquée.
- Placez un petit oreiller sur le côté opposé de la tête du patient pour limiter cela si nécessaire.
- Le contact de l’autre main va engager indirectement le ligament suspenseur du dôme pleural en engageant la première côte, ce qui va mettre en tension le dôme pleural puis le ligament suspenseur.
- En évitant le contact avec la clavicule, on oriente la technique vers l’entrée thoracique plutôt que vers la ceinture scapulaire.
Approche thérapeutique
- Après un examen orthopédique complet, effectuez une évaluation posturale.
- Libérez les tissus douloureux contractés avec le PRT avant d’utiliser des techniques de manipulation directe.
- Envisagez la mobilisation de la première côte si les autres manipulations indirectes des tissus ont échoué.
- Envisagez de demander une radiographie si vous soupçonnez une côte supplémentaire.
- Évaluez l’ergonomie liée au travail comme facteur causal potentiel.
- Demandez au patient de prendre des mesures de réduction du stress afin de diminuer les éléments qui déclenchent le stress somatique.
- Envisager l’utilisation de la soie neurale une fois que les tissus contractés douloureux sont relâchés.
- Le massage myofascial de la musculature cervicale et de l’épaule peut compléter la TRP tant qu’il ne provoque pas de spasme musculaire réflexe.
- Le renforcement de la ceinture scapulaire, des membres supérieurs et des cervicales doit être axé sur l’acquisition d’une endurance posturale.
Recommendation
- Posture adéquate
- Correction des épaules arrondies
- Garder un poids santé
- Effectuer des exercices de renforcement
- Éviter de soulever des objets lourds
- Éviter de porter des sacs lourds sur les épaules
- Éviter de faire des mouvements répétitifs
- Arrêter de fumer pour diminuer la toux
- Éviter de se coucher sur le côté qui est blessé
- Ne pas lever de charge lourde
Muscle à traiter
- Scalenes antérieurs et moyens
- Pectoralis minor
- Sous-clavier
- Sternocleidomastoïde
- Levator scapulae
- L’articulation acromio-claviculaire
- Trapèze supérieur
- Serratus anterior
- Rhomboïdes
Références
- Park JY, Oh KS, Yoo HY, Lee JG. Case report: Thoracic outlet syndrome in an elite archer in full-draw position. Clin Orthop Relat Res. 2013 Sep;471(9):3056-60. [PMC free article] [PubMed]
- Levine NA, Rigby BR. Thoracic Outlet Syndrome: Biomechanical and Exercise Considerations. Healthcare (Basel). 2018 Jun 19;6(2) [PMC free article] [PubMed]
- Jones MR, Prabhakar A, Viswanath O, Urits I, Green JB, Kendrick JB, Brunk AJ, Eng MR, Orhurhu V, Cornett EM, Kaye AD. Thoracic Outlet Syndrome: A Comprehensive Review of Pathophysiology, Diagnosis, and Treatment. Pain Ther. 2019 Jun;8(1):5-18. [PMC free article] [PubMed]
- Hussain MA, Aljabri B, Al-Omran M. Vascular Thoracic Outlet Syndrome. Semin Thorac Cardiovasc Surg. 2016 Spring;28(1):151-7. [PubMed]
- Stewman C, Vitanzo PC, Harwood MI. Neurologic thoracic outlet syndrome: summarizing a complex history and evolution. Curr Sports Med Rep. 2014 Mar-Apr;13(2):100-6. [PubMed]
- Grunebach H, Arnold MW, Lum YW. Thoracic outlet syndrome. Vasc Med. 2015 Oct;20(5):493-5. [PubMed]
- Povlsen S, Povlsen B. Diagnosing Thoracic Outlet Syndrome: Current Approaches and Future Directions. Diagnostics (Basel). 2018 Mar 20;8(1) [PMC free article] [PubMed]
- Kuhn JE, Lebus V GF, Bible JE. Thoracic outlet syndrome. J Am Acad Orthop Surg. 2015 Apr;23(4):222-32. [PubMed]
- Raptis CA, Sridhar S, Thompson RW, Fowler KJ, Bhalla S. Imaging of the Patient with Thoracic Outlet Syndrome. Radiographics. 2016 Jul-Aug;36(4):984-1000. [PubMed]
- Freischlag J, Orion K. Understanding thoracic outlet syndrome. Scientifica (Cairo). 2014;2014:248163. [PMC free article] [PubMed]
- Yunce M, Sharma A, Braunstein E, Streiff MB, Lum YW. A case report on 2 unique presentations of upper extremity deep vein thrombosis. Medicine (Baltimore). 2018 Mar;97(11):e9944. [PMC free article] [PubMed]
- Peek J, Vos CG, Ünlü Ç, van de Pavoordt HDWM, van den Akker PJ, de Vries JPM. Outcome of Surgical Treatment for ThoracicOutletSyndrome: Systematic Review and Meta-Analysis. Ann Vasc Surg. 2017 Apr;40:303-326. [PubMed]